Актуальность. Эндемический зоб - один из важнейших, экологически обоснованных краевых патологий нашего региона. Различают три основные клинические формы эндемического зоба: эутиреоидная, гипертиреоидная, гипотиреоидная [2].
Сочетание эндемического зоба с повышенной функцией щитовидной железы и инфекционного кардита - нередкое явление в педиатрической практике, ввиду явного роста числа кардиотропных вирусов и связанных с ними заболеваний [5].
Относительно длительное токсическое воздействие на миокард повышенных концентраций тиреоидных гормонов вызывает глубокие дистрофические его изменения, а последующее наслоение вирусного воспаления (кардит) [4], который протекает, как нами выяснено, с отличными от изолированного кардита признаками.
Целью нашего исследования явилось изучение клиники инфекционных кардитов при сочетанном течении с повышенной функцией щитовидной железы и гиперплазией щитовидной железы у детей, результаты которого необходимы для диагностики и терапии столь грозного заболевания.
Материал и методы исследования: в основе нашего исследования положен анализ данных 76 больных детей с инфекционным кардитом на фоне повышении функции щитовидной железы в возрасте от 4 до 15 лет обоего пола. Мальчики по количеству на 15% преобладали над количеством девочек. Осмотром эндокринолога отбирались дети с патологией щитовидной железы для уточнения диагноза на УЗИ и определения гормонов системы «щитовидная железа – гипофиз» радиоиммунологическим методом. За нормальные размеры долей и перешейка щитовидной железы нами приняты показатели сканирования здоровых детей Г.А.Зубовского и О.Б.Тарарухиной (1989), а при патологии железы усреднённые показатели объёма щитовидной железы в зависимости от пола заимствованы у М.А.Колесникова с соавт. (1993). Уровень гормонов щитовидной железы (Т3, Т4) и гипофиза (ТТГ) в сыворотке крови у обследуемых определялись набором реактивов RIA фирмы «Immunotech A. Beckman coulter company». Соответствие референтных показателей вышеупомянутой компании данным отечественных специалистов области: Г.Н.Фёдорова [5], Э.П.Касаткиной с соавт. [2], В.Хейля с соавт.[6], подтверждается источниками в медицинской литературе и нашими исследованиями.
Диагностика инфекционного кардита проводилась на основании клинических, инструментальных и лабораторных исследований в соответствии с диагностическими критерями инфекционных кардитов по Н.В.Орловой с соавт. [4]. Из инструментальных методов исследования мы использовали рентгенографию сердца в ортогональной проекции, УЗИ (аппарат Acuson 128xp производства США), ЭКГ в стандартных и однополюсных усиленных отведениях.
Результаты и обсуждение. Преобладающей по частоте возрастной категорией явились девочки 8 – 11 лет (30,3%) и соответственно мальчики этого же возраста (27,3%). Среди сопутствующих кардиту заболеваний в данной группе детей преобладали вирусно-бактериальные бронхопневмонии (обычно очаговые по морфологии) и острый бронхит вирусной этиологии. Анализ данных больных детей показал, что госпитализации по поводу непосредственно кардита не зарегистрирована нами ни в одном наблюдении – все случаи явились находкой в процессе обследования по поводу различных острых вирусных заболеваний (микст- пневмоний, бронхитов и др.). В половине наблюдений кардит развился в процессе развития вирусно-бактериальной бронхопневмонии и в 27% наблюдений в развитии вирусных бронхитов. Описываемый многими исследователями временной разрыв в 2 – 3 недели от начала вирусной инфекции до развития кардита, необходимый для аутоиммунной сенсибилизации организма, по материалам наших исследований, мы не встретили. По-видимому, процесс сенсибилизации детей к антигенам вирусов успевает развиться ранее, до эпизода изучаемого заболевания.
Как правило, кардинальные признаки развившегося кардита мы выявляли в первые дни обследования острых бронхолёгочных больных детей, чаще при рентгенографии лёгких. Семейное наличие заболеваний сердца, по анамнестическим сведениям родителей, отмечено в данной группе детей у 12 детей, что составило 15% больных. По нозологии «заболеваний сердца» картина следующая: у 3 детей родной брат и сестра имели врождённый порок сердца, у 5 детей родители страдали хроническими заболеваниями (ИБС, кардиодистрофия), у 4 детей родители не смогли точно назвать имевшиеся у дедушек и бабушек болезнь сердца.
Положение о более частой встречаемости миокардита у детей, страдающих аллергическими заболеваниями, в исследуемой группе детей удалось подтвердить. Установлено наличие аллергических заболеваний (пищевой, лекарственной аллергии, экссудативно-катарального диатеза в анамнезе, экземы и пр.) у 15 детей (19,7%), то есть у каждого пятого с кардитом в данной группе. В группе контроля аллергические заболевания в анамнезе выявлены у 11 детей с кардитом без патологии со стороны щитовидной железы, что составило 14,5%. Этот показатель на 4,6% менее, нежели в основной группе детей.
Время года, благоприятствующее развитию кардита, чаще пришлось на весну и осень, как наиболее уязвимым по распространению вирусных инфекций. Причём весенняя диагностика кардитов по нашим материалам составила 49% детей, а осенняя – 28%.
Фактор сопряжённости с острым инфекционным заболеванием маскирует и без того маловыраженные клинические проявления у детей. Симптомы острого инфекционного заболевания и симптомы кардита во многом совпадают. С затиханием острого инфекционного процесса постепенно проявлялись, становясь более чёткими клинические признаки инфекционного кардита, что можно считать характерным для этой нозологии. В начальной стадии заболевания преобладали симптомы общего характера. Повышение температуры, иногда до фебрильных значений мы регистрировали у 90% детей, в дошкольном возрасте у 100%. На головную боль, чувство усталости жаловались 75% детей, преимущественно подростки. Повышенная потливость отмечена нами у 45 детей (86%). Тахикардия разной степени отмечена нами у 92% детей этой группы.
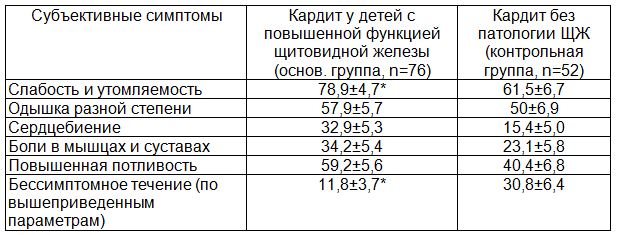
По мере затихания проявлений острого инфекционного заболевания превалирующими признаками кардита становились одышка, нарушения ритма сердца, боли в мышцах и суставах, боли в левой половине грудной клетки и пр. Субъективные симптомы у больных острым инфекционным кардитом на середине 2-й недели острого инфекционного заболевания у больных с повышенной функцией щитовидной железы и контрольной группой детей кардитом без патологии щитовидной железы представлены в табл. 1.
По субъективным симптомам, как следует из показателей данной таблицы, более обильная симптоматика выявлена при сочетанном течении острого кардита с повышенной функцией щитовидной железы по сравнению с группой детей страдающими кардитом без поражения щитовидной железы. Жалобы на сердцебиение у детей основной группы отмечены почти у четверти обследуемых, тогда как в группе контроля у 15,4%. Жалобы на повышенную потливость также разнятся по частоте - у детей основной группы– 59,2%, у детей без патологии щитовидной железы – 40,4%. Проявления сердечной недостаточности в виде одышки отмечены в 57,9% наблюдений в основной группе по сравнению с 50,0% в контрольной группе. Бессимптомное начало острого кардита по субъективным признакам в основной группе больных детей зарегистрировано 11,8% по сравнению с 30,8% в контрольной. Следует отметить, что ни один из субъективных симптомов, приведенных в табл. 1, не является специфичным для кардита и большинство клиницистов вначале заболевания обычно расценивают их как проявления острых вирусных заболеваний.
Таблица1. Субъективные симптомы кардита у больных с повышенной функцией щитовидной железы (%)
Примечание: здесь и далее * - статистическая достоверность разницы показателей р<0,05.
Длительность проявления вышеприведенных симптомов, торпидность к терапии общепринятыми лекарственными средствами, «оторванность» от общей динамики провоцирующего инфекционного заболевания позволил нам оценить истинный генез каждого симптома.
Боли в области сердца у обследуемых детей чаще носили приступообразный характер, длились от нескольких минут до получаса. Иногда боли выражались в «покалывании» в области верхушки сердца. Боли повторялись ежедневно по 4 – 5 приступов в день, усиливаясь при эмоциональных и физических нагрузках. У части детей усиления кардиалгий отмечались перед засыпанием. Иррадиации болей в рефлексогенные зоны нами не отмечено. Боли иногда сопровождались чувством страха.
Наиболее частыми объективными клиническими симптомами острого инфекционного кардита в данной группе больных детей явились: повышение температуры тела, тахикардия, ослабление тонов сердца и верхушечного толчка, различные аритмии и пр. Статистически анализированные объективные симптомы острого среднетяжёлого инфекционного кардита в основной и контрольной группах обследованных больных приведены в табл. 2.
Повышение температуры тела установлено нами у половины больных с повышенной функцией щитовидной железы и у трети детей с инфекционным кардитом без сопутствующей эндокринной патологии. Температура тела на второй неделе заболевания обычно субфебрильная и не превышала 38 градусов по Цельсию.
Таблица 2. Наиболее частые объективные клинические симптомы инфекционного кардита средней тяжести (%)
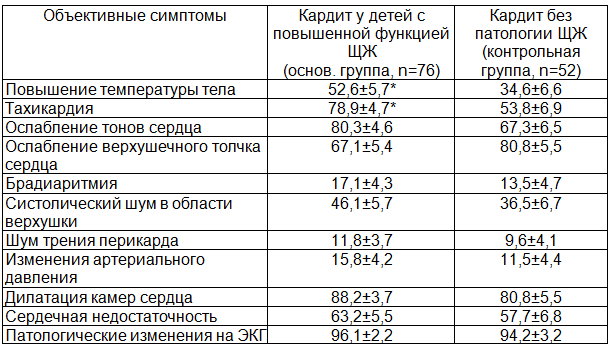
Поскольку повышение температуры тела вызывает и сопутствующая инфекция, то с кардитом это явление можно связать только при наличии других, более характерных для поражения сердечной мышцы симптомов и, если, температура тела остаётся субфебрильной после исчезновения проявлений инфекционного заболевания. Обычно, в нашей практике, сохранение повышенной температуры тела в конце второй недели острого инфекционного заболевания расценивали как дополнительный признак кардита.
Тахикардия в состоянии покоя отмечена нами у 78,9% больных детей с острым инфекционным кардитом в сочетании с повышенной функцией щитовидной железы и у 53,8% детей группы контроля (Р<0,05). Существенная разница в показателях тахикардии обеих сравниваемых групп позволил отнести этот признак в разряд отличительных для больных основной группы. Более объективным признаком острого инфекционного кардита является ослабление тонов сердца, которое имело место у 80,3% больных в основной и у 67,3% детей контрольной групп. Наиболее часто мы встречали ослабление 1 тона на верхушке сердца.
Ослабление тонов сердца часто сочеталось с ослаблением верхушечного толчка сердца, поскольку и степень ослабления тонов и сила верхушечного толчка зависит во многом от состояния миокарда. Частота выявления этого симптома в обеих сравниваемых группах примерно одинаковая. У тучных детей и подростков диагностическое значение силы верхушечного толчка невелика.
Брадиаритмия в дебюте заболевания отмечена нами у 17,1% детей основной и у 13,5% контрольной групп. По материалам наших исследований наличие брадиаритмии предвещает в дальнейшем переход острого кардита в подострый или же хронический, а также тяжёлое течение заболевания с осложнениями.
Примерно у половины больных с острым инфекционным кардитом при аускультации сердца выслушивался систолический шум с максимумом в области верхушки сердца и 5 точке Боткина. Шум, как правило, мягкий, короткий и исчезал по мере выздоровления больного и был обусловлен дилатацией левого венозного отверстия (УЗИ исследования).
Шум трения перикарда отмечен в основной группе больных детей в 11,8% наблюдений и в 9,6% в контрольной. Являясь признаком перикардита он выслушивался в течении нескольких дней, обычно в дебюте инфекционного кардита. Клинически шум трения перикарда часто сочетался с болями в левой половине грудной клетки у детей старшего возраста и подростков. Показатель систолического артериального давления (САД) в группе больных детей 8 – 12 лет и подростков оказались достоверно повышенными по сравнению с контрольной группой детей с инфекционным кардитом без патологии щитовидной железы, у которых показатели САД также были повышенными по сравнению с нормативами здоровых детей.
Дилатационные изменения сердца, являясь основополагающими объективными признаками диагностики инфекционного кардита, у детей основной группы регистрированы в 88,2%, тогда как у детей без наличия патологии щитовидной железы в 80,8%. Констатация дилатации сердца, являясь первой находкой-признаком, позволила нам у 90% детей углубить исследования в плане диагностики кардита. Наиболее доступным практическим врачам методом, позволяющим выявить увеличение границ сердца, являются методы перкуссии и рентгенодиагностики. Признак удлинения дуги левого желудочка при наличии кардита выявлен в наших наблюдениях в 92%. Предсердия, как правило, увеличены в меньшей степени (32,6% наблюдений в группе детей основной группы и 29,3% - в контрольной группе).
Эхокардиография в диагностике инфекционного миокардита до сих пор используется неоправданно мало. Диагноз кардита, основанного на УЗИ сердца в наших исследованиях (имеется в виду догоспитальный этап) составил всего 6,2% (8 детей из общего количества больных!). Практика показывает, что основным контингентом для эхокардиографии всё же являются дети раннего возраста. Исследование детей старше трёх-четырёх лет этим методом – довольно редкое явление. Методом эхокардиографии обследовано 69 больных острым инфекционным кардитом и установлено у них увеличение систолического и диастолического поперечных размеров левого желудочка сердца (соответственно и увеличение его объёма), увеличение поперечного размера левого предсердия и в 88,7% наблюдений снижение против нормы фракции изгнания (ФИ). У 30% больных наблюдалась асинергия мышц левого желудочка по региональному типу, чаще в области межжелудочковой перегородки. Выпотной перикардит, с небольшим количеством жидкости, выявлен в 16 (21,1%) наблюдениях. УЗИ признаки недостаточности митрального клапана различной степени выраженности мы диагностировали у 83,7% детей в основной группе и в 76% - в контрольной, что связано с дилатацией фиброзных клапанных колец и неполным смыканием створок в систолу. Частота наблюдения гипертрофии стенок левого желудочка, дилатации левого предсердия, дилатации полости правого желудочка сердца в обеих сравниваемых группах (основной и контрольной) существенно разнялись. Частота наблюдения снижения сократительной функции (по ФИ) миокарда левого желудочка намного превышали в основной группе (88,7%) против контрольной (56%). Вышеприведенные показатели УЗИ закономерно изменялись в процессе течения заболеваний, объективно отражая динамику кардита.
На одышку (проявление сердечной недостаточности) при незначительной физической нагрузке жаловались 57,7% больных детей с инфекционным кардитом с сопутствующей повышенной функцией щитовидной железы и 50,6% детей контрольной группы без сопутствующей патологии щитовидной железы. Одышка в состоянии покоя зарегистрирована нами у 18 детей (23%) основной группы и 11 детей (14,6%) группы контроля. По типу одышка носила смешанный характер, больные иногда принимали вынужденное сидячее положение. У 4-х детей основной группы одышка временами носила приступообразный характер, особенно в вечерние часы.
Развитие бронхопневмонии на почве застоя в малом круге кровообращения в своих исследованиях мы отметили у 24 пациентов основной и контрольной групп совместно (16,5%).
Застойная печень – постоянный признак недостаточности правого сердца, отмечена нами в 27% наблюдений в основной группе и в 21% - в контрольной. Обычно определялась равномерно уплотнённая печень с гладкой поверхностью с довольно жёстким острым краем. Печень в первые дни заболевания обычно была слегка болезненной.
Акцент 2 тона над проекцией лёгочной артерии также указывает на застойные явления в системе малого круга кровообращения. Этот важный признак мы имели возможность установить у 40,3% детей основной и у 42,6% (32 ребёнка) – в контрольной группе. Данный симптом обычно не стойкий, проявившись в течении нескольких дней, он мог исчезнуть и появиться вновь, иногда даже на этапе реконвалесценции.
Те или иные патологические изменения ЭКГ отмечены нами у подавляющего большинства больных. Нарушения ритма сердечной деятельности в виде тахиаритмий различной интенсивности достоверно чаще наблюдались в основной группе больных (78,8%) по сравнению с больными без патологии щитовидной железы (53,3%). Брадиаритмия отмечена нами соответственно в 17,3% и 14,6%, причём по сравнению с тахиаритмией брадикардия носила нестойкий характер – чаще всего отмечалась в острый период кардита в течении недели – полутора недель, кратковременно. При остром инфекционном миокардите, как признак нарушения возбудимости, кроме вышеназванных проявлений, встречались вентрикулярные экстрасистолы, редко – мерцательная аритмия. Вентрикулярные экстрасистолы зарегистрированы нами у 17 – 25% больных детей. Экстрасистолы исходили в основном из межжелудочковой перегородки. В отличии от взрослого контингента довольно часто, мы отмечали патологию ритма сердца, возникающую вследствие нарушения проводимости. В большинстве случаев они наблюдались в виде блокад пучка Гисса различной тяжести. Во многих случаях нарушения сердечного ритма явились единственным объективным признаком инфекционного миокардита.
Таким образом, клиника инфекционного кардита у детей с повышенной функцией щитовидной железы малосимптомна и неспецифична. Имеющиеся клинические признаки заболевания обычно вначале относят на счёт основного заболевания: бронхопневмонии, острого бронхита или другого инфекционного заболевания. Диагноз инфекционного кардита обычно устанавливается в процессе динамического наблюдения и углублённого обследования инфекционных больных. Преобладающая форма инфекционного кардита - среднетяжёлая (95% наблюдений) и у 5% детей диагностирована лёгкая форма. Острое течение инфекционного кардита было диагностировано у подавляющего большинства больных (95%). Инфекционный кардит принял черты подострого у 3 детей, хронического – у 1 ребенка (по типу ХК1), соответственно 3,75% и 1,25%.
Выводы
- При сочетанном течении инфекционных кардитов у детей на фоне повышении функции щитовидной железы выявлены некоторые клинико-метаболические и инструментально-биохимические особенности их параметров.
- Эхокардиограмма обследованных детей с инфекционным кардитом выявила увеличение систолического и диастолического поперечных размеров левого желудочка сердца, снижение против нормы фракции изгнания. При ЭКГ исследовании обнаружено нарушение ритма сердечной деятельности в виде тахиаритмии различной интенсивности, вентрикулярные экстрасистолии которые были зарегистрированы у 25% больных детей.
