Введение. Хронический гнойный средний отит (ХГСО) – заболевание среднего уха, характеризующееся наличием стойкой перфорация барабанной перепонки, как правило, самостоятельно заживает в течение нескольких недель.[1,3] Не заживляющаяся перфорация барабанной перепонки – признак хронического воспалительного заболевания. Таким образом, диагноз хронического среднего отита следует подразумевать при наличии незаживающей перфорации барабанной перепонки, даже если признаки активного воспаления слизистой оболочки отсутствуют. Возможно развитие сухой формы заболевания без таких воспалительных признаков, как боль, отделяемое и отек слизистой оболочки. При наличии отделяемого речь идет о влажной или экссудативной форме хронического гнойного среднего отита. Фактически это указывает на то, что происходило бактериальное инфицирование среднего уха через поврежденную барабанную перепонку [3,4,10].
Рецидивы инфекции могут вызвать болевой синдром. При присоединении острой инфекции отделяемое из уха появляется снова и может иметь сливкообразный вид или быть слизисто-гнойным. Экссудат может быть слизистым, без запаха, а может иметь зловонный запах вследствие хронической синегнойной или анаэробной инфекции. При осмотре видна центральная перфорация барабанной перепонки, не достигающая фиброзно-хрящевого кольца. Часто оценить эти изменения можно только при сухой форме отита. Размер перфорации варьирует в значительных пределах. На барабанной перепонке и в среднем ухе могут обнаруживаться и другие признаки хронического воспаления, например, кальцификаты, зоны атрофии, втяжения или разрушения слуховых косточек. Необходимо всегда исследовать и фиксировать документально проходимость слуховой трубы (проба Вальсальва) [5].
Распространенность ХГСО в нашей стране составляет от 8,4 до 39,2 на 1000 населения [2]. Среди пациентов с ЛОР–патологией, которым оказывается помощь в ЛОР–стационарах, 5,7–7% страдают ХГСО, а в сурдологических отделениях – около 40%. ХГСО с частыми обострениями является причиной отогенных осложнений, которые в настоящее время возникают у 3,2% больных: у 1,97% наблюдаются интракраниальные (менингит, абсцесс мозга и др.), у 1,35% – экстракраниальные (субпериостальный абсцесс, лабиринтит и др.) осложнения. Смертность от осложнений при ХГСО составляет 16,1%. Одной из причин развития деструкции в среднем ухе является холестеатома, которая выявляется у 24–63% больных ХГСО при любой локализации перфорации [2].
Хронический средний отит с холестеатомой – можно определить как остеокластическое воспаление слизистой оболочки среднего уха. Часто присутствует инфекционный процесс, вызванный аэробами или грамотрицательными бактериями, приводящий к появлению отделяемого со зловонным запахом. Холестеатома может быть врожденной и приобретенной [4,5].
Приобретенная холестеатома, как правило, проявляется симптомами хронического отита. Реже её дебют начинается с осложнений: лабиринтита, паралича лицевого нерва или внутричерепной инфекции [1,5].
Более распространенной формой является холестеатома с отделяемым. Она начинается как хронический средний отит с отореей, часто зловонной, и тугоухостью. Боль может возникать при ухудшении состояния, однако это происходит редко. Также возможно развитие функциональных нарушений: паралича лицевого нерва или вестибулярных расстройств. К другим возможным осложнениям относятся формирование абсцесса мозга или менингит [3,5].
Диагностические мероприятия принято начинать с общего оториноларингологического обследования, включающего эндоскопический или отомикроскопический осмотр [4].
После выявления жалоб, сбора анамнеза, осмотра и пальпации околоушной области выполняется отоскопия. Этот метод позволяет определить состояние барабанной перепонки: цвет, прозрачность, утолщение, наличие выбухания или втянутость. Барабанную перепонку считают «зеркалом» среднего уха; на ней обычно в большей или меньшей степени отражаются изменения в барабанной полости и в других полостях среднего уха [4]. Имеется возможность определить локализацию и размеры перфорации перепонки, количество и характер отделяемого, состояние стенок наружного слухового прохода [4,5]. Манипуляции лучше проводить под контролем увеличительной оптики или микроскопа [5].
Е.И. Зеликович [6,7] достоверно доказала, что важным этапом обследования пациентов с патологий среднего уха является рентгенологический.
Одним из методов лучевого исследования, получившим достаточно широкое распространение в клинической радиологии в течении последних нескольких лет, является конусно-лучевая компьютерная томография (КЛКТ) [8,11].
Принципиальное отличие конусно-лучевой томографии от мультиспиральной компьютерной томографии (МСКТ) заключается в форме пучка рентгеновского излучения. При конусно-лучевой компьютерной томографии применяется не узкий пучок лучей, а конический луч, что позволяет в один оборот системы отсканировать необходимый анатомический объем. Кроме того, коническая форма луча в подобных аппаратах приводит к значительному снижению лучевой нагрузки на пациента, которая в среднем в 4-5раз ниже, чем при МСКТ [9,10].
Непосредственно во время процедуры формируется первично трехмерное изображение высокого разрешения. Минимальный размер вокселя современных конусно-лучевых компьютерных томографов составляет 0,125 мм. Однако это значение может быть увеличено до 0,4мм в зависимости от диагностических задач исследования. Все аппараты имеют программы для измерения и оценки плотностей в единицах Хаунсфилда, что облегчает восприятие получаемой информации специалистами [8,9].
К ограничениям конусно-лучевой компьютерной томографии можно отнести недостаточно хорошую визуализацию и дифференцировку мягких тканей, что затрудняет использование этой методики для диагностики заболеваний мягкотканых структур [8,9].
Благодаря новым диагностическим возможностям КЛКТ (одновременное изучение рентгеновского изображения любой топографо-анатомической зоны лицевого черепа сразу в трёх проекциях – фронтальной, саггитальной и аксиальной с последующей цифровой обработкой изображения), были изучены особенности объёмной рентгенотопографической анатомии органов лицевого черепа. Однако в изученной отечественной и зарубежной литературе чрезвычайно мало полноценных работ посвященных применению КЛКТ в оториноларингологии [9].
Цель настоящего исследования – оценка возможностей конусно-лучевой компьютерной томографии височной кости в диагностике хронического гнойного среднего отита.
Материалы и методы исследования. Исследование проводилось методом конусно-лучевой компьютерной томографии высокого разрешения, в положении сидя, голова больного фиксирована в подголовнике. Во время сканирования система сканирования и детектор согласовано движутся вокруг головы обследуемого, совершая один оборот в 360º. Время сканирования занимало в среднем 20 секунд, происходил захват рентгеновского видео. В результате исследования получается первично трехмерное (3D), изображение высокого разрешения [8,9].
Таблица 1. Параметры сканирования

Обследованы 33 пациента с клиническим диагнозом хронический гнойный средний отит, у 18 из них процесс был односторонним, а у 15 двусторонним. Всего проанализировано 48 томограмм височных костей. Возраст больных колебался от 16 до 80 лет.
Обследованы пациенты ЛОР-отделения Городской клинической больницы №50 на базе кафедры лучевой диагностики Центра стоматологии и ЧЛХ ГБОУ ВПО им. А.И. Евдокимова МЗ РФ, г. Москва.
Результаты обследования. При обращении пациенты жаловались на гнойные, слизисто-гнойные выделения из уха с запахом и без, дискомфорт в ухе, ощущения тяжести в ухе и снижение слуха. В двух случаях пациенты также жаловались на головокружение. По данным отоэндоскопии перфорация барабанной перепонки в центральной ее части (12 пациентов, 25,0%), в краевой ненатянутой части (13 пациентов, 27,0%) и субтотальная перфорация имелась у 8 пациентов (16,6%).
По результатам КЛКТ в 48 наблюдениях из 48 хронический гнойный средний отит был подтвержден, в 7 наблюдениях (14,5%) выявлен хронический гнойный средний отит с холестеатомой. У 8 пациентов (16,6%) имелся эпитимпанит, у 12 больных (25,0%) – мезотимпанит и у 6 пациентов (12,5%) – эпимезотимпанит. Всем больным проводили традиционное обследование, а также забор отделяемого из уха на флору и чувствительность к антибиотикам, отоэндоскопия и аудиологическое исследование.
Принципиальное отличие КЛКТ от других компьютерных томографов заключается в форме пучка рентгеновского излучения. При КЛКТ применяется не узкий пучок лучей, а конический луч, что позволяет за один оборот системы отсканировать необходимый анатомический объем. Коническая форма луча приводит к значительному снижению лучевой нагрузки на пациента, которая в среднем в 4-5 раз ниже, при МСКТ и равна 0,07 мЗв.
Непосредственно во время процедуры формируется трехмерное изображение высокого разрешения. Размер вокселя используется 0,3 мм. Сканирование проводится в вертикальном положении, сидя, голова пациента фиксирована, что очень удобно при наличии сопутствующей патологии, например, такой как болезнь Бехтерева. Таким образом, за один оборот рентгеновской трубки, занимающий по времени 20 секунд, собирается полный объем данных о состоянии височных костей и других прилегающих анатомических структур. Височная кость может быть представлена с позиции 3-х взаимно перпендикулярных плоскостей или в виде трехмерной реконструкции. Учитывая, удобство проведения процедуры, относительно низкую лучевую нагрузку на пациента, позволяет в ряде случаев отказаться от применения МСКТ.
Изучение томограмм височных костей проводилось по разработанной схеме. Особое внимание уделялось степени пневматизации сосцевидного отростка, антрума и аттика, состояние барабанной полости, слуховых косточек, связочного аппарата, пневматизации костного устья слуховой трубы, наличию деструктивных изменений.
Изучение 48 серий томограмм височной кости, позволило выявить широкий спектр КЛКТ-изменений, затрагивающий различные анатомические структуры височной кости и отражающий многообразие патоморфологических изменений в среднем ухе при хроническом гнойном среднем отите.
Нарушение пневматизации сосцевидного отростка в виде склеротических изменений, выявлены в 40 наблюдениях (83,3%). Степень выраженности склероза колебалась от умеренных проявлении, до значительных степеней, проявляющихся полным заполнением просвета ячеек костной тканью – 14 (29,1%) височных костей.
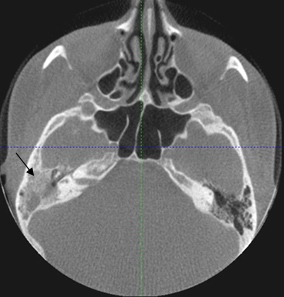
Рис. 1. Конусно-лучевая компьютерная томограмма височных костей в аксиальной плоскости. Барабанная полость, полностью заполненная мягкотканным субстратом (стрелка).
В 10 наблюдениях (20,8%) было отмечено уменьшение в размерах антрума, обусловленная утолщением его стенок в результате склероза.
Характерным КЛКТ – признаком, обнаруженным у всех больных, являлось нарушение пневматизации полостей среднего уха за счет наличия в них патологического субстрата, являющегося отображением утолщенной слизистой оболочки, грануляций и гноя. Данный КЛКТ - симптом проявлялся на томограммах повышением плотности в воздухоносных полостях до значений, характерный для жидкости и мягкотканых структур. Частота поражения была различной. Нарушение пневматизации адитуса, антрума и ячеек сосцевидного отростка было выявлено в 33 из 48 височных костей (68,7%). В зависимости от степени выраженности изменений выделялось частичное и тотальное нарушение пневматизации. При частичном отсутствии пневматизации, выявленном в 8 (16,6%) височных костях, определялся как воздух, так и патологический субстрат, с вогнутыми контурами. При тотальном нарушении пневматизации в 4 наблюдениях (8,3%) – патологический субстрат полностью вытеснял воздух.
Деструктивные изменения при ХГСО характеризовались изменениями слуховых косточек в виде частичного или полного отсутствия отдельных элементов цепи, понижением плотности косточек. Так разрушение слуховых косточек в 25 случаях было частичным (52,0%) и в 8 случаях (16,6%) наблюдалось полное разрушение слуховых косточек. Эти проявления были весьма разнообразные по форме и по распространенности.
Деструктивный процесс в стенках барабанной полости встречался нечасто у больных хроническим гнойным средним отитом – в 6 височных костях (12,5%) из 48.
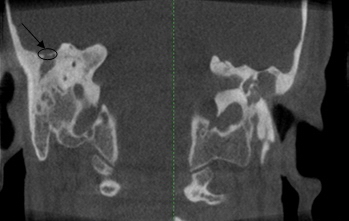
Рис. 2. Конусно-лучевая компьютерная томограмма височных костей в аксиальной плоскости. Участок деструкции крыши барабанной полости (стрелка).
Вторичная холестеатома среднего уха наиболее часто возникает при эпитимпаните с краевой перфорацией барабанной перепонки в ненатянутой части. Первоначальная локализация холестеатомы соответствует – пространству Пруссака или задним отделам аттика, соответственно изучение локализации патологического субстрата начиналось именно с этого отдела аттика.
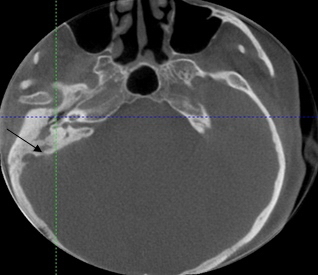
Рис. 3. Конусно-лучевая компьютерная томограмма левой височной кости в аксиальной плоскости. Холестеатома, занимающая барабанную полость (стрелка).
При обострении воспалительного процесса, сопровождавшегося гноетечением, патологический субстрат определялся во всех отделах барабанной полости – 10 височных костей (20,8%).
Таким образом, при наличии клинических данных эпитимпанита и обнаружения на КЛКТ в пространстве Пруссака или в задних отделах аттика мягкотканого образования, можно думать о холестеатоме небольших размеров.
Большое значение имеет тот факт, что при КЛКТ возможно сразу рассмотреть височные кости во всех проекциях, а также вывести необходимую для сканирования зону в косых плоскостях, что позволяло более тщательного изучить височные кости в трехмерном режиме.
Выводы. КЛКТ височных костей позволяет выявить патоморфологические изменения, характерные для хронического гнойного среднего отита и холестеатом различной локализации (пространства Пруссака; фасциального и тимпанального кармана, аттика и антральной области).
Типичными КЛКТ-признаками хронического гнойного среднего отита являются: склероз в сосцевидном отростке, мягкотканые изменения в полостях среднего уха (а именно: утолщенная слизистая оболочка, грануляции), кариозные изменения слуховых косточек, кариозные изменения в стенках полостей среднего уха.
Результаты КЛКТ-исследования височной кости у больных с хроническим гнойным средним отитом с холестеатомой позволяют определить оптимальную тактику ведения больного.
