При травмах нижних конечностей, коленный сустав повреждается наиболее часто. Это обусловлено многими факторами, в том числе возрастающими спортивными нагрузками. Повреждения коленного сустава у детей, которые нуждаются в хирургическом лечении, составляют от 5 до 7% от всех травм опорно-двигательного аппарата и 18% от травм нижних конечностей [1].
По данным клиники детской травмы ЦИТО повреждения суставного хряща у детей составляют 34.5% среди травм коленного сустава, из которых на болезнь Кенига приходится 7% [6].
На данный момент болезнь Кенига считается мультифакториальным заболеванием. Этиология болезни включает микротравматизацию, генетические факторы, эндокринные расстройства, нарушение оссификации, спазм сосудов, жировую эмболию, инфекционный тромбоз и другие причины [3,10].
Патогенез заболевания заключается в развитии ишемии и образовании очага асептического некроза. Мы предлагаем описание патогенеза на основе теории микротравматизации, как наиболее изученной: длительно повторяющаяся микротравматизация мыщелков бедренной кости ведёт к нарушению костной структуры дистального эпифиза и тромбированию сосудов. На фоне данных изменений развивается ишемия участка субхондральной кости с дальнейшим образованием очага асептического некроза. На терминальных стадиях возможно отделение участка суставного хряща с субхондральной пластиной, образование свободного костно-хрящевого тела и дефекта суставной поверхности, что в свою очередь приводит к нарушению конгруэнтности суставных поверхностей и в дальнейшем способствует развитию артроза [5,9,11].
В нашей клинической практике используется следующая клинико- рентгенологическая классификация болезни Кенига (рис. 1).
- Пролабирование участка суставного хряща в полость сустава, (дорентгенологическая стадия).
- Разволокнение суставного хряща над зоной остеонекроза. На рентгенограмме определяется участок уплотнения в субхондральной зоне эпифиза кости в форме овала, отделённого от материнской зоны полосой просветления.
- Начальная секвестрация субхондрального участка кости. Хондромаляция различной степени выраженности, разволокнение хряща, пролабирование его в полость сустава. На рентгенограмме очаг поражения чётко отделён от соседних отделов полосой просветления, которая в зависимости от давности заболевания и степени резорбции костной ткани имеет разную форму и ширину. Вокруг секвестра отмечается склероз субхондральной кости.
- Наличие свободного костно-хрящевого фрагмента в полости сустава и раневой поверхности на мыщелке бедра.
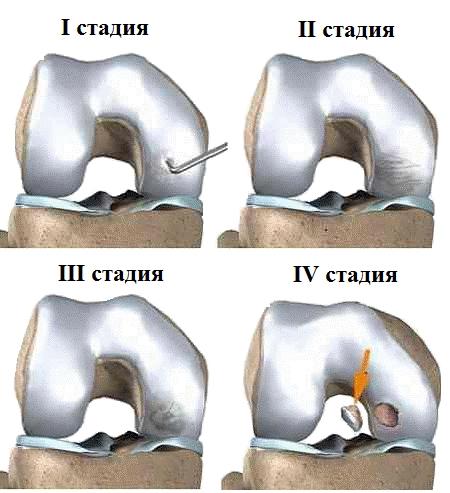
Рис. 1. Стадии болезни Кенига.
В настоящее время для диагностики болезни Кенига широко используются лучевые методы. Рентгенологический – позволяет достаточно точно поставить диагноз на 3-4 стадии заболевания. Компьютерная томография – обладает большей информативностью на ранних стадиях.
Магнитно-резонансная томография относится к информативным методам, чувствительность данного метода достигает 97% при 3-4 стадии этого заболевания [8,10].
Ультразвуковое исследование – неинвазивный метод диагностики необходим в дифференциальной диагностике патологии коленного сустава [7].
Артроскопия – самый информативный и достоверный метод из всех предложенных, позволяет оценить состояние суставного хряща, что важно в выборе лечения, и при необходимости одномоментно провести лечебные мероприятия [2,4,11].
Материал и методы. Настоящее сообщение основано на опыте лечения детей и подростков с болезнью Кенига, которые поступили в ЦИТО им. Н.Н. Приорова в период с 1991 по 2011 г.
Из 76 пациентов мальчиков было 43, остальные 33 - девочки. В возрасте до 10 лет было 6 мальчиков и 2 девочки; в возрасте от 10 до 16 лет было 26 мальчиков и 19 девочек. В более старшей возрастной группе мальчиков было 11, девочек - 12.
Большинство пациентов относились к группе детей активно занимающихся спортом. В 56,7% случаев страдал левый коленный сустав, в 43,3% страдал правый коленный сустав. Медиальный мыщелок был поврежден в 82,5% случаев, латеральный в 17,5% случаев. I-II стадии выявлены - у 41 ребенка, III стадия - у 9 пациентов, IV стадия - у 26 пациентов.
Средний размер дефекта субхондральной кости составлял 3,17 см2, глубина дефекта составляла в среднем 6,8 мм.
Алгоритм диагностики складывается из следующих этапов: изучение анамнеза, клинический осмотр, рентгенография, компьютерная томография, ультразвуковое исследование, магнитно-резонансная томография, артроскопия.
Консервативное лечение. Консервативное лечение при I-II стадиях болезни Кенига направлено на ускорение процессов регенерации. Длительность консервативной терапии при этом составляет от 10 до 18 месяцев. В течение этого периода полностью исключаются занятия спортом. Рекомендуется электромагнитную стимуляцию сочетать с разгрузкой сустава сроком до двух месяцев. Больному необходимо ходить на костылях, не наступая на больную ногу. При уменьшении болевого синдрома в комплекс консервативной терапии подключается курс лечебной физкультуры, включающий изометрические упражнения, физиотерапию [4].
При неэффективности консервативного лечения показано использование хирургических методов.
Оперативное лечение. При III-IV стадиях мы выполняли артроскопию сустава (удаление диссеканта) и вторым этапом - артротомию, внутрисуставную остеоперфорацию дна дефекта и пластику хрящевого дефекта коллагеновой матрицей «Chondro-Gide».
Chondro-Gide состоит из свиного коллагена I и III типа и создается в виде двуслойной матрицы с плотным и пористым слоями.
Плотный слой представляет собой гладкую поверхность. Он препятствует вымыванию стволовых клеток в полость сустава и защищает их от механической нагрузки.
Пористый слой матрицы в виде волокнистой структуры из коллагеновых волокон способствует абсорбции регенерирующих клеток.
Структура волокон обеспечивает высокую устойчивость к растяжению и разрыву. Chondro-Gide может фиксироваться клеем, шовным материалом или пинами к мыщелку бедра. Процесс его разрушения протекает под действием коллагеназы, желатиназы и протеаз до олигопептидов и, в конечном счете, до свободных аминокислот.
Во время артроскопии тщательно определяли размер и степень повреждения. Дегенеративные и отслоившиеся участки хряща полностью удаляли. Края дефекта должны быть гладкими. Вторым этапом производили вскрытие сустав малоинвазивным доступом.
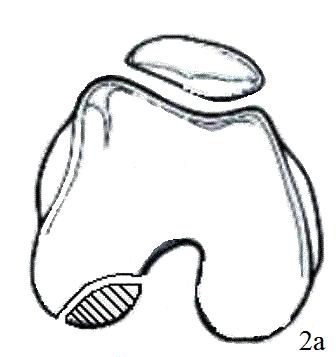
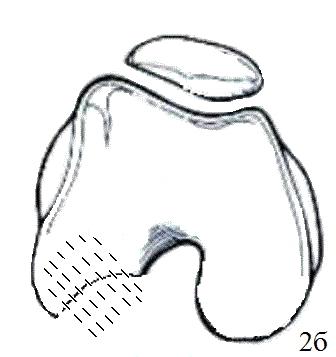
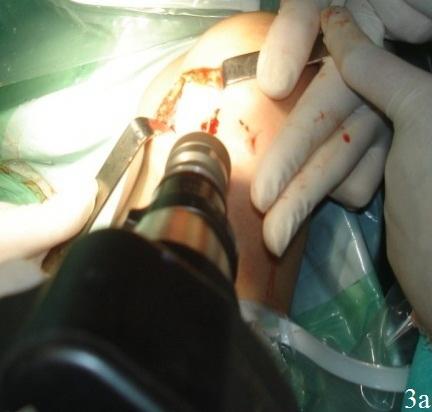
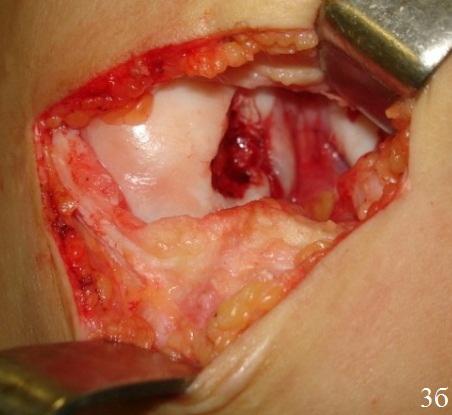
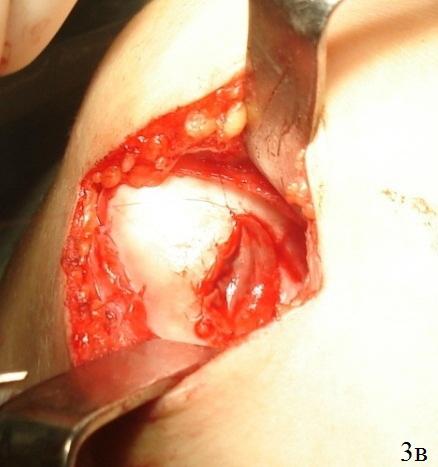
Мембрану смачивали раствором Рингера. Она при этом незначительно увеличивается в размере. Вырезанный Chondro-Gide помещали пористой стороной к субхондральной кости. Начинали пришивать Chondro-Gide в четырех полюсах (техника изнутри-наружу, одиночные швы каждые 5 мм). Использовали шовный материал викрил или ПДС II 6/0 с тефлоновой иглой. Положение матрицы в зоне дефекта хряща проверяли при согнутом коленном суставе (рис. 3 а-г), схематичное изображение (рис. 2 а-в).
 |
 |
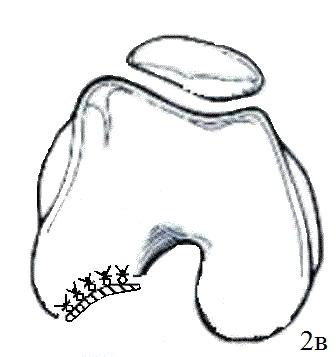 |
Рис. 2. Схематичное изображение подшивания «Chondro-Gide»: а - удаление диссеканта, б - внутрисуставная остеоперфорация, в - подшивание матрицы «Chondro-Gide».
 |
 |
 |
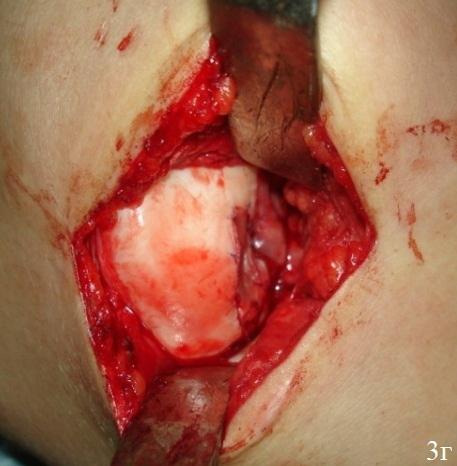 |
Рис. 3. Этапы пластики дна дефекта матрицей «Chondro-Gide» а -внутриочаговая остеоперфорация, б - готовое ложе для матрицы, в - адаптация матрицы, г - подшитая матрица.
Клинический пример. Пациентка С. 15 лет. Диагноз: Болезнь Кенига. Асептический некроз медиального мыщелка левого бедра, 4 стадия. В 2008 г. произведена операция - удаление диссеканта (размеры: 21,2х15,4х7 мм), внутрисуставная остеоперфорация, пластика мембраной «Chondro-Gidе» (площадь закрытого дефекта составила 3,2 см2 (рис. 3-10).
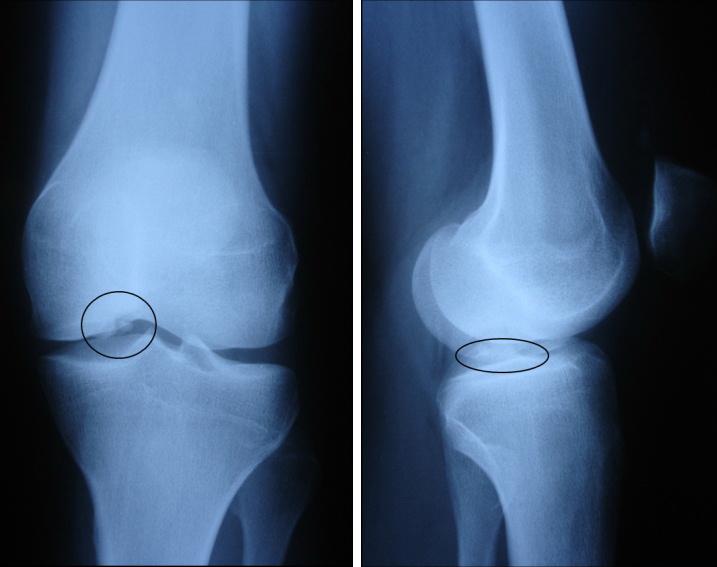
Рис.4. Пациентка С. Рентгенограммы до операции.
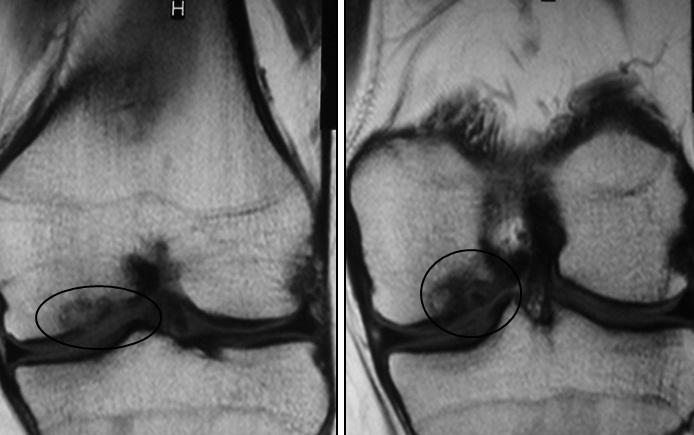
Рис. 5. МРТ. Остеохондральный дефект на внутреннем мыщелке.
 |
 |
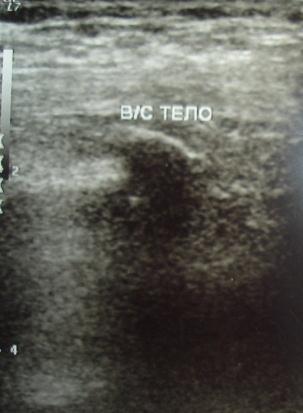
| Рис.6 . УЗИ Свободное внутрисуставное тело. |
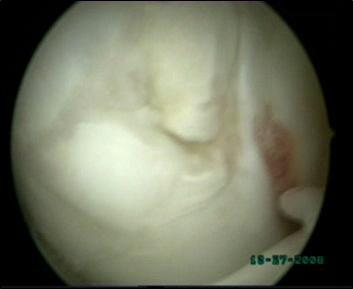
Рис.7. Артроскопическая картина. |
 |
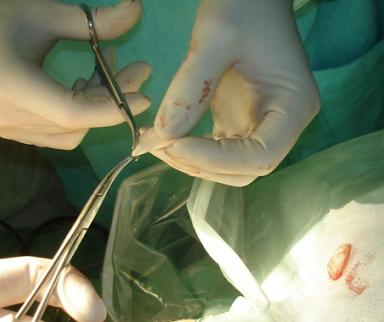 |
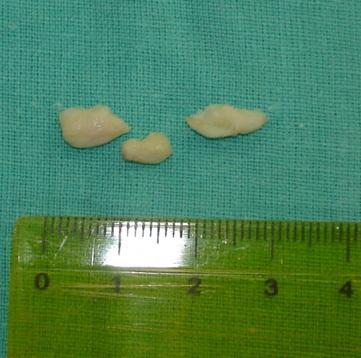
| Рис.8. Удаленные из сустава свободные остеохондральные тела. | Рис. 9. Артротомия - виден остеохондральный дефект. |
 |
 |
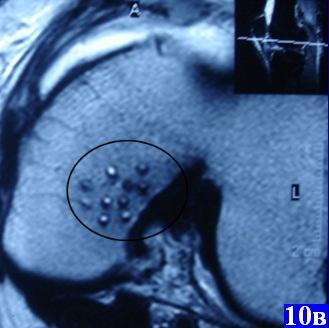 |
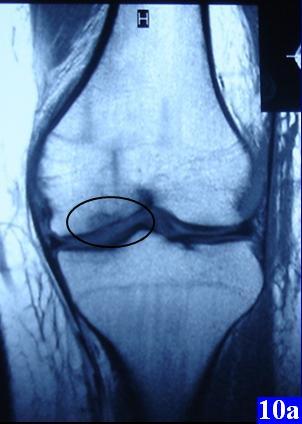
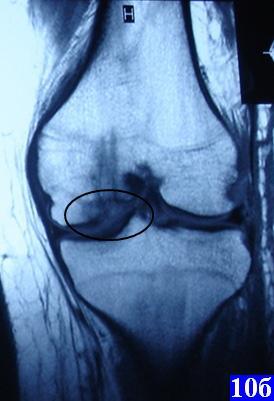
Рис. 10. Контрольные МРТ в послеоперационном периоде: а, б - продольные срезы, в - поперечный срез, отчетливо видны «следы» остеоперфорации.
Динамическое наблюдение в течение 2 лет. Функция коленного сустава восстановлена полностью. Результат лечения хороший.
По данной методике нами прооперированно 10 пациентов. Во всех случаях динамическое наблюдение велось 2 года, во всех случаях получены хорошие результаты.
Преимущества применения коллагеновой матрицы «Chondro-Gide»:
- Уникальная двуслойная матрица из коллагена защищает и стабилизирует сгусток крови на раневой поверхности кости после остеоперфорации
- Chondro-Gide способствует проникновению стволовых клеток и их адсорбции на пористой поверхности матрицы;
- Chondro-Gide положительно влияет на дифференцировку стволовых клеток и хондрогенез.
Таким образом, болезнь Кенига у детей и подростков представляет собой значительную проблему в детской ортопедии. Алгоритм диагностики аваскулярного некроза мыщелка бедренной кости у детей предусматривает тщательный анализ данных анамнеза, Rg, УЗИ, КТ, МРТ. Заключительным этапом в диагностике является артроскопия.
При неэффективности консервативного лечения болезни Кенига в начальных I-II стадиях у детей и подростков показано малоинвазивное оперативное лечение, внесуставная множественная оспеоперфорация очага ассептического некроза под ЭОП и артроскопическим контролем, с постановкой спиц « меток», для активации репаративной регенерации.
При III-IV стадиях болезни Кенига эффективной является остеоперфорация субхондральной костной пластинки с последующей пластикой хрящевого дефекта коллагеновой матрицей Chondro-Gide. Эта технология дополняет систему лечения рассекающего остеохондита коленного сустава у детей и подростков и расширяет диапазон оперативных вмешательств при этой патологии.
