Введение
Прорезывание нижних зубов мудрости происходит преимущественно в возрасте 18-25 лет. По различным причинам, в том числе из за нарушений фило- и онтогенеза, прорезывание их может сопровождаться воспалительными осложнениями( перикоронит, ретромолярный периостит, остеомиелит, лимфаденит, абсцесс, флегмона, кариес второго моляра, киста, амелобластома) [1,3,4].
Факторы, вызывающие нарушения нормального течения процесса прорезывания, чрезвычайно многообразны. Условно их можно разделить на общие и местные. В большинстве случаев развитие ретенции связано непропорциональностью протяженности альвеолярной части челюсти и суммы медиодистальных размеров коронок зубов [3,6].
Методика оперативного вмешательства при затрудненном прорезывании нижних третьих моляров достаточно хорошо разработана. Однако операция удаления такого зуба часто оказывается сложной из-за анатомических особенностей его расположения, разнообразия формы и количества корней, патологических изменений в окружающей его костной ткани. К развитию осложнений приводят снижение местных клеточных реакций, а также бактериальная обсеменённость ретромолярной области, значительно превышающая таковую на других участках челюсти [2,3].
Наибольшие трудности возникают при горизонтальном расположении нижних третьих моляров. Поэтому хирургическое вмешательство по их удалению необходимо проводить в условиях операционной в амбулаторной практике или в стационаре. При этом требуется тщательное обследование и планирование оперативного вмешательства.
Следует констатировать, что после удаления, образуется значительный дефект в области ветви нижней челюсти, приводящий к увеличению срока регенерации костной ткани, а возникающие осложнения вызывают длительную потерю трудоспособности.
Цель данного исследования – повышение эффективности лечения больных с нарушением прорезывания нижних третьих моляров.
Материалы и методы
За период с 2009 по 2011 годы в отделении челюстно-лицевой хирургии Клиник СамГМУ и ММБУ СП№2 промышленного района города Самары проводилось лечение 48 пациентов с глубоким расположением горизонтально ретенированных нижних третьих моляров. Среди них было 20 мужчин и 28 женщин в возрасте от 19 до 50 лет (табл. 1).
Таблица 1. Распределение больных по группам

С целью проведения сравнительного анализа пациентов разделили на 2 группы. Контрольную группу (17 человек) составили больные, операция удаления нижнего третьего моляра у которых была проведена по традиционной методике. Основную группу составили 31 пациент у которых экстракцию нижних зубов мудрости проводили с применением разработанного в клинике способа. Сроки наблюдения: через сутки, на 3, 5, 7, 14 сутки после операции.
Обследование больных включало: изучение и анализ общих и местных жалоб, анамнез заболевания, общий анализ крови, панорамную рентгенографию и компьютерную томографию. В последующем производили обработку компьютерных томограмм на программном комплексе CDI – Assistent.
Статистическая обработка полученных данных осуществлялась методом вариационной статистики с применением критерия Стъюдента-Фишера для оценки показателей у исследуемых групп больных по сравнению с контролем. Статистическая обработка данных производилась с использованием статистического пакета программ Microsoft Office 2007 Excel (допустимая ошибка Е= 5%).
У пациентов контрольной группы (17 человек) операция удаления нижнего третьего моляра проводилась по традиционной методике: проводили Г-образный разрез в ретромолярной области, формировали и отслаивали слизисто-надкостничный лоскут, трепанировали кортикальную пластинку, сепарировали зуб на несколько частей и вывихивали прямым элеватором. После заполнения раны кровяным сгустком, укладывали лоскут на место и ушивали рану узловыми швами.
В основной группе (31 человек) экстракцию нижних зубов мудрости производили следующим образом: после купирования воспаления, удаление проводили в условиях операционной. Использовалась местная и сочетанная анестезия с внутривенным введением лекарственных препаратов различного действия. Для повышения атравматичности операции в своей работе мы применяли ультразвуковую и циркулярные пилы, а также использовали бинокулярную лупу с осветителем, специальные ретракторы и распаторы. Послеоперационную рану обрабатывали низкочастотным ультразвуком с 1% раствором хлоргексидина биглюконата и антибиотиком широкого спектра действия. Операцию завершали заполнением костного дефекта трансплантационной смесью, разработанной в клинике (патент РФ №2297250) [5].
Оценку течения послеоперационного периода производили у всех пациентов через сутки, на 3, 5, 7, 14 сутки после операции. Эффективность лечения оценивали по субъективным ощущениям больных и данным клинического обследования. Компьютерную томографию производили через 6 месяцев после операции. С помощью программы CDI – Assistent оценивали плотность костной ткани в основной и контрольной группах.
Результаты и обсуждение
Сравнительный анализ клинической картины после сложного удаления зуба показал, что в основной группе отмечается: умеренный коллатеральный отёк мягких тканей лица, отсутствие болевого симптома в области операционной раны, нормальное открывание рта, слабая гиперемия слизистой оболочки в области операционных швов, быстрый отказ от обезболивающих препаратов (через 2 дня после операции).
В контрольной группе отмечались следующие результаты: значительная асимметрия лица, затрудненное открывание рта, повышение температуры тела, боли при глотании на стороне операции, гиперемия слизистой оболочки в области оперативного вмешательства, прием обезболивающих препаратов весь период реабилитации.
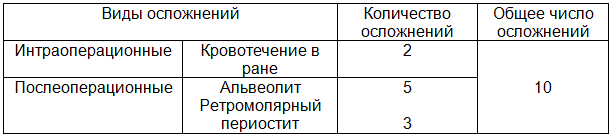
Осложнения в основной группе выявлены у 5 человек (16,1%) – табл. 2. В контрольной группе осложнения выявлены у 10 человек (58,8%) – табл. 3.
Таблица 2. Виды осложнений в основной группе
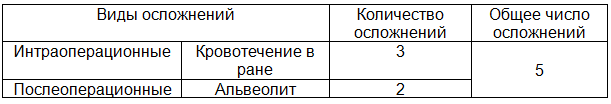
Таблица 3. Виды осложнений в контрольной группе
Анализ результатов обработки компьютерных томограмм, проведенных через 6 месяцев после лечения показал следующее: в основной группе плотность костной ткани по шкале Хаунсфилда составляет 806±55 ед., что соответствует зрелой кости, а в контрольной группе 516±48ед. - процесс формирования костной ткани не завершён. Репаративные процессы в основной группе в 1,57 раз протекают быстрее в сравнении с контрольной группой. Статистическая достоверность P<0,05.
Заключение
Нами установлено, что использование разработанного в клинике способа при лечении больных с нарушением прорезывания нижних третьих моляров в 1,57 раз ускоряет восстановление кости в сравнении с традиционной методикой, а также способствует профилактике послеоперационных осложнений. Считаем нецелесообразным заканчивать операции по удалению ретенированных зубов мудрости заполнением костного дефекта кровяным сгустком, это ведет к замедленной регенерации костной ткани.
