Решение проблемы лечения сочетанных черепно-лицевых повреждений возможно при адекватном взаимодействии и взаимопонимании специалистов различного профиля на всех этапах обследования и проведения комплексного лечения [1, 2, 4, 5].
Актуальность проблемы своевременной диагностики и квалифицированной помощи пострадавшим с черепно-лицевыми повреждениями определяется следующими факторами.
Во-первых, постоянным ростом пострадавших с сочетанной черепно-лицевой травмой [4, 5].
Во-вторых, ошибками сотрудников службы скорой медицинской помощи и поликлинического звена в диагностике на догоспитальном этапе.
Это приводит к госпитализации пострадавших с сочетанной черепно-лицевой травмой в непрофильные стационары [2, 4, 5].
В большинстве случаев наличие у пострадавшего повреждения органов и тканей челюстно-лицевой области маскирует неврологическую симптоматику, что не позволяет в полной мере оценить тяжесть состояния пострадавшего. С другой стороны, пострадавшим, поступившим в стационары в состоянии шока, мозговой комы, тяжелой гипоксии проводятся реанимационные мероприятия и лечение черепно-мозговой травмы в полном объеме, а диагностика повреждений костей лицевого черепа проводится в последующем или не проводится вообще [3-5].
При поступлении пострадавших и раненых в специализированный стационар по лечению тяжелых травм прежде всего, должна объективно определяться тяжесть состояния пациента, причины ее обусловливающие, жизнеобеспечивающие системы организма, в которых произошли жизнеугрожающие нарушения и степень их выраженности [5,7,9]. Для этих целей разработан диагностический алгоритм, составной частью его является шкала объективной оценки тяжести состояния пострадавших при поступлении в лечебные учреждения – ВПХ-СП. Реализация диагностического алгоритма завершается постановкой диагноза, который при сочетанных травмах и ранениях формулируется по областям тела. Затем каждое повреждение оценивается по шкале ВПХ-П (МТ) для механических травм, по шкале ВПХ-П (ОР) для огнестрельных ранений и по шкале ВПХ-П (Р) для неогнестрельных ранений. Полученные индексы каждого повреждения позволяет объективно оценить их тяжесть и выделить ведущее повреждение. В завершение индексы повреждений суммируются, и получается общий индекс тяжести повреждений – ВПХ-П.
Для мониторинга тяжести состояния пострадавших во втором периоде травматической болезни – периоде относительной стабилизации жизненно важных функций, в отделении интенсивной терапии, для определения показаний к выполнению отсроченных операций используется шкала ВПХ-СГ. Она позволяет осуществлять мониторинг состояния пострадавших в баллах на любой момент времени, и выделять три уровня состояния: компенсированное, субкомпенсированное и декомпенсированное, очерченные количественными границами.
Во втором и третьем (максимальной вероятности развития осложнений) периодах травматической болезни в организме тяжелопострадавших и раненых протекает целый ряд защитно-приспособительных и патологических процессов, нарушающих функционирование отдельных органов и систем. В результате развивается их полиорганная дисфункция, а затем и полиорганная несостоятельность (недостаточность), являющаяся морфологическим субстратом и функциональной основой для развития тяжелых инфекционных осложнений вплоть до сепсиса.
Своевременное выявление этих процессов и их коррекция – основной механизм управления течением травматической болезни. Методика оценки тяжести состояния ВПХ-СГ в процессе мониторинга констатирует недостаточность функционирования основных жизнеобеспечивающих систем организма, декомпенсацию и развитие осложнений. Дальнейший мониторинг состояния проводится с помощью объективной селективной поликритериальной методики оценки тяжести состояния пострадавших ВПХ-СС. Шкала позволяет диагностировать следующие синдромы: синдром системного воспалительного ответа (ССВО); синдром острого повреждения легких, синдром эндотоксикоза и полиорганной недостаточности [10].
Данная проблема приобретает особую актуальность в условиях многопрофильных больниц мегаполиса, при необходимости одновременного участия в лечении нескольких специалистов различного профиля у одного пострадавшего в тех случаях, когда повреждения требует неотложных специализированных мероприятий по каждому медицинскому профилю (устранение внутричерепных гематом, остановки продолжающегося кровотечения из носа, восстановления проходимости верхних дыхательных путей).
Цель исследования – предложение комплекса мероприятий направленных на совершенствование медицинской помощи пострадавшим с сочетанной черепно-лицевой травмой.
Материалы и методы. С 01.01.2005 по 01.01.2013 в отделение сочетанной черепно-лицевой травмы «Александровской больницы» - клиническую базу кафедры челюстно–лицевой хирургии и хирургической стоматологии СПбГУ - поступило 1650 пострадавших с сочетанными черепно-лицевыми повреждениями в сроки от 5 дней до нескольких месяцев после получения травмы. При этом преобладали лица молодого и трудоспособного возраста от 18 до 45 лет.
Причина задержки госпитализации у пострадавших: ошибки в диагностике и лечебной тактике врачей поликлинического звена и службы скорой медицинской помощи – 32%. Это приводит к госпитализации пострадавших с сочетанной черепно-лицевой травмой в непрофильные стационары. Вследствие неполной и несвоевременной диагностики у них повреждений костей лицевого черепа, около трети пострадавших направляют в отделение черепно-лицевой травмы в сроки от 1 недели до нескольких месяцев. Это значительно затрудняет лечение таких пострадавших, приводит к развитию воспалительных осложнений, неоправданно удлиняет сроки и ухудшает исходы лечения, в некоторых случаях ведет к инвалидизации пострадавшего [3-6, 9].
Основной задачей догоспитального этапа является рациональное использование «золотого часа», включающее не только доставку больного в профильный стационар и поддержание при этом жизненно важных функций организма, но и проведение максимального объема лечебных процедур. Анализ медицинской помощи на догоспитальном этапе показал, что пострадавшие были госпитализированы в лечебно-профилактические учреждения города, имеющие неодинаковый состав дежурных бригад, а также различную систему приема и оказания помощи пострадавшим. Однако лишь в двух стационарах Санкт-Петербурга созданы отделения сочетанной черепно-лицевой травмы, что существенно повышает качество и эффективность оказания помощи пострадавшим. Создание таких отделений в многопрофильных стационарах города повысило бы эффективность оказания помощи пострадавшим с сочетанной черепно-лицевой травмой и снизило бы риск развития осложнений и посттравматических деформаций.
Среди 1645 пострадавших, нуждавшихся в оперативном лечении по поводу сочетанной черепно-лицевой травмы у 732 (44,5%) человек была несвоевременно и нерадикально проведена первичная хирургическая обработка ран лица и рта с оставлением инородных тел, нежизнеспособных тканей, очагов хронической инфекции, неоправданное расширение показаний к наложению глухого шва раны. Этой группе пострадавших произведена вторичная хирургическая обработка, 167 (10,2%) пострадавшим потребовалось косметическое иссечение рубца спустя несколько месяцев после травмы. 578 (35,13%) больных были прооперированны, однако повреждения челюстно-лицевой области или не входили в план лечения или были выполнены не в полном объеме. У всех пострадавших потребовалось повторное вмешательство. Вследствие необходимости повторного оперативного вмешательства длительность периода нетрудоспособности возросла более чем в 2 раза. Несвоевременное и нерадикальное лечение ранений глазниц и глазного яблока привело к полной потере зрения на один глаз у 32 (2%) пострадавших, причем в первые сутки после травмы трое из них были осмотрены выездным челюстно-лицевым хирургом и была настоятельно рекомендована экстренная консультация офтальмолога и перевод в отделение сочетанной черепно-лицевой травмы. Двое пострадавших были переведены в сроки до семи суток, один переведен через четырнадцать суток. Хирургическое лечение по поводу проникающего ранения глазного яблока было проведено в поздние сроки, к сожалению, время было упущено, что привело к потере зрения. 628 (38,2%) пострадавших переведены в отделение сочетанной черепно-лицевой травмы в сроки до трех недель, при этом у 132 (21%) из них отмечалась назоликворрея, у 68 (10,9%) – пневмоцефалия, связанная с неоправданно агрессивной техникой выполнения декомпрессионной трепанации черепа и удаления большого объема костной ткани. С посттравматическими деформациями средней зоны лицевого черепа поступило 965 (58,8%) человек из них нарушение прикуса наблюдалось у 326 (33,8%), глазодвигательные нарушения и дистопия глазного яблока диагностирована у 658 (68,2%), нарушение носового дыхания у 526 (54,5%). В табл. 1 представлена структура осложнений у пострадавших, поступивших в стационар в поздние сроки.
Всем 1645 больным выполнено 2567 операции. При этом количество госпитализаций и соответственно этапных реконструктивных операций у 468 (28,5%) пациентов в среднем было от 2 до 4. В среднем суммарная величина койко?дня при лечении данной группы больных составила 92,013 дня.
Таблица 1. Частота эстетических и функциональных нарушений у пострадавших с черепно-лицевой травмой

На этапе устранения жизнеугрожающих последствий травмы и фиксации поврежденных структур, который соответствует I периоду травматической болезни (ТБ) – (острого нарушения жизненно важных функций) и длится от момента получения травмы до 12 часов, челюстно-лицевому хирургу необходимо решить следующие задачи:
- устранение асфиксии;
- остановка кровотечения;
- выполнение элементов первичной пластики мягких тканей;
- создание условий для проведения интенсивной терапии (подготовка к реабилитации пострадавшего);
- фиксация переломов (назубными шинами) либо с помощью малоинвазивного остеосинтеза [7,8].
На рис. 1, 2 представлен внешний вид и контрольная рентгенограмма пострадавшего после малоинвазивного остеосинтеза.
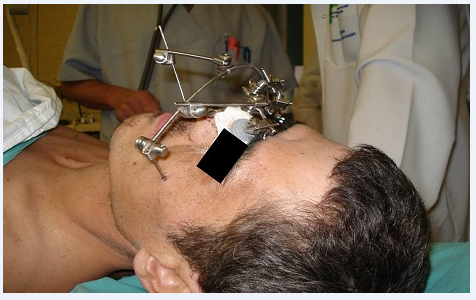
Рис. 1. Внешний вид пострадавшего И. после операции
Не менее опасным последствием травмы является продолжающееся кровотечение, источником, которого являются повреждения мягких тканей, органов и костных структур челюстно-лицевого отдела (ЧЛО). Остановка наружного кровотечения осуществляется перевязкой сосудов в ране, либо перевязкой ветвей наружной сонной артерии.
К тяжёлым повреждениям ЧЛО средней зоны лица относятся переломы верхней челюсти по верхнему (черепно-лицевые разъединения) и по среднему типу. При таких переломах основной задачей хирурга является фиксация лицевого скелета к мозговому минимально инвазивным способом. Репозиция и фиксация отломков осуществляется внеочаговыми методами. Хорошо зарекомендовал себя при данных повреждениях малоинвазивный внеочаговый остеосинтез по методике Д.Ю. Мадай [7, 8] (рис. 1).
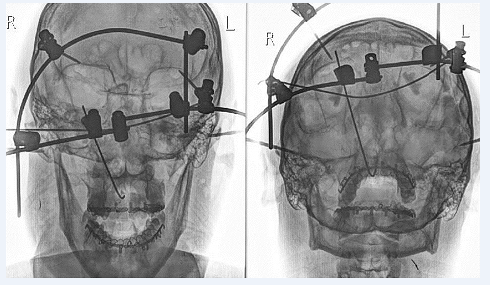
Рис. 2. Контрольная рентгенограмма пострадавшего И. после операции
Повреждения мягких покровных тканей ЧЛО требуют раннего восстановления. Наиболее сложными из них являются:
- обширные повреждения мягких тканей ЧЛО с истинным дефектом, проникающими в полость рта, носа или околоносовые пазухи;
- обширные сквозные ранения век, носа, ушных раковин и губ с их дефектом;
- отрывы частей и органов лица (носа, губ, ушных раковин и подбородка).
При данных повреждениях с целью раннего восстановления покровных тканей, необходимо применение элементов местной пластики. Наиболее простым и эффективным на наш взгляд является метод перемещенных треугольных лоскутов. Обязательному укрытию подлежат выступающие в рану поврежденные и неповрежденные кости. Обязательным мероприятием является инфильтрация краев раны раствором антибиотиков и дренирование. Данные лечебные мероприятия являются первым этапом запрограммированной многоэтапной хирургической тактики.
Заключение
1. Для рационального комплексного лечения пострадавших с повреждениями головного мозга, костей лицевого и мозгового черепа, зрительного анализатора и других систем организма необходимо госпитализировать только в специализированные отделения сочетанной черепно-лицевой травмы.
2. При поступлении нетранспортабельных больных с черепно-лицевой травмой в другие стационары города для их обследования и лечения целесообразно вызывать сотрудников дежурной бригады черепно-лицевых хирургов.
