Актуальность. Интерес к проблеме лечения переломов дистального отдела бедра у пожилых пациентов обусловлен относительно большим процентом неудовлетворительных результатов. Независимо от метода оперативного лечения частота несращений составляет 6,0%, несостоятельности фиксации 3,3%, осложнения инфекционного характера 2,7%. В 16% случаев требуется реостеосинтез перелома [3,2].
Переломы дистального отдела бедра составляют от 6% до 25 от всех локализаций переломов бедренной кости [1, 4]. В большинстве случаев у пожилых пациентов переломы данной локализации являются следствием низкоэнергетической травмы на фоне сопутствующего остеопороза.
Наличие остеопороза так же создает дополнительные трудности для стабильной фиксации [4]. Повреждение менисков и связочного аппарата при переломах дистального отдела бедра встречаются довольно часто. Повреждение сосудов встречается реже (0,2% бедренной или подколенной артерии) [6]. Тем не менее, из-за малого количества анастомозов, повреждение и жизнеспособность сосудов всей конечности должны быть диагностированы вовремя.
Консервативное лечение (скелетное вытяжение, кокситная гипсовая повязка) сопровождается большим количеством осложнений. Так риск несращений переломов повышается в шесть раз по сравнению с остеосинтезом интрамедуллярными и накостными фиксаторами [6,8].
R.W. Jordan, G.S. Chahal, проанализировав исходы консервативного лечения 68 пожилых пациентов с переломами дистального отдела бедра пришли к неутешительным выводам: смертность пациентов составила: 7% в течение 30 дней, 26% в течение шести месяцев и 38% в течение года. Процент смертности пожилых пациентов при консервативном лечении переломов дистального отдела бедра оказался в среднем на 8% выше, чем при переломах проксимального бедра с аналогичной тактикой лечения соответственно [5].
Фиксация аппаратом наружной фиксации оправдана в случае открытых переломов и в шокогенном периоде травмы. Фиксацию аппаратом наружной фиксации при переломах дистального отдела бедра нужно использовать как промежуточный этап оперативного лечения.
В связи с современными достижениями в имплантологии и анестезиологии главную роль в лечении переломов дистального отдела бедра стали играть методы оперативного лечения.
В настоящее время наиболее эффективными фиксаторами для остеосинтеза переломов дистального отдела бедра являются блокируемые пластины и интрамедуллярные фиксаторы. Основными преимуществами интрамедуллярного остеосинтеза у пожилых пациентов является возможность ранней нагрузки на оперированную конечность без угрозы усталостного перелома фиксатора, и минимальная интраоперационная кровопотеря [7,9].
Цель исследования: оценка результатов лечения переломов дистального отдела бедра у пожилых пациентов с применением современных интрамедуллярных фиксаторов.
Материалы и методы исследования. Нами проведен анализ результатов лечения 40 пациентов с переломами дистального отдела бедренной кости, оперированных в период с 2011 по 2015 г. на базах Городской клинической больницы им А.К. Ерамишанцева и 12-й городской клинической больницы г. Москвы. Из них 25 женщин, 15 мужчин в возрастной группе от 65 до 88 лет.
По механизму травмы наиболее частыми причинами переломов (28) были низкоэнергетические травмы (падения с высоты собственного роста) В 12 случаях переломы явились следствием высокоэнергетической травмы (дорожно-транспортные происшествия, падения с высоты).
В соответствии с классификацией АО пациенты были разделены по следующим группам (табл. 1) [10].
Таблица 1. Распределение пациентов с переломами дистального отдела бедра по группам в соответствии с классификацией АО

Клиническое обследование при поступлении включало: определение целостности кожных покровов, определение длинны и оси поврежденной конечности, наличие и выраженность отека, наличие жидкости в суставе (какой?). Исключали возможные повреждения магистральных сосудов и нервов. При сборе анамнеза уточнялась функция коленного сустава до травмы.
Рентгенологическое исследование в прямой и боковой проекциях выполняли всем пациентам при поступлении. В предоперационном периоде при отсутствии противопоказаний после локального обезболивания была наложена система скелетного вытяжения. Открытые переломы (3 случая) были фиксированы аппаратами наружной фиксации. Помимо клинического обследования и стандартного рентгенологического исследования 16 (40%) пациентам с внутрисуставными переломами выполнялось компьютерная томография дистального отдела бедра, для более полной оценки характера перелома и предоперационного планирования.
Пациентам пожилого и старческого возраста для остеосинтеза переломов типа А и С мы старались использовать ретроградные интрамедуллярные фиксаторы. Это позволяло значительно снизить продолжительность операционного времени и работы ЭОП. К показаниям для ретроградного остеосинтеза мы относили не только пожилой возраст, а также: ожирение, наличие повреждений кожных покровов в зоне предполагаемых разрезов, наличие фиксаторов или эндопротезов в проксимальном отделе бедра.
В 40 наблюдениях при фиксации мы применяли ретроградную технику. Для предоперационного планирования мы использовали рентгенограммы неповрежденного бедра с рентгеноконтрастной линейкой либо шаблоном. Преимуществом данного метода является измерение длины имплантата. Определив ширину наиболее узкой части бедренного канала (истмуса) мы оценивали предполагаемый диаметр интрамедуллярного фиксатора, что позволяло в некоторых случаях заведение штифта без рассверливания (рис. 1а, б). При ретроградном остеосинтезе мы использовали рентгенографии неповрежденного бедра так же для планирования предполагаемой траектории и точки введения штифта.
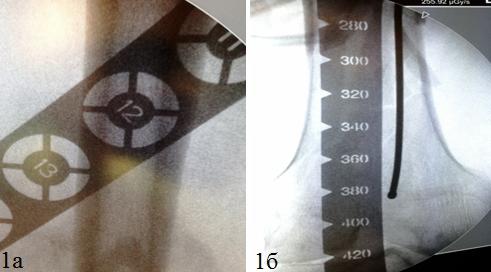
Рис. 1. Определение ширины наиболее узкой части бедренного канала (а). Определение длины бедренного канала (б).
Большинство операций (35) проводили под спинальной анестезией. Операции проводилась в сроки от 2-х до 7 суток после травмы.
Все операции проводились с использованием ЭОП-контроля, операционное время в зависимости от типа перелома составляло от 50 до 100 минут. Наибольшее время рентгенографического контроля занимали репозиция и проксимальная блокировка ретроградного штифта «свободной рукой».
Положение больного на операционном столе на спине с согнутой в коленном суставе на 30 градусов ноге, на специальном валике.
Это положение способствует расслаблению икроножных мышц для большей мобильности дистального отломка бедренной кости (рис. 2).
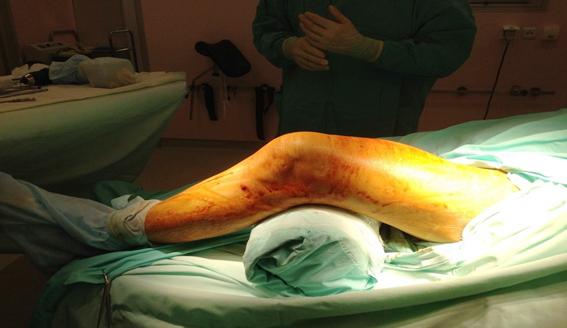
Рис. 2. Укладка пациента на операционном столе с использованием валика в подколенной области.
Для ретроградного введения штифта мы использовали срединный разрез через собственную связку надколенника.
Большое значение имеет правильное определение точки и траектории для ретроградного введения штифта, от этого зависит как успех, так интраоперационные сложности при закрытой репозиции и остеосинтезе перелома. Определение точки введения направляющей спицы в прямой проекции выполнялось по межмыщелковой ямке и анатомической оси бедра (рис. 3).
Рис. 3. Определение точки и траектории введения ретроградного штифта с ориентацией по межмыщелковой ямке и анатомической оси бедра.
Для того чтоб избежать повреждения крестообразных связок в боковой проекции ориентиром места введения штифта является верхний край линии Blumensaat (рис. 4а, б).

Рис. 4. Определение точки и траектории введения ретроградного штифта с ориентацией по линии Blumensaat.
Положение направляющей спицы контролировалось в прямой и боковой проекциях. Довольно часто при правильном определении точки введения ретроградного штифта происходит «саморепозиция» перелома штифтом. Это касается не только простых переломов, но и переломов типа С. Вальгусные и варусные деформации являются довольно частыми интраоперационными осложнениями при неправильном определении точки введения ретроградного штифта. Устранение данных деформаций возможно при проведении поляризирующих винтов или спиц. Особое внимание определению точки введения ретроградного штифта следует уделять при повреждениях типа С3 имеющих многооскольчатый характер.
При переломах типа С оба фрагмента мыщелков репонировали с использованием остроконечных щипцов (рис. 5а). Фиксацию мыщелков осуществляли спангиозными винтами, расположенными кпереди и кзади от предполагаемой траектории введения штифта (рис. 5б).
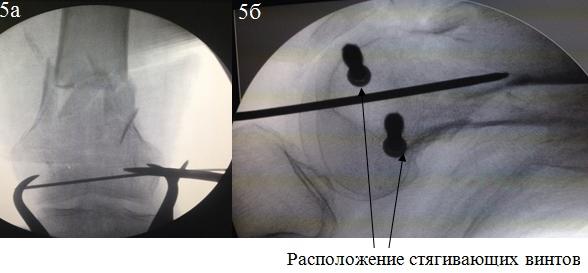
Рис. 5. Репозиция и фиксация перелома типа С.
Перед проведением стягивающих винтов при переломах типа С следует обратить внимание на структуру костной ткани. При наличии остеопороза возможно проведение стягивающих винтов без предварительного рассверливания. Данная методика осуществит более надежную фиксацию и компрессию.
В послеоперационном периоде проводили профилактику развития инфекционных и соматических осложнений. Движения в коленном суставе пациенты начинали на следующий день после операции. Дополнительная внешняя иммобилизация коленного сустава не использовалась. Нагрузка на конечность разрешалась в зависимости от типа перелома, массы пациента и рентгенологических признаков консолидации. При внесуставных переломах дозированная нагрузка на оперированную конечность разрешалась в среднем через 1 месяц после остеосинтеза. Пациентам с переломами типа С дозированная нагрузка разрешалась через 2 месяца после операции.
Послеоперационное исследование включало рентгенограммы в сроках: 1, 3, 6 месяцев и 1 год после операции. При анализе рентгенограмм в данные сроки мы оценивали качество консолидации перелома (величина и форма костной мозоли), а так же положение фиксатора и отсутствие вторичных смещений.
Оценка результатов лечения была произведена по шкале Neer, которая включает оценку 6 параметров в баллах в сроках, от 6 месяцев и одного года после операции. Отличный-более 85, хороший-70-85 баллов, удовлетворительный - 55-70 баллов, неудовлетворительный-менее 55.
Результаты. При оценке результатов оперативного лечения пациентов с переломами дистального отдела бедра мы учитывали не только рентгенологические признаки консолидации перелома, но и функцию коленного сустава и наличие боли.
Хорошие и отличные результаты были получены в 94% оперированных больных.
У одного пациента с переломом типа А при остеосинтезе ретроградным штифтом была нарушена техника фиксации дистального лезвия штифта, что привело к его миграции и необходимости реостеосинтеза.
Анализ результатов лечения 40 пациентов пожилого возраста с переломами дистального отдела бедра типа А и С, мы пришли к следующим выводам:
- Пациентам с внутрисуставными переломами дистального отдела бедра рекомендуется выполнять КТ исследование данной области.
- У пожилых пациентов при любом типе переломов дистального отдела бедра следует отдавать предпочтение интрамедуллярным фиксаторам.
- В случаях неэффективности закрытой репозиции и восстановления конгруэнтности мыщелков бедренной кости переломов типа С, следует использовать открытый метод с полным восстановлением суставной поверхности и дальнейшей фиксацией перелома.
- Ретроградный метод остеосинтеза при переломах дистального отдела бедра позволяет сократить время операции, интраоперационную кровопотерю и дает возможность ранней активизации.
- Малая инвазивность значительно ускоряет сроки консолидации перелома и функции коленного сустава.
- Ранняя активизация дает лучший клинический и прогностически более благоприятный исход
Заключение. Оперативное лечение пожилых пациентов с переломами дистального отдела бедра и его внедрение и развитие в практике значительно повышает качество жизни данных пациентов.
