Узловые формы мастопатии (УФМ) выявляются у 26-32% женщин, а у женщин репродуктивного периода с сопутствующей гинекологической патологией достигают 46% [6,8]. Ведущую роль в патогенезе УФМ занимают функциональные нарушения лимбико-ретикуклярного комплекса (ЛРК), гипоталамо-гипофизарно-надпочечниково-яичниковой системы (ГГЯНС) [2,7,9-11]. У 68-72% больных УФМ, у которых не были выявлены заболевания внутренних гениталий, обнаружены нарушения нейроэндокринного обеспечения. Однако, данные о нейроэндокринных нарушениях у больных УФМ представлены единичными работами, которые носят крайне противоречивый характер [9,11,16]. Литературные данные о состоянии биоэлектрической активности головного мозга у больных УФМ представлены единичными работами [9].
Цель работы – изучить состояние ГГНЯС у больных УФМ. В связи с этим под нашим наблюдением находилось 80 женщин с УФМ (диагноз верифицирован гистологически) в возрасте от 22 до 45 лет (в среднем 31,8±1,6 лет).
Всем больным проводили определение массо-ростового индекса (МРИ), трансвагинальное эхосканирование датчиком частотой 5 мГц с помощью аппарата «Aloka SSD-200G» (Япония), электроэнцефалографию (ЭЭГ), тесты функциональной диагностики (ТФД), определение концентрации в крови фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), пролактина (ПРЛ), тиреотропного гормона (ТТГ) с использованием тест-наборов «Иммунотек» (Чехия), эстрадиола (Е2), прогестерона (П), тестостерона (Т) и кортизола (К) набором фирмы СП «Белорис» (Беларусь). Концентрацию в крови ФСГ, ЛГ, ПРЛ, ТТГ, К, Е2 определяли на 5-7, П – на 20-22 дни менструального цикла. Контрольную группу составили 20 здоровых женщин репродуктивного возраста с двухфазным менструальным циклом.
Жалобы больных были на психо-эмоциональную напряжённость (95%), головокружение (63,8%), раздражительность, вспыльчивость (71,3%), неустойчивое настроение (88,8%), склонность к депрессии (61,3%), головные боли (51,3%), снижение работоспособности (52,5%), отсутствие оргазма (58,8%), потливость (41,3%), «приливы» (38,8%), учащённое сердцебиение (37,5%), относящиеся к психо-эмоциональным или «корковым» нарушениям с вегето-сосудистым компонентом. У 34 (42,5%) была выявлена ярко выраженная метеорологическая чувствительность, при которой на изменение погодных условий больные реагировали общей слабостью, сонливостью, головной больной, болями в левой половине грудной клетки давящего характера, что косвенно свидетельствует о рассогласованности функциональной активности лимбико-ретикулярного комплекса [9]. Проведенные исследования на онкомаркеры СА-15-3 и РЭА показали их нормативные числовые значения.
У больных из перенесённых заболеваний были простудные заболевания (100%), заболевания желудочно-кишечного тракта (30%), бронхит (42,5%), тонзилэктомия (23,8%), аппендэктомия (28,8%), резекция и ушивание яичника по поводу его апоплексии (13,8%), тубэктомия по поводу внематочной беременности (20,3%), инфекционный паротит (23,75%), краснуха (23,5%), скарлатина (17,5%). Инфекционный индекс у больных составил 4,3±0,5, что превышает данные в популяционной группе (р<0,05). Таким образом, для обследованных больных характерна высокая частота перенесённых оперативных вмешательств, инфекционных и воспалительных заболеваний в детском и пубератном возрасте, что могло повлиять на становление иммунного статуса, репродуктивной функции и развитие патологии молочных желёз. При анализе полученных данных выявлена прямая коррелятивная зависимость между частотой заболеваний верхних дыхательных путей и развитием фиброаденоматоза молочных желёз (r=0,92, p < 0,05). Это позволяет рассматривать хронические воспалительные заболевания верхних дыхательных путей как фактор риска развития патологии молочных желёз.
Гинекологические заболевания в анамнезе были отмечены у всех 80 пациенток, из них: сальпингоофорит – у 54 (67,5%), цервициты и эрозия шейки матки – у 54 (67,5%), эндометрит – у 19 (17,3%), кольпиты – у 59 (73,8%).
Роды отмечены у 57 (71,3%) женщин, из них у 28 – однократно, у 19- двукратно, у 4 – трёхкратно. Период грудного вскармливания варьировал от 3 до 16 (в среднем 8,3±1,2) месяцев. При анализе нам не удалось выявить какой-либо статистически достоверной зависимости между возрастом, частотой родов, периодом грудного вскармливания и развитием фиброаденоматоза.
Внутриматочные вмешательства отмечены у 38 (47,5%) пациенток, из них у 31 (38,8%) - искусственный аборт, у 8 (10%) – инструментальное удаление остатков плодного яйца после самопроизвольного выкидыша.
Экстрагенитальные хронические заболевания выявлены у 63 (78,75%) больных: у 24 (30%) – хронический тонзиллит, у 21 (26,3%) – хронический пиелонефрит, у 18 (22,5%) – хронический холецистит, у 7 (8,75%) – хронический панкреатит, у 11 (13,75%) – хронический гепатохолецистит, у 19 (23,75%) – дискинезия желудочно-кишечного тракта, у 3 (3,75%) – язвенная болезнь желудка и двенадцатиперстной кишки, у 13 (16,25%)– хронический гастрит, у 29 (36,25%) – вегетососудистая дистония, у 34 (42,5%) - хронический бронхит, у 7 (8,75%) – гипертоническая болезнь 1-П ст. У 31 (38,75%) больной выявлены различные аллергические реакции. Морбидный индекс больных в среднем составлял 4,2±0,3 (норма 2,2±0,2), что в 2 раза выше по сравнению с нормой.
Тяжелые материально-бытовые условия, связанные с постоянными стрессовыми ситуациями (алкоголизм родителей, сиротство, развод родителей) отмечены у 21 (26,3%) больной. Таким образом, в 26,3% случаев отмечены тяжелые стрессовые ситуации с раннего детства, включая период полового созревания, создающие в течение длительного времени неблагоприятный психо-соматический фон.
Анализ факторов риска развития рака молочных желез у каждой пациентки выявил не более 3 факторов, что свидетельствует о низкой степени риска развития рака молочных желез [6,8].
Средний возраст менархе у 54 (67,5%) больных был выше (14,8±0,3 лет) по сравнению со среднепопуляционными данными (13,1±0,4 лет). У 12 (15%) пациенток отмечены нарушения в становлении менструальной функции в виде нерегулярных менструаций в течение 1-2 лет, у 11 (13,8%) – ювенильных маточных кровотечений, у 13 (16,3%) – гипоменореи, у 19 (23,8%) – гиперполименореи, у 17 (21,3%) – альгодисменореи. Таким образом, данные о наступлении и становлении менструальной функции позволяют предположить у 59 (73,8%) пациенток той или иной степени врожденную или приобретенную несостоятельность ГГНЯС или нарушение нормального созревания ее структур в пре- и пубертатном периоде [4,16].
У 31 (38,8%) больной УФМ была альгодисменорея, у 21 (26,3%) – олигоменорея, у 16 (20%) – полименорея, у 5 (6,3%) – межменструальные кровянистые выделения, у 16 (20%) предменструальный и у 7 (8,8%) гипоменструальный синдром.
МРИ в среднем составил 23,6±0,4, что не отличается от среднепопуляционных данных (р>0,05). У всех пациенток выявлено симметричное развитие молочных желез, соответствующее 3-5 степеням развития по Таннеру. У 26 (32,5%) пациенток отмечен рост волос вокруг ареол.
При бимануальном гинекологическом исследовании у 34 (42,5%) женщин выявлены остаточные явления хронического сальпингоофорита, у 36 (45%) – девиация матки. У 14 (17,5%) больных выявлена болезненность при пальпации по ходу тазовых нервов и вегетативных нервных сплетений малого таза (невралгия тазовых нервов, вегетативный тазовый ганглионеврит, возникший вследствие хронического воспалительного процесса).
При эхосонографическом исследовании у больных УФМ в 50,5% случаев выявлен спаечный процесс в малом тазу, в 40% признаки хронического сальпингоофорита, в 22,5% - хронический эндометрит, в 23,8% - варикозное расширение вен малого таза.
У больных на ЭЭГ наблюдались выраженные изменения трофотропных синхронизирующих образований ствола мозга: наличие высокоамплитудного генерализованного α-ритма с превышением амплитуды нормы в 1,5-2 раза и появлением высокоамплитудных групп генерализованной билатеральной, синхронной θ-активности. Эти изменения характерны для дисфункции диэнцефальных структур мозга и блокады активирующих систем мозга, сопровождающейся диссоциацией корково-мезодиэнцефально-стволовых взаимоотношений. С одной стороны, это могло быть следствием воздействия на ЛРК, подбугровую область патологической импульсации из пораженного органа, с другой – ограниченными возможностями стабилизировать возникшие нарушения корковыми влияниями из-за особенностей психического статуса больных.
При ЭЭГ регулярный альфа-ритм выявлен у 12 (15%), нерегулярный альфа-ритм – у 21 (26,3%), бета-ритм – у 12 (15%), дизритмия – у 35 (43,8%), пароксизмы медленных волн – у 19 (23,8%), острые волны – у 18 (22,5%), межполушарная асимметрия – у 35 (43,8%), высокая степень реактивности – у 42 (52,5%), средняя – у 26 (32,5%), низкая – у 12 (15%). Таким образом, у 68 (85%) обследованных в той или иной степени были вовлечены в патологический процесс функциональные неспецифические структуры ЛРК.
По ТФД у 29 (36,3%) больных с УФМ выявлен двухфазный менструальный цикл, у 34 (42,5%) – недостаточность лютеиновой фазы (НЛФ), у 17 (21,2%) - ановуляция.
Концентрация пептидных и стероидных гормонов в сыворотке крови у больных УФМ представлена в табл. 1.
Таблица 1. Результаты гормональных исследований у больных узловыми формами мастопатии (M±m)
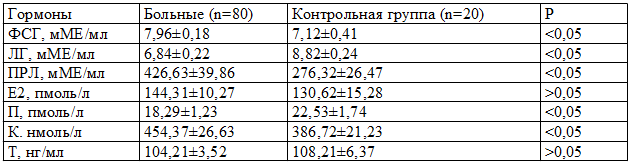
Из табл. 1 следует, что концентрация ФСГ в крови у больных УФМ на 10,6% увеличена по сравнению с нормативными данными (р<0,05), концентрация ЛГ снижена на 22,4% по сравнению с нормой (р<0,05), концентрация ПРЛ повышена на 35,2% по сравнению с нормой (р<0,05), концентрация Е2 соответствовала нормативным данным (р>0,05), концентрация П снижена в на 18,8% по сравнению с нормой (р<0,05), концентрация К повышена на 15% по сравнению с нормой (р<0,05), концентрация Т соответствует норме (р<0,05). У 40 (61,3%) больных с УФМ выявлены повышение пролактинсинтезирующей, у 47 (58,8%) – фолликулосинтезирующей функции гипофиза, у 50 (62,5%) – снижение лютеинизирующей функции гипофиза, у 48 (60%) – гиперкортизолемия, у 34 (42,5%) – гиперэстрогения, у 17 (21,3%) – гипоэстрогения, у 51 (63,8%) – прогестерондефицитные состояния, что показывает напряженность и рассогласованность в функциональной активности центрального репродуктивного гомеостата и ЛРК.
У больных с УФМ по сравнению со здоровыми было значительно изменено отношение Е2/П, составляющее соответственно 7,89±0,38 и 12,26±0,32 (р<0,001). Таким образом, для УФМ характерны функциональные расстройства ГГЯНС с нарушением корреляции между секрецией гонадотропных и половых гормонов, что вызывает утрату ритмической активности в функционировании «полового центра» гипоталамуса, в результате чего наступает нарушение овуляторного механизма, фолликулярная персистенция [4,10,13]. Относительная гиперэстрогения в сочетании с повышенными концентрациями в сыворотке крови ПРЛ и К способствует развитию доброкачественных дисгормональных гиперпластических процессов молочных желез [3, 10, 11, 13]. Данные анамнеза позволяют предположить триггерную роль психических травм, вызывающих гиперпролактинемию в развитии (или усугублении возникших ранее) нарушений репродуктивной системы у больных с УФМ при наличии преморбидного поражения головного мозга (преморбидная функциональная несостоятельность ЛРК).
У больных наблюдалась сниженная концентрация П в сыворотке крови. Рядом исследователей [2,4,10,12,16] доказано, что достаточное количество П во вторую фазу менструального цикла оказывает благотворное влияние на структуру протоковой системы и прилегающей соединительной ткани молочных желез. Возможно, повышенная концентрация в крови К уменьшает активность П и вызывает его снижение в сыворотке крови, а, следовательно, приводит к увеличению активности ПРЛ и СТГ на ткани молочной железы [13-16]. Повышенная концентрация ПРЛ в крови может играть роль в развитии прогестерондефицитных состояний, создает неадекватные условия для овуляции и способствует развитию УФМ [10,15,16].
Прогестерондефицитные состояния в сочетании с гиперпролактинемией, как по нашему мнению, так и по мнению других исследователей [4,9,12-16] можно объяснить наличием патологии со стороны ГГЯНС. Как считает ряд авторов [14.16], два различных механизма являются причиной НЛФ: подавление гонадотропин-рилизинг-факторов гипоталамуса и прямое влияние ПРЛ на стероидогенез в яичнике. Гиперпролактинемия коррелирует с гиперэстрогенией (r=0,87; р<0,05), на что обращали внимание другие исследователи [2,9,14,16].
Гиперкортизолемия является следствием альгодисменореи, поскольку боль является стрессовым фактором и сопровождается гиперкортизолемией [14,16]. У больных с повышенным уровнем К наблюдались симпато-адреналовые кризы. Ряд исследователей [14,16] отметили повышение уровня К в плазме крови у больных неврозами и гипертонической болезнью.
Таким образом, фиброаденоматоз молочных желез формируется на фоне функциональной гиперпролактинемии и гиперкортизолемии, относительной гиперэстрогении, нарушенных эстрадиол-прогестероновых отношений и прогестерондефицитных состояний, что создает напряжение репродуктивного гомеостата [4].
Следовательно, женщины с фиброаденоматозом молочных желез должны относиться к группе повышенного риска развития нейроэндокринных нарушений репродуктивной системы.
Концентрация пептидных и стероидных гормонов в крови у больных УФМ в зависимости от функциональной активности яичников представлена в табл. 2.
При двухфазном менструальном цикле у больных УФМ концентрация в крови пептидных и стероидных гормонов соответствует нормативным данным (р>0,05).
У больных УФМ с НЛФ концентрация в крови ФСГ была повышена на 9% (р<0,05), концентрация ЛГ в крови снижена на 16% (р<0,05), концентрация ПРЛ - повышена на 76,5% (р<0,05), концентрация Е2 повышена на 35,2% (р<0,05), концентрация П снижена на 26,7% (р<0,05) по сравнению с нормативными данными, концентрация Т соответствовала норме (р>0,05).
Таблица 2. Концентрация пептидных и стероидных гормонов в крови у больных с узловыми формами мастопатии в зависимости от функциональной активности яичников
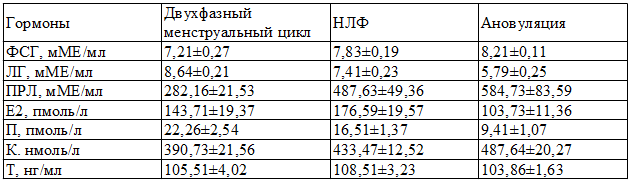
У больных УФМ с ановуляцией концентрация ФСГ в крови повышена на 12,2% (р<0.05), концентрация ЛГ снижена на 39,4% (р<0,05), концентрация ПРЛ повышена на 111,6% (р<0,05), концентрация Е2 снижена на 23,6% (р<0,05), концентрация П снижена на 58,2% (р<0,05), концентрация К снижена на 26% (р<0,05), концентрация Т соответствовала норме (р>0,05).
Проведенные исследования показали, что у 85% больных выявлены нарушения функциональной активности ЛРК, у 61,3% - функциональная гиперпролактинемия, у 58,8% - повышение фолликулостимулирующей, у 62,5% - снижение лютеинизирующей функции гипофиза, у 60% - гиперкортизолемия, у 42,5% - гиперэстрогения, у 21,3% - эстрогендефицитные и у 63,8% - прогестерондефицитные состояния, что показывает напряженность и рассогласованность в функциональной активности центрального репродуктивного гомеостата.
