Частота синдрома поликистозных яичников (СПКЯ) в структуре гинекологических заболеваний колеблется в широких пределах – от 0,6 до 11% [1,3,7]. Необходимость и целесообразность использования эндоскопии у больных с подозрением на СПКЯ обоснованы рядом исследователей [1-3,6,11]. При лапароскопии (ЛС) наряду с осмотром можно произвести биопсию яичников, что позволяет поставить точный диагноз и выбрать наиболее рациональную тактику лечения. Лапароскопический доступ представляется чрезвычайно заманчивым и для оперативного лечения СПКЯ. Его преимуществами перед лапаротомией являются сочетание максимальной информативности с незначительной операционной травмой, снижение частоты возникновения спаечного процесса в малом тазу и существенное сокращение времени пребывания больных в стационаре после операции [1-3].
Цель нашей работы – обосновать диагностическую и терапевтическую ценность ЛС при бесплодии у больных с СПКЯ.
Материалы и методы. Под нашим наблюдением находилось 240 больных СПКЯ в возрасте от 22 до 37 лет (средний возраст 31,9±1,4 года) с длительностью бесплодия от 1 года до 12 лет (в среднем 5,3±1,2 года). Во всех случаях мужской, цервикальный и иммунологический факторы бесплодия были исключены. У 122 (50,8%) больных была олигоменорея, у 60 (25%) – аменорея, у 24 (10%) – дисфункциональные маточные кровотечения (ДМК), у 34 (14,2%) – регулярные менструации через 28-30 дней. Возрастных различий в зависимости от характера нарушения ритма менструаций не установлено.
У всех больных определяли морфограмму по Декур-Думику, индекс массы тела (ИМТ), гирсутное число по Ферриману-Голлвею, тесты функциональной диагностики (ТФД), хемолюминисцентным методом - концентрации ЛГ, ФСГ, пролактина (ПРЛ), тестостерона (Т), эстрадиола (Е2), прогестерона (П), 17-оксипрогестерона (17-ОП), кортизола (К), дегидроэпиандростерон-сульфата (ДГЭА-С), глобулина, связывающего половые стероиды (ГСПС) на 5-7-й день от начала менструаций или на фоне олиго- и аменореи. Контрольную группу составили 20 женщин репродуктивного возраста с регулярным овуляторным циклом.
Всем пациенткам были проведены ультразвуковое исследование (УЗИ) малого таза, ЛС с хирургической коррекцией поликистозных яичников (ПКЯ) и последующим морфологическим исследованием биоптатов. УЗИ проводили на аппарате «Aloka SSD-660», ЛС – под эндотрахеальным наркозом с помощью аппаратуры фирмы «Storz» (Германия).
При морфологическом исследовании биоптаты яичников заливали в парафин, срезы окрашивали гематоксилином и эозином, суданом, пироксином по Мэлори, проводили ШИК-реакцию.
В течение 6 мес. до начала настоящего исследования больные не получали никакой гормональной терапии. Результаты исследования анализировали с использованием критерия Стьюдента, они считались статистически достоверными при р<0,05.
Результаты. Первичное бесплодие было у 206 (85,8%), вторичное – у 34 (14,2%) больных. У 34 пациенток со вторичным бесплодием было 38 беременностей, из которых 2 закончились своевременными родами, у 18 – самопроизвольное прерывание беременности в 6-7 недель, у 10 – от 8 до 11-12 недель беременности, у 3 – медицинским абортом, у 4 – было 2-3 самопроизвольных выкидыша на ранних сроках беременности. Все беременности были подтверждены гистологически. После искусственного аборта или самопроизвольного прерывания беременности у больных возникали нарушения менструальной функции, усиливался рост волос на теле, и в дальнейшем наступало вторичное бесплодие. В литературе представлены данные о спонтанной овуляции и беременности, а также высокой частоте самопроизвольных выкидышей у больных СПКЯ [1,6,7,11].
Масса тела у больных в среднем составила 70,9±4,5 кг при среднем росте 163,61±1,83 см. ИМТ в среднем составил 26,3±0,4, что превышает средние величины контрольной группы (ИМТ – 23,1±0,2, р<0,05). Наличие угрей отмечено у 56 (23,3%) больных. Ожирение выявлено у 92 (38,3%) больных: I ст. ожирения – у 54 (22,5%), II-я – у 30 (12,5%), III-я – у 8 (3,3%). ИМТ у них составил в среднем 29,7±0,6. 70 (76,1%) из 92 больных отмечали начало повышения массы тела в 11-16 лет. У 11 (9,2%) больных повышение массы тела возникало в 19-23 года на фоне гормонотерапии, применяемой с целью регуляции менструального цикла, и начала половой жизни. Трофические изменения в виде белых стрий на коже молочных желез, бедер, ягодиц отмечены у 43 (35,8%) больных. ДМК, возникающие после задержек менструаций, в 2,4 раза чаще отмечались у больных с ИМТ>30 по сравнению с больными с ИМТ<25 (14,2% и 5,8% соответственно, р<0,05).
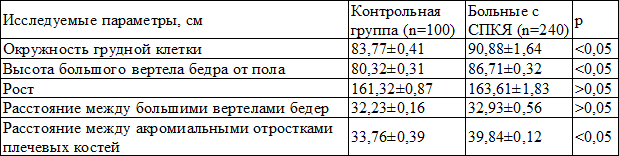
Морфограмма у 112 (46,7%) больных характеризовалась увеличением размеров плечевого пояса (р<0,01) и у 88 (36,7%) – окружности грудной клетки (р<0,05) по сравнению с контрольной группой (табл. 1). Из табл. 1 следует, что типобиологическая оценка в 46,8% случаев свидетельствует о гиперандрогении в период становления менструальной функции и нарушения обменных процессов в сторону увеличения массы тела. У больных СПКЯ были установлены нормальные размеры таза, что свидетельствует о выраженном влиянии эстрогенов в пубертатный период [5,6,10,11].
Таблица 1. Морфометрия у больных с синдромом поликистозных яичников и у здоровых женщин репродуктивного периода
Увеличение степени оволосения наблюдалось, главным образом, в области верхней губы, подбородка, груди, верхней и нижней половины живота и бедер (табл. 2), что является косвенным признаком гиперандрогении [4, 6, 10, 11].
У 98 (40,8%) больных гирсутное число в среднем составило 18,1±0,2, гормональное – 12,3±0,2, индиферентное – 5,9±0,2 балла. Соотношение гормонального и индиферентного числа составило 65% и 35% соответственно при норме 20% и 80% соответственно.
Пограничный тип оволосения выявлен у 75 (31,3%) больных. Гирсутное число в среднем составило 8,7±0,3, гормональное – 6,4±0,3, индиферентное – 4,2±0,4 балла. Соотношение гормонального и индиферентного числа составило соответственно 62% и 38%.
Таблица 2. Показатели степени оволосения тела у больных синдромом поликистозных яичников и у здоровых женщин репродуктивного периода
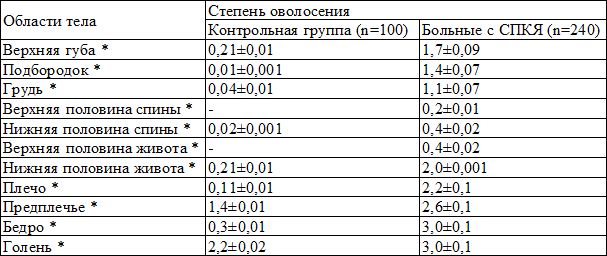
Примечание: * гормонально-зависимые области
Нормальная степень оволосения выявлена у 67 (27,9%) больных. Гирсутное число составило 4,2±0,3, гормональное – 1,2±0,2, индиферентное – 3,8±0,2 балла. Это объясняется генетическими различиями в чувствительности периферических тканей-мишеней к андрогенам [5,6,10,11].
У больных СПКЯ гирсутное число увеличено в 3,2 раза (за счет повышения гормонального числа) по сравнению с контрольной группой (табл. 3).
Таблица 3. Особенности оволосения по индексу Ферримана-Голлвея у больных и у здоровых женщин репродуктивного периода

Гирсутизм с менархе или в первые 2 года после менархе возник у 45 (45,9%) больных, через 3-4 года после менархе – у 15 (15,3%), через 5-6 лет после менархе – у 15 (15,3%), через 7 лет после менархе – у 23 (23,5%). У 44 (44,9%) больных появление ожирения и гирсутизма началось с пубертатного периода. Возраст менархе (13,4±0,3 лет) не отличался от нормы. Различий в типобиологической оценке, выраженности гирсутизма или пограничном типе оволосения в зависимости от нарушения ритма менструаций не обнаружено.
При гинекологическом исследовании у больных наружные гениталии были развиты правильно, патологических изменений шейки матки не выявлено, тело матки нормальных размеров, у 110 (45,8%) – двустороннее увеличение яичников, у 78 (32,5%) – увеличение одного из яичников (чаще правого), у 37 (15,4%) – нормальные по размеру яичники, у 15 (6,3%) – яичники не пальпировались, у 29 (12,1%) – укорочение одного из боковых сводов влагалища. Клиторический индекс в среднем составил 26,8±2,1, что превышает в 1,5 раза нормативные данные (18,1±0,5, р<0,01).
Ряд исследователей [1-4,8,11] предлагают УЗИ принять как золотой стандарт в диагностике СПКЯ. УЗИ в 219 (91,3%) случаях показали уменьшение передне-заднего размера матки у больных СПКЯ (табл. 4).
Таблица 4. Эхографические размеры матки у больных синдромом поликистозных яичников и в контрольной группе

Величина яичников у больных с СПКЯ и здоровых женщин представлена в табл. 5. УЗИ в 215 (89,6%) случаях показали увеличение объема яичников (18,1±0,7 см) в 2 раза у больных СПКЯ по сравнению с контрольной группой (8,6±1,6 см, р<0,001).
Таблица 5. Размеры яичников у больных с синдромом поликистозных яичников и у здоровых женщин

У здоровых женщин детородного возраста в паренхиме яичников преимущественно по периферии определялись множественные жидкостные включения, диаметр которых обычно не превышал 0,6-0,8 см. Выявление жидкостных образований больших размеров, как правило, свидетельствовало о наличии фолликулов.
У больных СПКЯ в паренхиме яичников определялись множественные жидкостные образования. Как правило, они имели несколько меньшие размеры (0,3-0,5 см в диаметре) и значительно чаще локализовались более диффузно в паренхиме органа. У здоровых женщин капсула яичников не визуализируется. При СПКЯ она определялась как гиперэхогенное образование толщиной от 0,2 до 0,6 см. Утолщение капсулы при УЗИ отмечено нами у 179 (74,6%) больных. Косвенными признаками гиперплазии стромы является ее гиперэхогенность. Эти признаки можно считать основополагающими для дифференциации ПКЯ от мультифолликулярных яичников, которые также могут быть увеличены в объеме за счет хаотического роста и созревания фолликулов, не достигающих преовуляторной стадии.
У 162 (67,5%) больных объемы обоих яичников существенно не отличались друг от друга. Индивидуальный анализ результатов каждого проведенного сканирования и лапароскопических исследований позволил установить, что если средний объем яичников превышает 11,5 см3, то это в 88% случаев свидетельствует о наличии СПКЯ. Уменьшение данного показателя, выходящего за пределы указанной величины, в 77% наблюдений указывает на наличие нормальных яичников. В среднем точность диагностики наличия или отсутствия СПКЯ при использовании этого показателя составила 82,5%. У всех больных яичниково-маточный индекс (ЯМИ) превышал 3,5 и колебался от 3,6 до 7,2 (в среднем соответствовал 4,7±0,4). Сопоставление показателей ЯМИ у больных СПКЯ и у здоровых женщин, результатов ЛС показало, что при повышении ЯМИ более 3,5 с большой долей вероятности (91%) можно думать о наличии ПКЯ. Напротив, уменьшение ЯМИ ниже пороговой величины в 85% наблюдений свидетельствует о наличии нормальных яичников. Точность диагностики наличия или отсутствия СПКЯ при вычислении ЯМИ составила 88%. Различий в эхосонографической диагностике ПКЯ у больных с СПКЯ в зависимости от характера нарушения менструальной функции не наблюдалось. Следовательно, УЗИ является ценным методом, использование которого в подавляющем большинстве случаев позволяет выявить изменения яичников, характерных для больных с СПКЯ.
Анализ литературы и собственных данных позволил выделить прямые и косвенные критерии эхографической диагностики СПКЯ. Информативность данного метода повышается при вычислении количественных показателей. Увеличение ЯМИ более 3,5 следует отнести к прямым критериям эхосонографической диагностики СПКЯ. Этот признак мы наблюдали в 91% случаев.
Косвенными признаками эходиагностики СПКЯ являются:
1. Уменьшение передне-заднего размера матки;
2. Увеличение среднего объема яичников более 11,5 см3;
3. Диффузная локализация множественных жидкостных образований (в диаметре не более 1 см) в паренхиме яичников;
4. Утолщенная капсула яичников.
При лапароскопической хирургической коррекции ПКЯ ассистент отводил матку максимально к лону. Слева троакар диаметром 5 мм заменяли на троакар диаметром 11 мм, что позволяло извлекать биоптат больших размеров (введение по общепринятой методике).
Яичники тщательно осматривали, перемещая их манипулятором, иначе латеральная поверхность гонад, обращенная к заднему листку широкой маточной связки, не визуализируется. После осмотра яичник в самом центре свободного края перпендикулярно широко захватывали биопсийными щипцами на глубину минимум до 5 мм и подтягивали яичник к свободному центру таза. При таком положении достигается хорошая визуализация яичников и близлежащих органов, что предотвращает их травматизацию. В зависимости от размера яичника делали разрез вокруг биопсийных щипцов на расстоянии, необходимом для удаления ткани нужного объема. Далее разрез продолжали в глубину на 2/3 поперечника яичника, не доходя до его ворот, имеющих большое количество сосудов. При наличии желтого тела необходимо крайне бережное манипулирование с яичниками из-за возможности возникновения кровотечения.
Для иссечения биоптата предпочтительнее пользоваться лапароскопическими пилообразными ножницами, поскольку с их помощью края биопта-та срезаются ровно и не травмируются. Не следует выкручивать ткань яичника. Иссеченная ткань представляет собой примерно 1/3 или 1/2 общей массы яичника. При правильном выполнении операции кровотечение из яичника минимально, края раны коагулируют точечным эндокоагулятором. Данный вид эндокоагуляции является малотравматичным, так как направлен только на поверхностные слои клеток, что снижает вероятность образования спаек, а в ряде случаев и предотвращает их. Далее яичники и брюшную полость с помощью аквапуратора тщательно промывают физиологическим раствором до получения прозрачной жидкости.
Таким образом, основными моментами резекции яичников являются: 1) выбор места, правильный захват и фиксация яичника, 2) иссечение биоптата яичника до нормальных размеров последнего; 3) адекватный гемостаз и тщательное промывание брюшной полости.
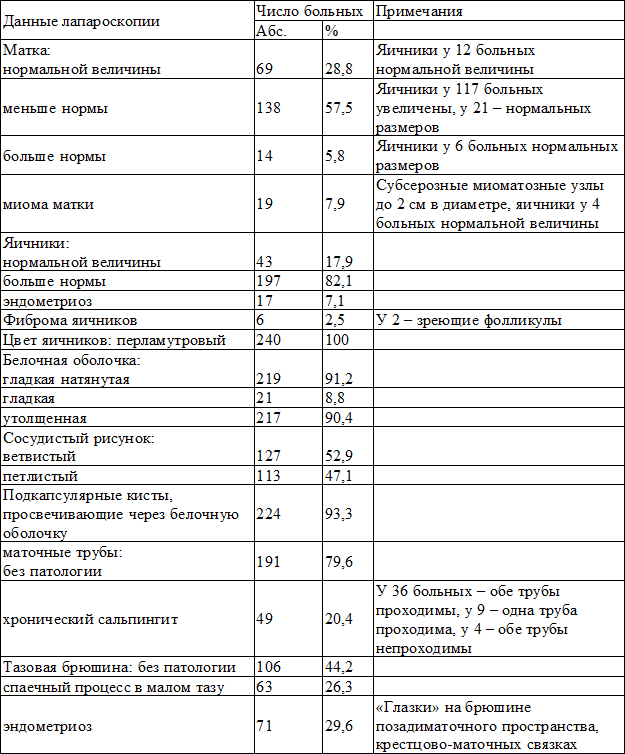
При соблюдении этих рекомендаций риск данной операции минимален, продолжительность ее 20—30 мин. Осложнений во время операции ни в одном случае не наблюдалось. Больные переносили лечение удовлетворительно, через 6—8 ч вставали. Послеоперационный период протекал без осложнений, никакой терапии не назначали. Выписка из стационара производилась на 2—3-и сутки. При ЛС были обнаружены характерные признаки ПКЯ (табл. 6): жемчужно-серый цвет, гладкая, блестящая, натянутая поверхность с характерным сосудистым рисунком либо петлистыми сосудами, наличие подкапсулярных просвечивающих кист диаметром от 0,3 до 2 см, плотная или равномерно утолщенная оболочка. На разрезе в яичниках находили мелкие кисты диаметром 0,3—2 см с прозрачным или желтоватым содержимым (количество таких кист в каждом яичнике обычно было равно от 10 до 15).
Яичники были различных размеров: от несколько увеличенных (4,5х2,5х4,5 см) до значительных (11,4х5,7х8,6 см). У 82,1% пациенток яичники были увеличены, у 17,9% - в пределах нормы (верхняя граница нормальных размеров яичников 4х1,5х3 см). Одностороннее увеличение яичников наблюдалось лишь у 19 пациенток, у остальных – двустороннее. У 165 (68,8%) больных яичники имели шаровидную форму, у 75 (31,2%) - овоидную.
Во всех 240 наблюдениях отмечались 5 и более характерных признака ПКЯ, среди которых увеличение яичника, гладкая, блестящая, натянутая поверхность с сосудистым рисунком на оболочке и наличие подкапсулярных кист, мелкие кисты на разрезе в яичниках. У 232 (96,7%) больных свободная перитонеальная жидкость в позадиматочном пространстве отсутствовала. Подобная лапароскопическая картина свидетельствует об отсутствии овуляции. Следует отметить, что различия в эндоскопической картине яичников у больных с СПКЯ в зависимости от характера нарушения ритма менструаций не выявлено.
Сопутствующая патология малого таза при лапароскопиическом исследовании выявлена у 78 (32,5%) больных СПКЯ. По данным публикаций, спаечный процесс отмечается в 13-67% случаев [1-3]. По нашим данным, у больных с СПКЯ эта патология обнаружена в 26,3% случаев. У 41 (65%) из 63 больных обнаружена 1-я степень распространения спаечного процесса в малом тазу, у 18 (7,5%) – 2-я и у 4 (1,7%) – 3-я.
Таблица 6. Результаты диагностической лапароскопии у больных с синдромом поликистозных яичников
Патологические изменения маточных труб, по данным тех же исследователей, выявлены в 12,8-37,3% случаев, а нами обнаружены у 26,3% больных. Следует подчеркнуть, что в анамнезе у 41 больной указаний на перенесенный воспалительный процесс придатков матки не было. У 12 пациенток с вторичным бесплодием было острое воспаление придатков после искусственного или самопроизвольного аборта.
Эндометриоидные очаги величиной 0,5-0,8 см, расположенные на поверхности яичников, обнаружены у 17 (7,1%) женщин. Эти больные отмечали боли перед менструацией, сопровождавшиеся симптомами раздражения брюшины. Следует отметить, что у 17 пациенток патологических изменений со стороны половых органов при клиническом, УЗИ выявлено не было. Эндометриоидные очаги в виде синюшных «глазков» размером до 1 см в позадиматочном пространстве и на крестцово-маточных связках выявлены у 29,6% женщин. У 14, кроме болезненности при гинекологическом осмотре, других клинических данных, свидетельствующих об эндометриозе, не было.
Наши исследования позволили установить, что выраженный болевой синдром перед и во время менструации, связанный с раздражением брюшины, является следствием микроперфорации эндометриоидных очагов, локализованных ретроцервикально или на крестцово-маточных связках. Особенно интенсивный характер болей отмечается при образовании обширных спаек и сращений в малом тазу.
Необходимо подчеркнуть, что у 7,9% больных небольшие, до 2 см в диаметре, миоматозные узлы были обнаружены только при ЛС. Лапароскопическое выявление таких мелких узлов указывает на относительно высокую частоту начальных стадий гиперпластических процессов в миометрии у больных с СПКЯ. При эндометриоидных гетеротопиях, фибромах яичников, параовариальных кистах и субсерозных миоматозных узлах электрохирургически производили их деструкцию, рассечение и удаление спаек.
Сопоставление расположения фолликулов по отношению к строме при УЗИ позволило выявить 2 типа ПКЯ: I тип (64.3%) – диффузное расположение более крупных фолликулов (6-10 мм) и менее выраженное утолщение белочной оболочки; II тип (35,7%) – периферическое расположение атретичных фолликулов меньшего диаметра (4-5 мм), значительное утолщение белочной оболочки с гиперплазией центральной стромы. Данные ЛС в выявлении 2 типов ПКЯ в 97,5% случаев совпали с результатами трансвагинальной эхографии, что свидетельствует о высокой информативности УЗИ в диагностике СПКЯ. УЗИ неинформативно в диагностике малых форм эндометриоза и спаечного процесса в малом тазу.
Результаты гистологического исследования биоптатов яичников у пациенток с СПКЯ представлены в табл. 7.
Из табл. 7 следует, что у больных СПКЯ обнаружены широкая вариабельность морфологической картины биопсированных яичников, что совпадает с данными литературы [9,11]. Наиболее характерными признаками ПКЯ являются: утолщенная белочная оболочка, наличие фолликулов в разных стадиях развития, преимущественно премордиальных, первичных, вторичных и большого числа кистозно-атрезирущихся фолликулов с лютеинизацией и/или гиперплазией theca interna, дистрофические изменения гранулезоклеточной ткани.
Микроскопическая картина СПКЯ характеризуется утолщенной капсулой яичника, в которой обнаруживается избыточное количество зрелых коллагеновых волокон и фибробластов с признаками высокой секреторной активности. Склеротические изменения распространяются и на подлежащие отделы коркового слоя, который как бы включается в состав капсулы, поскольку четких микроскопических границ между ними различить не удается. Уже в этих отделах встречаются единичные примордиальные, атрезирующиеся и развивающиеся фолликулы, однако основной зоной их расположения являются субкортикальные отделы, где они занимают довольно широкую полосу на границе с мозговым веществом яичника. Общее их количество порой достигало 80-100 в одном (малом) поле зрения светового микроскопа. В ряде наблюдений фолликулы располагались в субкортикальных отделах цепочками в несколько ярусов, в других – образовывали кучные группы в 3-5 фолликулов.
Таблица 7. Результаты гистологического исследования биоптатов яичников у больных с синдромом поликистозных яичников
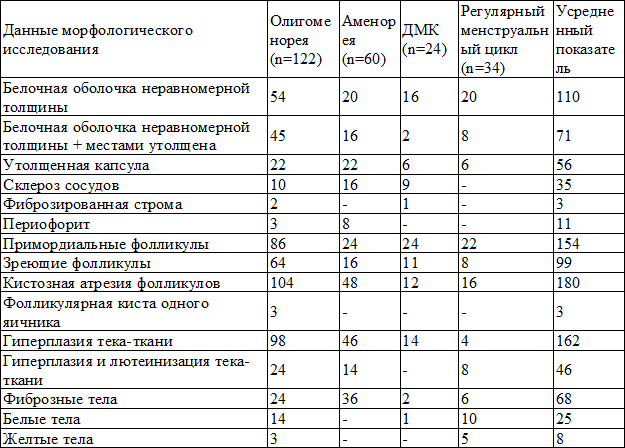
Морфометрические исследования биоптатов яичников производилось в 27 случаях (табл. 8).
Данные табл. 8 свидетельствуют об утолщении белочной оболочки разной степени выраженности, увеличении количества первичных, вторичных и кистозно-атрезирующихся фолликулов в 2-5 раз и уменьшении в 2,5 раза количества третичных фолликулов, в то время как количество примордиальных фолликулов соответствовало норме, однако у 50% больных в препаратах выявлены дистрофические изменения гранулезоклеточной ткани. Ни в одном наблюдении не было обнаружено больших полостных фолликулов.
Таблица 8. Морфометрические данные биоптатов яичников пациенток с синдромом поликистозных яичников
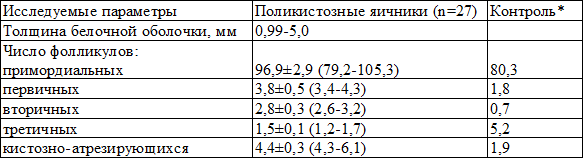
Примечание: * контрольные показатели приведены в работе P.E. Hughesdon [9]
По данным ТФД у 190 (79,2%) больных обнаружена ановуляция, у 30 (12,5%) – НЛФ, у 20 (8,3%) – чередование овуляторных циклов с НЛФ (1-3 цикла в год).
У больных СПКЯ концентрации в крови ЛГ (19,42±1,51 мМЕ/мл), ПРЛ (423,58±36,72 мМЕ/мл), Т (6,31±0,28 нг/мл), ДГЭА-С (2,89±0,23 нмоль/л) были больше по сравнению с контрольной группой (8,82±0,27 мМЕ/л, 276,32±26,47 мМЕ/мл, 3,46±0,52 нг/мл, 2,32±0,28 нмоль/л соотвественно). Концентрации в крови ФСГ (6,14±0,23 мМЕ/л, П (16,27±1,19 пмоль/л), Е2 (102,83±11,46 пмоль/л), ГСПС (33,73±2,54 нмоль/л), СТГ (3,19±0,18 нг/мл) были меньше по сравнению с контрольными данными (7,12±0,41 мМЕ/л, 22,53±1,74 пмоль/л, 154,72±15,36 пмоль/л, 72,63±5,41 нмоль/л, 4,51±0,28 нг/мл соответственно). Соотношение ЛГ/ФСГ>2,5 было у 57,6%, соотношение ЛГ/ФСГ>3 – у 42,4% больных СПКЯ. Концентрации в крови К (389,54±23,37 нмоль/л) и 17-ОП (3,84±0,21 нмоль/л) не отличались от контрольных данных (386,72±21,23 нмоль/л и 3,21±0,46 нмоль/л соответственно).
Концентрация ЛГ в крови превышала нормальные показатели у 172 (71,7%), ПРЛ – у 148 (61,7%), Т – у 203 (84,6%), ДГЭА-С – у 153 (63,8%). Снижение концентрации ФСГ в крови диагностируется у 109 (43,4%), Е2 – у 187 (77,9%), П – у 100%, ГСПС – у 215 (89,6%), СТГ – у 207 (86,3%).
Выявлены умеренная корреляционная связь между утолщенной белочной оболочкой и количеством фолликулов в яичнике (r=+0,51, р<0,01); слабая связь между размерами яичников и стромальной гиперплазией (r=+0,36, р<0,05). Между остальными параметрами корреляционная связь отсутствовала. В морфологической картине биоптатов яичников достоверных значимых различий в зависимости от характера нарушений менструальной функции не наблюдалось.
Морфологические исследования биоптатов яичников были сопоставлены с особенностями гормонального статуса пациенток с СПКЯ. Гиперсекреция ЛГ с относительной недостаточностью концентрации ФСГ, проявляющаяся резким увеличением индекса ЛГ/ФСГ, сопровождается ранней лютеинизацией тека-оболочек и подавлением гормональной активности гранулезных клеток. В связи с нарушением кооперативных отношений клеток гранулезы и тека-оболочек снижается секреция Е2 и П, хроническая стимуляция тека-клеток ЛГ сопровождается нарушением стероидогенеза и повышением продукции Т, ДГЭА-С. Известно, что высокая внутрияичниковая концентрация андрогенов стимулирует атрезию фолликулов [3,6,10-12]. Гранулезные клетки этих фолликулов атрофичны и могут быть восстановлены инъекциями ФСГ [13,14]. Установлено, что ФСГ играет важную роль в стимуляции гранулезных клеток, повышая секрецию Е2 у больных с СПКЯ [13,14]. Кроме того, при этом уменьшается уровень андрогенов, в результате чего достигается овуляция и у части больных наступает беременность [4,14]. Проведенное исследование показывает, что морфологические и гормональные нарушения при СПКЯ не обусловлены первичным дефектом ткани яичников, а являются результатом неадекватной стимуляции фолликулогенеза эндогенными гонадотропинами.
Характерными клиническими симптомами СПКЯ являются нарушение ритма менструального цикла, стойкая ановуляция и бесплодие. Симптомы гирсутизма, ожирение и пальпаторно увеличенные яичники нельзя рассматривать как специфические признаки СПКЯ, так как они встречаются не у подавляющего большинства пациенток, что согласуется с данными ряда исследователей [1-6,12].
Наиболее специфическими гормональными признаками СПКЯ являются повышенный индекс ЛГ/ФСГ и увеличенное содержание Т, ДГЭА-С в крови, что отмечается и другими авторами [1-6,10-12].
Заключение. Таким образом, на основании проведенного исследования показано, что окончательный диагноз СПКЯ устанавливается с помощью ЛС и морфологического исследования биоптатов яичников.
Эффект ЛРЯ мы проследили у 80 больных СПКЯ в течение 12 мес. Восстановление ритма менструаций отмечено у 57 (71,3%), овуляторных циклов – у 41 (51,3%), наступление беременности – у 26 (32,5%) больных.
