Введение. Среди всех переломов позвоночного столба повреждения нижних грудных и поясничных позвонков встречаются особенно часто [1, 3, 5]. Одними из наиболее сложных для лечения типов переломов этой локализации являются взрывные. Данные повреждения имеют нестабильный характер и часто сопровождаются существенным стенозом позвоночного канала смещенными фрагментами тела позвонка с возникновением неврологических осложнений, как в момент травмы, так и в посттравматическом периоде вследствие передней компрессии дурального мешка [8]. Это диктует необходимость срочной одномоментной стабилизации позвоночника и коррекции стеноза его канала, поскольку риски развития стойкой инвалидизации при осложнённых повреждением спинного мозга травмах позвоночника достигают 80-95% [4, 5]. Выбор конкретных декомпрессивно-стабилизирующих манипуляций на поврежденных грудном и поясничном отделах позвоночника в настоящее время широко дискутируется [1, 3, 4, 9]. Общепризнанно, однако, что при передней форме стеноза позвоночного канала наиболее эффективны способы его передней декомпрессии [1-5, 11]. При этом степень травматичности декомпрессивно-стабилизирующих манипуляций является одним из ключевых критериев их выбора, особенно применительно к лечению пациентов в тяжелом состоянии, пожилого и старческого возраста. Непрямая репозиция и передняя декомпрессия за счет лигаментотаксиса относительно малотравматична, но ее результаты часто бывают неудовлетворительными, например, при повреждении задней продольной связки, отсроченном выполнении операции [1, 11]. Большинство известных способов прямой передней декомпрессии из вентральных доступов при переломах грудных и поясничных позвонков характеризуются значительной величиной операционной травмы, кровопотери, сопряжены с опасностью повреждения крупных сосудов, органов груди и живота.
Так, по данным Б.В. Гайдара, А.К. Дулаева применение экстренной декомпрессии позвоночного канала при спинальной травме из переднего доступа оказалось возможным лишь у 63 (35,4%) из 178 пострадавших вследствие неприемлемой для большинства пациентов травматичности вмешательства [2]. Широко применяемый в экстренной хирургии позвоночного столба традиционный задний срединный доступ позволяет выполнить стабилизацию без присущих вентральным технологиям потенциальных ятрогенных повреждений, обеспечивает возможность стандартной и расширенной ламинэктомии, адекватного обзора позвоночного канала и его декомпрессии, в том числе циркулярной. Однако необходимость скелетирования остистых отростков, дуг, дугоотростчатых сочленений позвонков в ходе заднего срединного доступа приводит к значимой кровопотере, которая при декомпрессии и транспедикулярной фиксации из этого доступа может достигать 1100 мл - 1439 мл [16,17]. Кроме того, существенное повреждение паравертебральных мышц, происходящее в ходе их мобилизации и сдавления ретракторами, может способствовать развитию стойкого вертебрального послеоперационного синдрома, а также инфекционных осложнений [7,14,15,18]. Разработанная чрескожная техника транспедикулярной фиксации позволяет значительно уменьшить травматичность при оперативном вмешательстве, отвечает всем требованиям малоинвазивной хирургии [9, 12]. Однако данная техника сама по себе не обеспечивает эффективную декомпрессию позвоночного канала и сопряжена со значительной лучевой нагрузкой [9]. В 1968 году Wiltse L.L. и соавт. предложили дорсальный межмышечный доступ, который позволил подойти к дугам, дугоотростчатым сочленениям позвонков между m. longissimus и m. multifidus, выполнить приемы декомпрессии и стабилизации при малом ятрогенном повреждении [19]. Проблемой данного доступа явилась точная идентификация указанного межмышечного промежутка в условиях анатомического полиморфизма [9]. Перспективным направлением в малоинвазивной спинальной хирургии является использование видеоэндоскопических технологий. Однако применение последних для коррекции травматических стенозов позвоночного канала в настоящее время развито недостаточно.
Целью исследования было изучение результатов модифицированных малоинвазивных декомпрессивно-стабилизирующих операций (ДСО) с применением видеоэндоскопии при лечении взрывных переломов нижних грудных и поясничных позвонков.
Материал и методы. Материал для настоящего исследования составили 14 пациентов 26 - 66 лет (средний возраст - 45,7±3,6 лет), которым на базе травматолого-ортопедического центра ОГБУЗ «Городская больница города Костромы» в 2013 - 2015 г. были выполнены модифицированные малоинвазивные операции из дорсального межмышечного доступа с транспедикулярной фиксацией и декомпрессией в условиях видеоэндоскопии по поводу взрывных переломов нижних грудных и поясничных позвонков. Причинами 12 повреждений явились кататравмы, 1 - дорожно-транспортное происшествие, 1 - падение дерева на пациента. 9 пострадавших (64,3%) были госпитализированы в травматолого-ортопедический центр в первые сутки с момента травмы, 5 (35,7%) - в сроки от 1 до 6 суток. Мужчин было 7 (50%), женщин - 7 (50%), лиц, занятых физическим трудом - 7 (50%). У 1 пациента (7,1%) имел место перелом Th12-позвонка, у 4 (28,6%) - L1, у 4 (28,6%) - L2, у 4 (28,6%) - L3, у 1 (7,1%) - L4. По классификации F. Magerl у 2 больных (14,3%) повреждения расценены как тип А3.1., у 1 (7,1%) - А3.2., у 11 (78,6%) - А 3.3. По классификации ASIA/IMSOP 4 пациента (28,6%) отнесены к группе «С», 2 (14,3%) - к группе «D», 8 (57,1%) - к группе «Е», то есть осложненная травма позвоночника имела место у 6 пострадавших (42,9%). Средний дефицит высоты передней части тела поврежденного позвонка составил 55,0±2,4%, средний угол посттравматической кифотической деформации по Cobb - 14,6±1,5 градусов, средний посттравматический стеноз позвоночного канала - 53,4±4,0%. При этом у 8 пациентов (57,1%) стеноз позвоночного канала был критическим по Т. Hashimoto et al. [11]. У 4 пострадавших (28,6%) имели место сопутствующие повреждения: закрытые внутрисуставные со смещением переломы пяточных костей - 2; закрытые неосложненные диафизарные переломы обеих костей предплечья со смещением - 2.
Сроки выполнения операций колебались от 3 часов до 14 суток с момента госпитализации и зависели от неврологического статуса, тяжести повреждения и состояния пациента. Все пострадавшие с осложненными травмами группы «С» по ASIA/IMSOP были прооперированы экстренно через 3-5 часов после госпитализации, в среднем - через 3,8±0,6 часа. Оперативные вмешательства производили под эндотрахеальным наркозом в положении пациента на животе посредством модифицированных малоинвазивных дорсальных межмышечных доступов. Малотравматичность последних достигалась выполнением их между m. longissimus и m. multifidus dorsi. Причем для правильной идентификации промежутка между указанными мышцами использовали простой прием введения в m. multifidus dorsi раствора новокаина, который за пределы данной мышцы не распространялся и точно обозначал ее границы. Нижнюю пару транспедикулярных винтов имплантировали из данного межмышечного доступа в тело нижерасположенного позвонка открытым способом стандартно. Для верхней пары транспедикулярных винтов в рострально расположенном позвонке с использованием игл Джамшиди, спиц-навигаторов и канюлированных метчиков через дополнительные разрезы (проколы) кожи формировали резьбовые каналы, в которые затем вводили транспедикулярные винты через основную рану, а не через указанные проколы кожи, то есть транскутанно-открытым способом. Таким образом, данная технология введения проксимальных транспедикулярных винтов позволяла визуально и пальпаторно контролировать правильность их установки через основной доступ, что приводило к уменьшению интраоперационной лучевой нагрузки. Отсутствие необходимости введения головок транспедикулярных винтов через дополнительные разрезы кожи позволило существенно уменьшить их размеры. Руководствуясь биомеханической целесообразностью верхние транспедикулярные винты имплантировали с краниальным наклоном до 10 градусов, что со стороны верхнего угла операционной раны малого размера осуществлялось без технических трудностей. Для профилактики ишемического и механического повреждения паравертебральных мышц исключали использование каких-либо ретракторов. У 10 больных (71,4%) был применен короткосегментарный (бисегментарный) дорсальный спондилодез с помощью четырехвинтового транспедикулярного фиксатора (ТПФ), у 4 (28,6%) - протяженный дорсальный спондилодез с помощью шестивинтового ТПФ. Для декомпрессии позвоночного канала вначале при помощи латексной лигатуры на короткое время отводили участок многораздельной мышцы. Производили резекцию дугоотросчатого сустава, ножки дуги позвонка, формирование (высверливание) педикуло-корпоральной полости в направлении передней поверхности тела позвонка. Устанавливали эндоскопический тубус из набора «EasyGo» фирмы «Karl Storz» и фиксировали его к операционному столу при помощи L-образного держателя. Под контролем видеоэндоскопии выполняли резекцию дуги позвонка, желтой связки, перемещение костных фрагментов из позвоночного канала в образованную педикуло-корпоральную полость с последующим их удалением (рис.1).
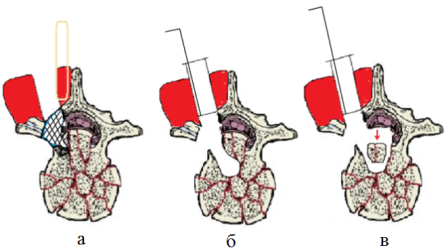
Рис. 1. Этапы видеоэндоскопически контролируемой передней декомпрессии позвоночного канала из дорсального межмышечного доступа: а - подход между m. longissimus и m. multifidus dorsi к дугоотросчатому сочленению и дуге позвонка, область планируемой резекции показана штриховкой; б - состояние после резекции задних элементов позвонка, формирования педикуло-корпоральной полости, установки эндоскопического тубуса; в - видеоэндоскопически контролируемое перемещение фрагментов тела позвонка в образованную педикуло-корпоральную полость из позвоночного канала.
Данный технический прием декомпрессии существенно снижал вероятность повреждения содержимого позвоночного канала. У 11 пациентов (78,6%) описанные хирургические манипуляции выполняли с одной стороны, у 3 (21,4%) - с двух. Остистый отросток, надостистые и межостистые связки во всех случаях сохраняли. По способам декомпрессии и стабилизации оформлены заявки на изобретения № 2014149395 и № 2015107270. Полная коррекция переднего стеноза позвоночного канала из дорсального межмышечного доступа произведена у 11 больных (78,6%). У троих пациентов (21,4%), которым планировали выполнение в отсроченном порядке вентрального (второго) вмешательства на позвоночнике, в ходе срочного дорсального (первого) этапа оперативного лечения критический стеноз позвоночного канала был переведен в некритический. Целью отказа от полного ремоделирования позвоночного канала на первом этапе было стремление ограничить объем срочной операции до минимально необходимого. В общей сложности дополнительное вентральное вмешательство в сроки 35 - 65 дней (средний срок - 53,0±7,9 дней) с момента модифицированной дорсальной ДСО (МДДСО) выполнили четверым пациентам (28,6%), у которых суммы баллов в соответствии с классификацией распределения нагрузки при переломах позвонков T. McCormac et al. [13] были больше шести. При этом у трех больных с предварительно произведенной в ходе срочного дорсального (первого) этапа оперативного лечения частичной коррекцией стеноза позвоночного канала вентральное вмешательство заключалось в переднем спондилодезе и полном окончательном ремоделировании позвоночного канала. У одного пациента с предварительно выполненной в ходе дорсального (первого) этапа оперативного лечения полной коррекцией стеноза позвоночного канала вентральное вмешательство ограничилось только передним спондилодезом. Технически вентральный (передний) спондилодез и переднюю декомпрессию производили посредством стандартного левостороннего подреберного внебрюшинного доступа, резекции тел позвонков под контролем видеоэндоскопии, бисегментарной имплантации блок-решетки фирмы «Medtronic Sofamor danek» с костными аутотрансплантантами. Следует отметить, что предварительная резекция ножки поврежденного позвонка из дорсального доступа позволила получить важные ориентиры для этапа окончательной декомпрессии из вентрального доступа (задне-верхний край тела позвонка, боковая поверхность дурального мешка и педикуло-корпоральной полости) и, тем самым, уменьшить риски повреждения содержимого позвоночного канала и массивной интраоперационной кровопотери в ходе вентрального этапа.
Для оценки состояния паравертебральных мышц у 5 больных через 6-8 месяцев после операции выполнили ультразвуковое исследование и игольчатую электромиографию.
Анализ результатов лечения проводили с помощью адаптированного опросника Освестри версии 2.1а [6] у 10 пациентов, оперированных одноэтапно, спустя 6 месяцев после МДДСО и у 4 пациентов, оперированных двухэтапно, через 6 месяцев после вентрального спондилодеза.
Результаты исследования и их обсуждение. При МДДСО с использованием 6-винтового ТПФ длина доступа в среднем составила 46,0±2,4 мм, средняя кровопотеря - 225,0±16,7 мл, средняя продолжительность вмешательства - 152,5±21,3 минуты. При МДДСО с применением 4-винтового ТПФ длина доступа в среднем была 45,1±1,7 мм, средняя кровопотеря - 215,0±15,8 мл, средняя продолжительность вмешательства - 131,0±8,4 минуты. Существенно то, что чистое время подхода к задним элементам позвонков посредством модифицированного дорсального межмышечного доступа при операциях с использованием короткосегментарной и протяженной транспедикулярной фиксации составило в среднем всего 7,0±0,4 минут (6-9 минут). Средние показатели болевых ощущений по VAS у 14 пациентов в динамике были следующими: до операции - 8,3±0,3; 1-й день после МДДСО - 5,1±0,3; 2-й день - 4,5±0,2; 3-й день - 4,1±0,2; 4-й день - 3,2±0,2; 5-й день - 3,1±0,3; 6-й день - 2,7±0,3; 7-й день - 2,1±0,3; 12-й день - 1,4±0,2. Таким образом, после МДДСО болевые ощущения интенсивностью более 6 баллов по VAS не возникали, при этом они поддавались купированию с помощью ненаркотических анальгетиков. Сроки вертикализации пациентов после МДДСО составили от двух до пяти дней. В целом, отмеченные выше факты говорят о малой травматичности и кровопотере при выполнении рассматриваемых МДДСО, что особенно важно для срочной хирургической коррекции переломов позвоночника у пациентов в тяжелом состоянии, а также у лиц пожилого и старческого возраста. К концу первого месяца после МДДСО у всех больных с осложненной травмой позвоночника отмечено улучшение с переходом на одну ступень с менее выраженным неврологическим дефицитом по классификации ASIA/IMSOP, что свидетельствует об адекватности декомпрессии и стабилизации, достигнутых посредством примененной малоинвазивной хирургической техники.
Во время вентрального этапа хирургического лечения, выполненного у 4 пациентов (28,6%), средние размеры доступа были 97,5±7,3 мм, средняя кровопотеря - 437,5±36,3 мл, средняя продолжительность вмешательства - 151,3±23,1 минуты, что не выходит за рамки существующих стандартов.
Инфекционных осложнений, признаков несостоятельности фиксации не было. Сагитальный баланс восстановлен во всех наблюдениях. При ультразвуковом исследовании паравертебральных мышц в области оперативного вмешательства выявлена их нормальная перистая структура с гомогенными гипоэхогенными мышечными волокнами и гиперэхогенными соединительно-тканными прослойками без рубцовых, атрофических и других патологических изменений. Игольчатая электромиография показала сохраненную функциональную активность паравертебральных мышц.
Среднее значение индекса Освестри (ODI) у 10 пациентов, оперированных одноэтапно, через 6 месяцев после МДДСО было 13,3±2,5%, что соответствует минимальному нарушению жизнедеятельности [10]. Среднее значение индекса Освестри (ODI) у 4 пациентов, оперированных двухэтапно, через 6 месяцев после вентрального спондилодеза составило 20,5±2,6%, что адекватно пограничному состоянию между минимальным и умеренным нарушением жизнедеятельности [10].
Таким образом, рассматриваемые малоинвазивные модифицированные дорсальные декомпрессивно-стабилизирующие операции с применением видеоэндоскопии позволяют достичь при лечении повреждений нижнегрудного и поясничного отделов позвоночника компромисс между находящимися во взаимном противоречии требованиями полноценной декомпрессии и стабилизации с одной стороны и малой инвазивности и кровопотери с другой.
Выводы
- Применение модифицированных дорсального межмышечного доступа, транспедикулярной фиксации и декомпрессии позвоночного канала в условиях видеоэндоскопии при лечении взрывных переломов нижних грудных и поясничных позвонков сопровождается малой травматичностью, кровопотерей и дает результаты, характеризующиеся минимальными нарушениями жизнедеятельности.
- Пациентам, у которых планируется второй (вентральный) этап оперативного лечения взрывных переломов нижних грудных и поясничных позвонков, в ходе срочного первого (дорсального) этапа оперативного лечения целесообразно критический стеноз позвоночного канала перевести в некритический. Целью отказа от полного ремоделирования позвоночного канала на первом этапе является ограничение объема срочной операции до минимально необходимого.
