Введение Рак толстого кишечника или колоректальный рак составляет от 4% до 15% в структуре общей онкологической заболеваемости [1, 2]. Такие колебания в частоте объясняются неодинаковой распространенностью опухоли в различных странах мира. Среди колоректального рака около 25-30% составляет рак прямой кишки (РПК). Проблема лечения РПК в течение многих лет продолжает оставаться в центре внимания ведущих отечественных и зарубежных онкологов, так как все еще огромное число пациентов поступают в специализированные учреждения в запущенных стадиях, с кишечной непроходимостью [3, 4]. Несмотря на то, что хирургическое лечение остается стандартом в терапии РПК, в последние годы все чаще используются лучевая и химиотерапия, как с адьювантной, так и с неоадьювантной целью [6, 7, 8]. При этом показатели выживаемости остаются не удовлетворительными, что обусловлено относительно высокой частотой рецидивирования и отдаленного метастазирования [5].
Цель исследования – совершенствование методов комплексной терапии рака прямой кишки.
Материал и методы. В основу клинического исследования были включены сведения о 146 больных РПК, которым провели лучевое, хирургическое и комбинированное лечение в отделении опухолей ЖКТ Казахского НИИ онкологии с 2006 по 2011 г. В анализируемую группу вошли 69 (47,2%) женщин и 77 (52,7%) мужчин в возрасте от 26 до 86 лет. Средний возраст мужчин составил 64,6±9,4 года, женщин – 61,8±11,8 лет. В зависимости от вида проведенного лечения все больные были разделены на две группы (всего 96 человек): I группа (основная) – пациенты, которым проведена неоадъювантная химиолучевая терапия (44 человека) по предложенному нами методу, II группа (аналитическая) – пациенты, получившие неоадьювантный курс лучевой терапии (52 человека) и III группа (контрольная) – только операция (50 больных).
Облучение проводилось на гамма-аппарате «Терагам», РОД – 2,0 Гр, 5 Фр в неделю, СОД – 50 Гр. Использовалось подвижное облучение – секторная ротация. С местнораспространенными формами РПК, которым проводилась предоперационная лучевая терапия среднеочаговой дозой 25 Гр за 5 фракции. В течение 1 недели после лучевой терапии осуществлялось оперативное лечение.
Пациентам основной группы химиотерапия проводилась 3 курсами с перерывом 2-3 недели в режиме FOLFIRI (иринотекан -180 мг/м2 в/в капельно в 1-й день, лейковорин - 200 мг/м2 в/в в 1-й день, фторурацил - 400 мг/м2 в/в струйно в 1-й день, затем фторурацил -2,4-3,0 г/м2 24-часовая в/в инфузия), параллельно 3 курсу химиотерапии проводилась лучевая терапия.
В исследуемых группах были проведены клинически радикальные операции. Сравнительный анализ эффективности проведен нами на основании данных результатов лечения основной и аналитической групп.
Исследование было нерандомизированным, поэтому принципиальным явились идентичность распределения больных в группах по полу и возрасту, морфологической структуре, распространенности опухолевого процесса, характеру оперативного вмешательства. Все это позволило провести нам правомерный сравнительный анализ. Статистическая обработка проведена с помощью общепринятых методов санитарной статистики, а достоверность сравниваемых величин с помощью критерия Стьюдента.
Одним из важнейших критериев эффективности лечения, будь это лучевая терапия, химиотерапия или операция, является длительность безрецидивного периода. На возможность появления и возникновения рецидивов влияют множество факторов, это распространенность опухолевого процесса, характер роста опухоли (экзо, эндофитный или смешанный), наличие локорегионарных метастазов, глубина поражения кишечной стенки, гистологическая структура опухоли, возраст, сопутствующие заболевания и некоторые другие. Одним из наиболее важных является использование той или методики лечения, а зачастую их комбинаций.
Результаты исследования Рецидивы РПК были выявлены, в общем, у 21 пациента из 146 или в 14,4% случаев. Наиболее часто рецидив заболевания отмечен при использовании монотерапии, в частности только оперативного лечения – в 11 случаях (22,0%). Затем по частоте рецидивирования находится группа пациентов получивших неоадьювантный курс лучевой терапии – 6 пациентов (11,5%), далее пациенты, получившие неоадьювантный курс химиолучевой терапии – 4 больных (9,0%).
Более детальное изучение частоты рецидивирования в зависимости от распространенности опухолевого процесса и использовании того иного метода лечения приведено далее (табл. 1). При начальных стадиях опухолевого процесса рецидивы рака возникли в 2 случаях при проведении лучевой терапии в предоперационном периоде и в 4 случаях при проведении только оперативного лечения, тогда как в группе больных получивших комплексное лечение возобновления болезни не наблюдалось.
Таблица 1 . Частота рецидивирования рака прямой кишки в зависимости от распространенности опухоли
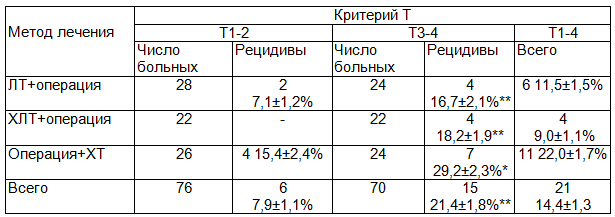
Примечания: * - р < 0,05 по отношению к начальным стадиям (Т1-2); ** - p < 0,001 по отношению к начальным стадиям (Т1-2).
Анализ также показал, что частота рецидивов во всех исследуемых группах при Т3-4 была статистически достоверно выше, чем при Т1-2 (21,4% против 7,9%, р<0,001). При этом наиболее высокая частота рецидивирования при размере опухоли Т3-4 была отмечена в группе больных получивших только оперативное лечение (29,2%), по сравнению с Т1-2 (15,4%). В двух остальных подгруппах пациентов процент рецидивирования колебался с 16% до 18%. Следует также отметить, что количество рецидивов при Т3-4 было примерно одинаковым в группах больных получивших лучевую терапию и химиолучевую терапию. Однако, в целом при сравнении этих групп для Т1-4, оказалось, что частота рецидивирования РПК была несколько меньше при комплексной химиолучевой терапии, по сравнению с только лучевой терапией (9,0% и 11,5%, соответственно). Но эти различия были статистически не достоверными.
В общем, при сравнении этих групп с категорией лиц, получивших только оперативное лечение, было выявлено, что в последнем случае, рецидивы выявлены в 22,0%.
Далее мы изучили частоту рецидивов в зависимости от наличия метастазов в регионарных лимфоузлах (табл. 2). При этом, также были оценены характеристики рецидивов в различных группах больных, получивших тот или иной вид лечения.
Рецидивы РПК при отсутствии метастатического поражения в лимфоузлах были отмечены в 8 случаях из 82, что составило 9,7%. Наиболее реже рецидивы встречались в данной подгруппе среди пациентов, получивших неоадьювантную химиолучевую терапию (4,0%), затем в группе с лучевой терапией (6,9%) и чаще всего – в группе, где больные получили только оперативное лечение – 17,8%, что было статистически значимо (p<0,001).
Среди пациентов, у которых имелось метастатическое поражение регионарных лимфатических узлов, рецидивы возникли в 13 случаях, т.е. в 1,6 раза чаще, чем в группе с негативными лимфоузлами. При этом, также как и в предыдущем случае, наиболее часто рецидивы отмечены в группе, получивших только оперативное лечение (27,3%), тогда как в группе получивших неоадьювантный химиолучевой курс рецидив опухоли отмечен в 15,8% случаев (р < 0,05).
Таблица 2. Частота рецидивов рака прямой кишки в зависимости от состояния регионарных лимфоузлов

Примечания: * - р < 0,05 по отношению к No; ** - p < 0,001 по отношению к No.
Заключение
Таким образом, наши данные показывают, что на частоту рецидивов рака прямой кишки оказывают значительное влияние распространенность опухоли, как непосредственно в органе или глубина инвазии, так и наличие регионарного метастазирования. Наиболее часто рецидивы возникают при размерах опухоли Т3-4, по сравнению с Т1-2, а также при наличии позитивных регионарных лимфоузлов. Частота рецидивов при этом колеблется от 27% до 29%.
Комплексное лечение с использованием неоадьювантной химиолучевой терапии и с последующей операцией статистически значимо снижает частоту рецидивов при указанных неблагоприятных факторах прогноза. Изучение характера, сроков, частоты и локализации рецидивной опухоли, или продолженного роста или метастазов у больных РПК имеет не только важное научное, но и большое практическое значение, так позволяет более грамотно осуществлять динамическое наблюдение, и при возникновении рецидива адекватно выработать дальнейшую тактику лечения.
