Введение. Одной из наиболее актуальных проблем здравоохранения в любой стране мира является рациональное использование лекарств [1]. Накопление знаний и опыта в области клинической фармакологии позволило определить основные клинические принципы правильного выбора и оценки использования лекарственных препаратов, что способствует улучшению и индивидуализации фармакотерапии, а также сокращает расходы на лечение [2-3].
Основными требованиями к эффективности лекарственных средств (ЛС) сегодня являются улучшение течения заболевания, снижение числа неблагоприятных исходов, а побочные эффекты не должны угрожать жизни больного и ограничивать переносимость ЛС [4-5].
Главной целью фармакоэпидемиологических и фармакоэкономических исследований является оптимизация фармакотерапии. Их необходимо проводить в каждом отдельном регионе, что обусловлено различиями и особенностями организации системы оказания медицинской помощи, стоимости лекарственных препаратов и медицинских услуг, источников финансирования системы здравоохранения и прочее [6].
Кризисные явления в здравоохранении, обусловленные недостатком финансирования, характерны для многих стран мира, что вывело фармакоэкономические исследования в число приоритетных научных направлений. Во всем мире давно уже пришли к осознанию важности и необходимости применения методов фармакоэкономического анализа и доказательной медицины в практике здравоохранения, что позволило помимо повышения качества терапии и соответственно качества жизни людей существенно экономить расходы на каждого конкретного больного [7].
Использование и учет критериев экономической эффективности наряду с медицинской и социальной эффективностью могут помочь в выборе наиболее оптимальных схем ведения больных [8].
Цель исследования: обоснование применения психотропных ЛС у больных терапевтического профиля на основе проведения фармакоэпидемиологического и фармакоэкономического анализа их использования в реальной клинической практике работы многопрофильного стационара.
Материалы и методы исследования. Фармакоэпидемиологический этап исследования включал проведение ретроспективного анализа историй болезней пациентов, проходивших стационарное лечение в 2010 и 2011 г. в отделениях многопрофильного стационара.
На этом этапе было проанализировано 9065 историй болезни пациентов, госпитализированных в отделения общего терапевтического профиля (ОТП) и в отделение сердечнососудистой хирургии (ССХ) в больнице "Асаф-Харофе" (Израиль).
Из этих историй болезней было отобрано 5085 пациентов, принимавших психотропные препараты; антидепрессанты, транквилизаторы или их комбинации, 2885 женщин и 2200 мужчин. Все истории болезни были разделены на три группы; больные первой группы принимали транквилизаторы, второй группы – антидепрессанты и третьей группы – комбинированную терапию - транквилизаторы и антидепрессанты. Возраст участников исследования колебался от 39 до 98 лет, средний возраст составил 60,6±20,9 лет.
В клиническую проспективную часть исследования было включено 300 больных (158 женщин и 142 мужчин) - 259 больных (86,3%) терапевтических отделений, 41 (13,7%) – хирургического отделения. Средний возраст участников проспективной части исследования составил 76±21,3 лет (от 34 до 99 лет).
Все больные подписывали информированное согласие на участие в исследование.
Больные были разделены на 4 группы: больные 1 гр. принимали антидепрессанты, 2 гр. – транквилизаторы, 3 гр. - комбинацию антидепрессантов с транквилизаторами, 4 контрольной гр. – не принимали психотропных препаратов.
Был проведен фармакоэкономический анализ, который включал проведение ABC/VEN анализа; анализа ассортимента психотропных препаратов, расчет стоимости и затраты; частотный анализ и типичные варианты нерационального применения антидепрессантов и транквилизаторов.
Статистическая обработка проводилась с помощью Excel 2007, пакета прикладных статистических программ SPSS 20 с использованием стандартных алгоритмов вариационной статистики, которая является свободно распространяемой и рекомендованной Всемирной Организацией Здравоохранения (ВОЗ). Факторы, влияющие на продолжительность госпитализации, были изучены с использованием линейной регрессии.
Результаты исследования и их обсуждение. Проведенный ретроспективный анализ 5085 историй болезней показал, что транквилизаторы принимали 3204 (63%) больных, антидепрессанты – 1427 (28%), комбинированную терапию - 454 (8,9%) (табл. 1). Среди тех, кто принимал психотропные препараты, преобладали женщины. Мужчины принимали антидепрессанты и транквилизаторы реже, и преимущественно в более молодом возрасте, чем женщины (68,9±16,1, 75,4±13,4; р<0,001).
Таблица 1. Анализ частоты назначения психотропных препаратов в отделениях многопрофильного стационара
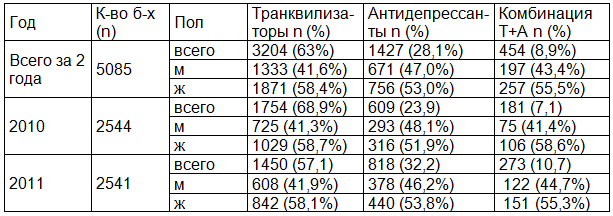
Произведен также раздельный анализ назначений психотропных препаратов в отделениях различного профиля. С этой целью были выбраны отделения ОТП и для сравнения отделение ССХ. Анализ позволил выявить существенные различия в частоте применении транквилизаторов и антидепрессантов, а также их комбинированного применения между отделениями ОТП и отделением ССХ (р=0,020). Подобная разница может объясняться клинико-демографическими различиями больных, госпитализированных в отделения терапевтического и хирургического профиля. Так, пациенты госпитализированные в отделения ОТП, были значимо старше пациентов госпитализированных в отделение ССХ - 75,1±11, против 69,65±9,36 лет (р=0,003). Частота встречаемости такого фактора риска, как курение, была выше у больных ССХ, чем у больных в отделениях ОТП - 75,8% против 37,0% (р<0,001). Средняя длительность стационарного лечения была больше у пациентов отделения ССХ (от 5 до 21 дня), по сравнению с отделением ОТП (от 4 до 11 дней) (р=0,040) (табл. 2).
Таблица 2. Некоторые клинико-демографические характеристики пациентов, получающих психотропные препараты
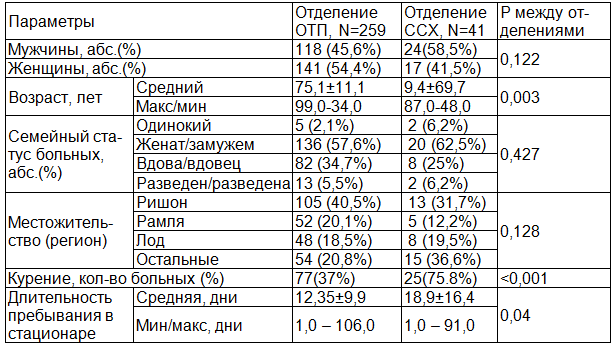
Таким образом, для пациентов с ССХ характерен более молодой возраст и длительное пребывание в стационаре, а также большая частота курения, которое является фактором риска развития сердечно-сосудистых заболеваний.
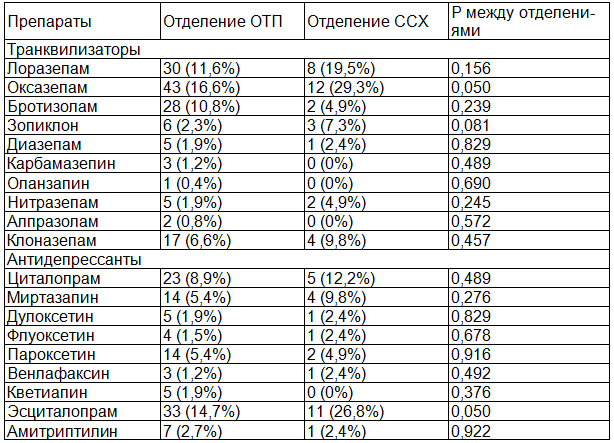
Анализ структуры назначаемых психотропных препаратов показал, что в отделении ССХ по сравнению с ОТП был больше процент пациентов, принимавших транквилизатор оксазепам (Вабен) (29,3% и 16,6% соответственно; р=0,050), а из антидепрессантов - эсциталопрам (ципралекс) (26,8% и 14,7% соответственно, р=0,050) (табл. 3).
Таблица 3. Структура назначаемых психотропных препаратов в отделениях ОТП и ССХ
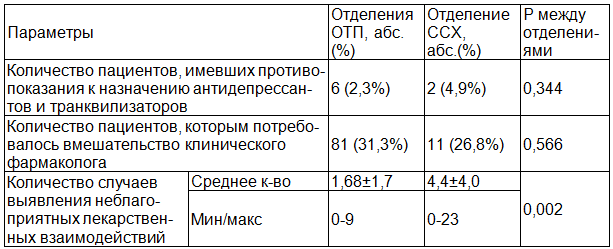
Результаты проведенной экспертизы обоснованности и рациональности назначения психотропных лекарственных препаратов у обследованных больных показали, что количество больных, имевших изначально противопоказания к назначению психотропных препаратов или которым потребовалось вмешательство клинического фармаколога для коррекции режима дозирования психотропных препаратов, было сравнимо одинаковым в отделениях различного профиля (табл. 4). При этом необходимо отметить, что пациентам, проходящим лечение в отделениях ССХ принимающих антидепрессанты, чаще назначались лекарственные препараты, которые противопоказаны при их приеме. Так, всем этим пациентам был назначен метоклопрамид, который входит в стандартный «Протокол боли», и назначается всем пациентам в отделении ССХ. Клиническим фармакологом после обнаружения неправильного назначения препарата, была рекомендована заместительная терапия.
Особое внимание было уделено анализу возможных взаимодействий психотропных препаратов с другими лекарственными средствами, которые назначались для лечения основных заболеваний. Результаты проведенного анализа лекарственных взаимодействий исследования показали, что в отделениях ОТП случаев нерационального выбора лекарственных препаратов, а соответственно и нежелательных взаимодействий, было меньше, чем в отделении ССХ (табл. 4).
Таблица 4. Результаты экспертизы обоснованности и рациональности назначения психотропных лекарственных препаратов у обследованных больных
Результаты проспективной части исследования показали также, что на длительность госпитализации влиял прием комбинированной терапии, в результате чего госпитализация удлинялась на 4,4 дня (р=0,041).
Для изучения факторов, влияющих на возникновение серьезных лекарственных взаимодействий, был проведен дополнительно многофакторный анализ с использованием логистической регрессии (табл. 5). Использовали разные типы регрессии: Crude – анализ по типу терапии; ADJ1 – анализ с учетом возраста, пола участников и тип отделения; ADJ2 – анализ с поправкой на возраст, пол участников, тип отделения и число побочных явлений.
Результаты показали, что существует значительная корреляция между исследуемыми группами препаратов и риск возникновения серьезных лекарственных взаимодействий (р=0,013). Выявлено, что комбинированное лечение увеличивает опасность возникновения опасных лекарственных взаимодействий (7.58-1.38 CI 95%, OR=3,24). Также обнаружено, что у пациентов с диагнозом фибрилляция предсердий и анемия, увеличивается вероятность возникновения опасных лекарственных взаимодействий (1.49-8.88 CI95%, р=0,004; OR=3,64; 1.54-15.53 CI 95%, OR=4.89, p=0,007).
У больных, принимающих такие препараты как спиронолактон, клопидогрел или аспирин, увеличивалась вероятность возникновения серьезных лекарственных взаимодействий (спиронолактон OR=10.04;CI 95% , 2.41-41.68, р=0,001; клопидогрел OR=14,95, CI 95%, 4.76-46.92, р<0,001; аспирин OR=5.88,CI 95%,2.89-11.93, p<0,001).
Таблица 5. Факторы, влияющие на лекарственные взаимодействия между препаратами (на основании многофакторный анализа)
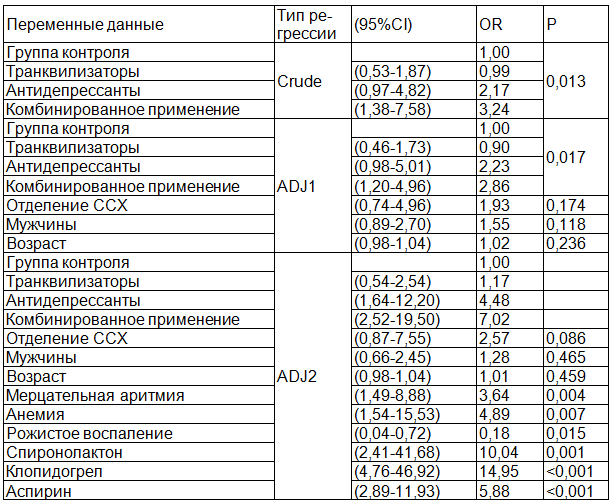
Примечания: Crude – анализ по типу терапии; ADJ1 – анализ с учетом возраста, пола участников и тип отделения; ADJ2 – анализ с поправкой на возраст, пол участников, тип отделения и число побочных явлений.
Было показано, что при присутствии в больницах клинических фармакологов, расходы больницы на медикаменты уменьшается вдвое, а также улучшается индивидуализация фармакотерапии. Пациентам желательно не назначать лекарственный препарат Метоклопрамид (Прамин) в сочетании с антидепрессантами, так как это увеличивает опасность возникновения серотонинового синдрома.
Таким образом, исследование ассортимента психотропных препаратов, закупаемых лечебно-профилактическим учреждением, показало, что он ориентирован на потребности и нужды стационара. Ряд серьезных лекарственных взаимодействий были значительно выше среди пациентов принимающих антидепрессанты, по сравнению с пациентами принимавших комбинированную терапию. Процент серьезных взаимодействий и побочных эффектов был выше в отделение ССХ, что объясняется меньшей фармакологической подготовкой врачей и их более узкой специализацией в области хирургии.
