Актуальность. Стрессовое недержание мочи у женщин является одним из наиболее распространенных заболеваний, рассматриваемых современной урологией и гинекологией, и является одним из ключевых симптомов расстройств тазового дна у женщин. Эпидемиологические данные по распространенности стрессового недержания мочи среди женщин широко варьируют – по некоторым оценкам заболевание встречается у 11–72% взрослых женщин [3, 5]. Распространенность симптомов недержания мочи в США достигает 37%, в странах восточного региона (Сингапур, Пакистан, Тунис) – 20, в Центральной Европе – 26, в Великобритании – 29% [2, 4, 5]. По международной статистике около 24% женщин в возрасте от 30 до 60 лет, а также более 40% женщин в постменопаузе отмечают стрессовое недержание мочи [4, 5].
Данное заболевание не угрожает жизни больной, однако приводит к тяжелым физическим и моральным страданиям, ухудшает качество жизни пациентки. По данным зарубежных авторов, недержание мочи при напряжении (НМПМ) в 80% случаев связано с пролапсом гениталий [3]. Наиболее эффективным методом лечения стрессового недержания мочи у женщин в настоящее время является оперативный [5].
Несмотря на то, что предложено более 300 видов коррекции данного состояния, частота рецидивов составляет от 5,7% до 30% [3, 5]. Чрезвычайно важной является проблема рецидивов опущения передней стенки влагалища и цистоцеле. По данным одних авторов рецидивы цистоцеле возникают в 2,3-4,8 % случаев (Пешев Л.П., 1999), по сведениям других их частота достигает 24-31 % [3]. Возможно, причиной данного осложнения может являться несостоятельность собственных тканей пациентки, связанная с врожденной дисплазией соединительной ткани [1, 3, 4]. Для снижения количества возникающих рецидивов и улучшения результатов проводимой коррекции недержания мочи, возникла необходимость в оптимизации тактики ведения гинекологических больных с недержанием мочи путем разработки алгоритма диагностики и рационального выбора метода хирургической коррекции.
В настоящее время при лечении стрессовой недержания мочи предложен и введен в практику новый метод уретропексии синтетической петлей нерастяжимых влагалищных лент (TVT-Secur). Опыт использования этой операции невелик, однако полученные первые клинические результаты показали ее высокую эффективность [5].
На сегодняшний день актуально, экономически обосновано и целесообразно внедрение в амбулаторную практику малоинвазивных антистрессовых операций, реализация которых не требует привлечения значительных материальных затрат и подразумевает хороший экономический эффект.
Цель. Оценить ближайшие и отдаленные результаты хирургического лечения стрессового недержания мочи у женщин при использовании силинговых технологий в сочетании с традиционных реконструктивно-пластиковых операций.
Материал и методы исследования. Нами проведен анализ результатов хирургического лечения недержания мочи у 199 пациенток, оперированных в 2006-2007 г. в гинекологическом отделении Республиканского специализированного научно-практического медицинского центра акушерства и гинекологии (РСНПМЦ АиГ). Критерием включения пациенток в исследование являлось наличие цистоцеле и жалобы на мочевой дискомфорт как ведущее заболевание, нуждающееся в хирургическом лечении. При этом цистоцеле могло сочетаться с опущением и выпадением матки или другой гинекологической патологией. Критерием исключения из группы исследования служило отсутствие показаний для хирургической коррекции цистоцеле. I группу составили 112 больных, поступивших в отделение с цистоцеле различной степени выраженности, но без смещения шейки и тела матки. Во II группу вошли 87 женщин, у которых имелось цистоцеле и выпадение матки.
Обследование больных проводили на амбулаторном этапе.
Первый этап обследования включал сбор анамнестических данных, оценку жалоб больных и осмотр (общий и гинекологический статус с выполнением функциональных проб), а также лабораторное исследование.
При гинекологическом осмотре оценивали состояние кожи промежности, слизистой влагалища, позицию мочевого пузыря и шейки матки по отношению к интроитусу, выявление цисто-, ректоцеле, состояние мышц тазового дна, патологию шейки матки, матки и придатков. Всем пациенткам производилась расширенная кольпоскопия для уточнения патологии шейки матки и объема оперативного лечения. Для подтверждения факта недержания мочи, и его связи с физической нагрузкой проводили следующие функциональные пробы: «стоп-тест», кашлевой тест, проба Валсальва, одночасовой прокладочный тест, проба с пальцевой элевацией.
На втором этапе обследования проводилось трансвагинальное и промежностное ультрасонографическое исследование органов малого таза и уретровезикального сегмента. Комплексное обследование каждой пациентки осуществляли в динамике: до оперативного лечения, через 6 месяцев и 2 года после операции.
На третьем этапе у пациенток с различными формами недержания мочи проводилось уродинамическое исследование.
Результаты и обсуждение. Среди обследованных больных 168 (84,5%) пациенток находились в возрасте старше 45 лет (81,4% в I группе, 88,5% - во II), т.е. в периоде пери- и постменопаузы, когда присоединялись дисгормональные нарушения и развивались различные сопутствующие заболевания. Остальные больные (31 (15,5%)) были моложе 45 лет, что подтверждает современные тенденции к «омоложению» пролапса гениталий и совпадает с анализом большинства исследователей.
Следует отметить, что средний возраст выявления цистоцеле в первой группе составил 46 лет, во второй - 44,5 года, а первые признаки ОиВВПО были диагностированы у части наших пациенток уже в возрасте 25 лет. Обращает на себя внимание и тот факт, что у трети больных (33,6%) длительность существования пролапса гениталий и цистоцеле на момент поступления в клинику превышала 10 лет. Анализ анамнеза подтвердил важную роль в развитии заболевания таких факторов, как характер труда и родов, сопутствующая экстрагенитальная патология.
Помимо опущения и выпадения внутренних половых органов (ОиВВПО) и цистоцеле, у 115 (57,8%) женщин на момент поступления в стационар имелись различные гинекологические заболевания: миома матки выявлена у 35,7% пациенток I и 37,9% – II групп, различные формы эндометриоза у 25,9% и 19,5% соответственно, доброкачественные опухоли яичников – в 4,5% и 5,7% случаев, патология шейки матки – у 51,8% и 70,1% женщин I и II групп.
Несостоятельность мышц тазового дна была выявлена у всех обследованных пациентов: клинически у 193 (97%) женщин она проявлялась диастазом леватора, а также атрофией указанных мышц. У 6 (3%) пациенток, перенесших в анамнезе кольпоперинео-леваторопластику, при осмотре выявлена лишь атрофия пучков леваторов. Сочетание цистоцеле с опущением задней стенки влагалища выявлено у 161(80,9%) пациентки, у 97 (48,7%) обнаружено ректоцеле.
Диагностическую ценность имели следующие ультразвуковые критерии: дислокация и гипермобильность уретры, дислокация задней стенки мочевого пузыря в покое и при пробе Вальсальва ниже уровня нижнего края лона и деформация задней стенки мочевого пузыря в виде остроугольного треугольника.
Данные, представленные на рис. 1, показывают, что доминирующим в структуре жалоб больных связанные с нарушением мочеиспускания при поступлении в стационар являлся недержания мочи (у 145 - 72,9%). Тогда как стрессовая недержания мочи выявлена более чем половины (у 111 (55,8%)) случаях.
НМПН у пациенток с цистоцеле было обусловлено дислокацией неизмененного мочеиспускательного канала и уретровезикального сегмента (НМПН тип I и II). Нами при ультрасонографическом исследовании мочевого пузыря патологическая подвижность уретровезикального сегмента отмечена практически у всех пациенток: так, дислокация уретры обнаружена у 81,4% (у 89 из 111) больных, гипермобильность последней – в 92,8% случаях. Цистоцеле в покое диагностировано у 88 (83%) обследованных, а при пробе Вальсальва - в 100 % случаев.
При больших размерах цистоцеле недержание мочи наблюдалось редко, напротив, чаще отмечалось затрудненное мочеиспускание. Симптомы затрудненного мочеиспускания отмечала каждая пятая пациентка с цистоцеле (21,6%), причем у пациенток с цистоцеле III–IV степени это нарушение встречалось в 6 раз чаще (в 36,1% случаев), чем у женщин с цистоцеле I-II степени (5,9%). Проявления затрудненного мочеиспускания у последних было связано с дополнительным давлением на уретру гениталий, выпадающих за пределы входа во влагалище, что подтверждается и тем, что во второй клинической группе симптомы затрудненного мочеиспускания встречались в 2,5 раза чаще, а 15 (7,5%) больных указывали на эпизоды острой задержки мочи в анамнезе.
Нарушения эвакуаторной функции мочевого пузыря у пациенток с выраженным цистоцеле подтверждены при уродинамическом исследовании. По данным урофлоуметрии нарушения опорожнения мочевого пузыря диагностированы у 14 (37,8%) обследованных, что выражалось в снижении скорости мочеиспускания (менее 20 мл/сек) и увеличении его времени (от 24 до 41 сек.). При определении объема остаточной мочи у половины этих пациенток выявлено значительное ее количество (от 60 до 200 мл.), а у 7 (18,9%) женщин была увеличена цистометрическая емкость мочевого пузыря (от 440 до 600 мл.), что расценено нами как снижение его чувствительности.
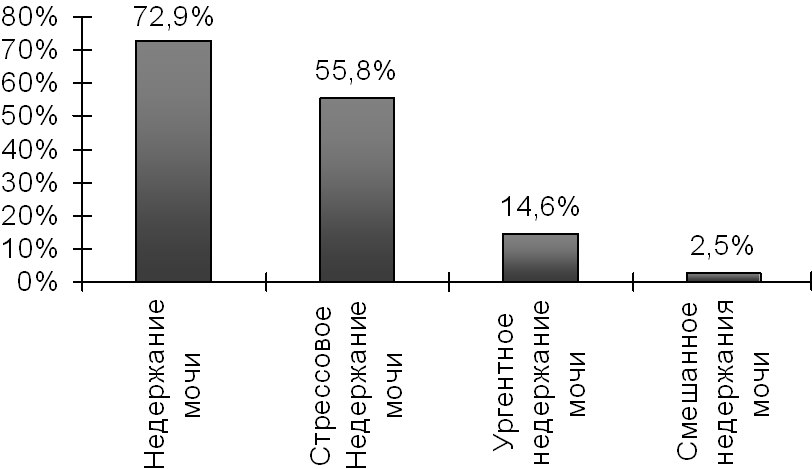
Рис 1. Структура жалоб больных при поступлении в стационар.
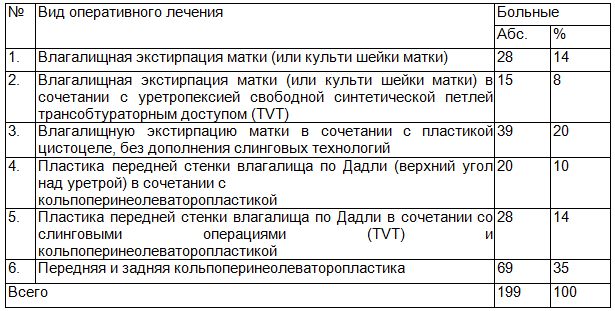
Единственным радикальным методом лечения цистоцеле является хирургический. Выбор адекватного хирургического метода лечения цистоцеле зависел от анатомического положения тазовых органов и их состояния, определения типа нарушения мочеиспускания, в том числе состояния сфинктера уретры, особенно при обструктивном типе мочеиспускания, и выраженности клинических признаков. Объем хирургического вмешательства в зависимости от выявленной патологии, представлены в табл. 1.
Как видно из табл. 1, из общего числа обследуемых больных, каждая третья женщина подвергалась к оперативному лечению в объеме передней и задней кольпоперинеопластики без дополнения слинговых технологий. 41,2% случаях влагалищная экстирпация матки и пластика передней стенки влагалища по Дадли сочетались с слинговыми операциями. В настоящее время в мире «золотым стандартом» в лечении больных с недержанием мочи является оперативная коррекция стрессового недержания мочи малоинвазивным способом нерастяжимых влагалищных лент (TVT - Tension-free Vaginal Tape) с применением полипропиленовой ленты. Трудностью его широкого применения в нашей республике является дороговизна проленовой ленты. С целью упрощения техники операции нами разработан и применяется модифицированный метод оперативного лечения недержания мочи при напряжении у женщин, заключающийся в наложении отрезка проленовой ленты под уретральное пространство, а также экономии используемой проленовой ленты. Следовательно, снижение себестоимости и легкость оперативной методики способствует уменьшению срока пребывания в стационаре, повсеместному и широкому применению в лечебных учреждениях любого уровня. Также, применения данного способа не требует использования какого-то дополнительного оборудования или привлечения узких специалистов из вне.
Таблица 1. Объем хирургического вмешательства
Оценка результатов перенесенных операций произведена нами у 190 пациенток. При этом нами были получены интересные данные о том, что в послеоперационном периоде рецидивы заболевания в виде осложнений НПМП наблюдались в основном у женщин, подвергавшихся оперативному лечению без сочетания силинговых технологий и ТВТ. Представленные данные на рис. 2 демонстрируют, что наиболее часто рецидив заболевания в виде осложнения НМПН через 1, 2 и 3 года после операции наблюдался в основном у тех больных, которым были проведены передняя и задняя кольпоперинеопластика. При этом у данных женщин уже через 3 года после операции данное осложнение наблюдалось почти в 2 раза чаще, чем через 1 год.
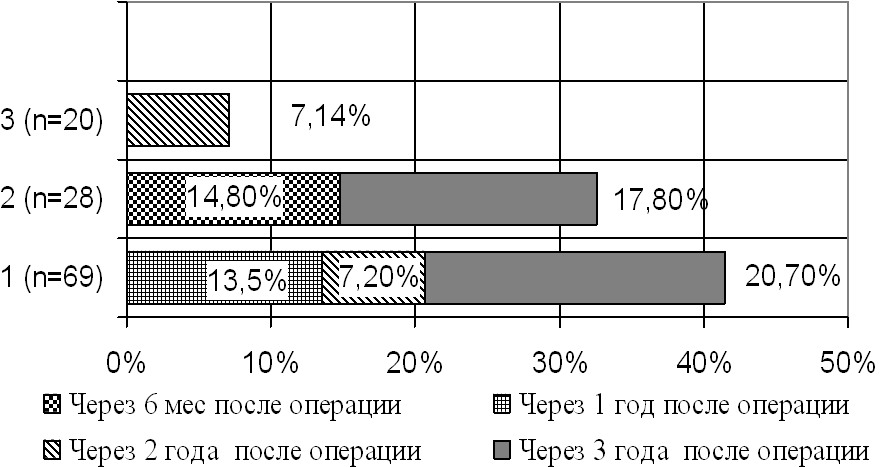
Рис. 2. Осложнения послеоперационного периода в виде НПМП при проведении хирургической коррекции без дополнения слинговых технологий: 1- передняя и задняя кольпоперинеолеваторопластика; 2- влагалищная экстирпация матки (или культи шейки матки); 3- пластика передней стенки влагалища по Дадли (верхний угол над уретрой) в сочетании с кольпоперинеолеваторопластикой.
Так, на втором месте по частоте осложнений оказалась влагалищная экстирпация матки без сочетания с ТВТ. В отличие от остальных видов традиционных оперативных вмешательств, рецидив заболевания наблюдался через 6 месяцев после выполнения этого метода.
Эффективность передней пластики по Дадли оказалась достаточно высокой, и в течение первого года после операции она составила практически 100%. Однако лишь в 7,14% (у 2) случаях наблюдался рецидив заболевания через два года наблюдения после проведенной операции. Намного успешней оказался результат, где для коррекции цистоцеле и стрессового недержания мочи совместно с обычным оперативным лечением применялись слинговые операции. В этой группе рецидивов не отмечалось.
Мы убеждены, что леваторы ануса играют важную роль в состоятельности газовой диафрагмы, поэтому коррекция несостоятельности мышц промежности является обязательным элементом операции, особенно у больных со II и III типами стрессовой инконтиненции. Несмотря на высокую эффективность, операция передней и задней кольпоперинеолеваторопластики не может быть "золотым стандартом" в хирургическом лечении стрессовой недержания мочи. Это особенно относится к комбинированным формам недержания мочи.
Таким образом, эффективность передней кольпоррафии и влагалищной экстирпации матки колебалась от 82,6% до 86,5% и снижалась в течение 3 лет до 60,9% - 78,4%. Рецидивы заболевания возникли в 21,6% - 39,1% случаев.
Основным принципом хирургического лечения цистоцеле является восстановление анатомо-функциональных нарушений тазовой диафрагмы и органов малого таза в целом, наиболее эффективна кольпоперинеолеваторопластика в сочетании с установкой синтетических материалов. Эффективность применения последних при коррекции цистоцеле достигает 100%.
Вывод. Таким образом, проведенные нами исследования показывали, что намного успешней оказался результат, где для хирургической коррекции цистоцеле и недержание мочи при напряжении (НМПН) и стрессового недержания мочи, совместно с обычным оперативным лечением применялись слинговые операции.
Применение новых технологий коррекции недержания мочи, совершенствование диагностики стрессового недержания мочи позволило существенно улучшить результаты лечения данной патологии, также значительно повысить качество жизни пациенток. Кроме этого следует подчеркнуть минимум послеоперационных осложнений при высоком медико-экономическом эффекте. Это ставит операцию слинговых операций в разряд «золотого стандарта» лечения стрессового недержания мочи.
