Введение. У женщин после гистерэктомии (операции по удалению матки) с сохраненными или удаленными придатками матки в отдаленном послеоперационном периоде могут встречаться любые образования малого таза: овариальные, образования маточных труб, образования малого таза, не связанные с придатками матки.
В репродуктивном и перименопаузальном возрасте как у неоперированных, так и у пациенток после гистерэктомии, наиболее часто встречающимися образованиями являются опухолевидные образования придатков матки. Это функциональные и эндометриоидные кисты яичников, воспалительные процессы придатков матки, за исключением внематочной беременности [1-3, 8, 10-13].
В более позднем менопаузальном периоде выявляются истинные опухоли яичников. Это эпителиальные опухоли, опухоли стромы полового тяжа, липидно-клеточные, гонадобластомы, опухоли мягких тканей, неспецифичные для яичников, неклассифицированные и вторичные метастатические опухоли. Данные опухоли могут быть доброкачественными, пограничными или злокачественными. Все опухоли, представленные в Международной патоморфологической классификации опухолей яичников, могут встречаться у пациенток после гистерэктомии с хотя бы одним сохраненным яичником [6, 9].
Кроме образований яичников и маточных труб, у пациенток после гистерэктомии могут встречаться и образования, не связанные с придатками матки. Это преимущественно перитонеальные кисты, формирующиеся на фоне спаечного процесса, который может быть результатом перенесенной инфекции, хирургических вмешательств или эндометриоза [4, 5, 7].
Цель работы. Определение структуры патологии малого таза после гистерэктомии.
Материал и методы. В основу данной работы положены результаты обследования 223 пациенток после гистерэктомии с образованиями малого таза овариального и экстраовариального происхождения. Наблюдение пациенток осуществлялось в КГБУЗ «Диагностический центр Алтайского края».
Всем больным с целью выявления патологии малого таза проводилось ультразвуковое исследование (УЗИ) на аппаратах НDI 3500 (Philips, США), SonoAce-8000 SE (MEDISON, Ю. Корея), SonoAce-8000 SX (MEDISON, Ю. Корея) с использованием конвексного трансабдоминального трансдьюсера с частотой 5 МГц и трансвагинального – частотой 5-9 МГц.
Магнитно-резонансная томография (МРТ) проведена 136 (61%) пациенткам, в том числе 25 (18,4%) с внутривенным контрастированием. МРТ проводилось по строгим показаниям, после ультразвуковой диагностики для дифференциации или с целью уточнения характера образования малого таза. Магнитно-резонансное исследование выполнялось на аппарате Gyroscan Intera (Philips, США) со сверхпроводящим магнитом напряженностью магнитного поля 1 Тл.
Верификация образований малого таза проводилась на основании патоморфологического исследования операционного материала – 58 (26%) и длительного динамического ультразвукового наблюдения.
Статистический анализ данных проводился по общепринятым методам вариационной статистики на персональном компьютере при помощи пакета программ прикладной статистики «Statistica» 6.1. Вычисляли следующие статистические показатели: среднюю арифметическую величину (М), среднее квадратичное отклонение (у), ошибку средней величины (m). Нормальность распределения в группах оценивали по критерию Шапиро-Уилка. Достоверность различий между средними величинами параметров определяли с помощью критерия значимости Стьюдента (t).
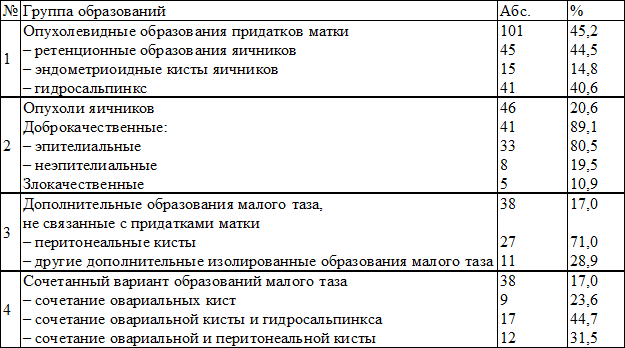
Результаты и обсуждение. На основании результатов проведенного исследования были выделены четыре группы пациенток после гистерэктомии с образованиями малого таза (табл. 1).
Первую группу составили пациентки с опухолевидными образованиями придатков матки – 101 (45,2%). Это ретенционные образования яичников у 45 (44,5%) пациенток, включающие фолликулярные и геморрагические кисты, эндометриоидные кисты – у 15 (14,8%), гидросальпинкс – у 41 (40,6%).
Вторую группу составили 46 (20,6%) пациенток с опухолями яичников. Из них доброкачественные опухоли яичников выявлены у 41 пациентки, что составило 89,1%, среди них доброкачественные эпителиальные опухоли были представлены цистаденомами у 33 (80,4%), доброкачественные неэпителиальные опухоли – тератомами и фибромами – у 8 (17,4%) пациенток. Злокачественные опухоли яичников встречались у 5 (10,8%) пациенток: 1 – саркома яичника, 3 – цистаденокарцинома, 1 – недифференцированная серозная карцинома.
Третья группа – дополнительные образования малого таза, не связанные с придатками матки, составили 38 (17,0%), среди которых перитонеальные кисты выявлены у 27 (71,0%) пациенток, другие дополнительные изолированные образования малого таза – у 11 (28,9%) пациенток. Это опухоли кишечника – 3 (27,3%) случая; гематома – 8 (72,7%) случаев; субсерозная миома культи матки – 1 (9,0%) случай.
Четвертая группа – сочетанный вариант образований малого таза у 38 (17,0%) пациенток. Это различные варианты комбинаций образований малого таза, встречающиеся преимущественно в виде одностороннего конгломерата образований или различных образований малого таза, расположенных на расстоянии друг от друга. Сочетание овариальных кист выявлено у 9 (23,6%) больных, сочетание овариальных кист с гидросальпинксом у17 (44,7%), сочетание овариальных и перитонеальных кист у 12 (31,6%).
Образования малого таза у пациенток после гистерэктомии встречались как в изолированном, так и сочетанном вариантах.
Наибольшую долю среди обследованных пациенток составили больные с опухолевидными образованиями придатков матки – 101 (45,2%) и опухолями яичников – 46 (20,6%). Пациентки с дополнительными образованиями малого таза, не связанными с придатками матки составили – 38 (17%), с сочетанными образованиями малого таза также – 38 (17%).
Таблица 1. Распределение обследованных пациенток по группам
В структуре образований малого таза у пациенток после гистерэктомии наиболее часто встречаемыми образованиями являлись ретенционные кисты яичников – 83 (31,8%), т.е. у каждой 3 пациентки (рис. 1).

Рис. 1. Структура образований малого таза после гистерэктомии
Гидросальпинкс обнаруживался у каждой 4 пациентки с гистерэктомией – 58 (22,2%), причем у 70% – в изолированном варианте, у остальных – в сочетании с овариальной кистой. Доброкачественные эпителиальные опухоли яичников (цистаденомы) и перитонеальные кисты встречались одинаково часто – 38 (14,5%) и 39 (14,9%). Доброкачественные эпителиальные опухоли в изолированном варианте встречались в 33 (86,8%), в сочетанном варианте в 5 (13,2%) случаев. Эндометриоидные кисты яичников среди образований малого таза после гистерэктомии составили 19 (7,2%), в том числе в изолированном варианте – 15 (78,9%), в сочетанном – 4 (21,0%). Другие дополнительные изолированные образования малого таза и доброкачественные неэпителиальные опухоли яичников – 11 (4,2%) и 8 (3,0%) соответственно. Рак яичников – 5 (1,9%) случаев среди образований малого таза после гистерэктомии и 10,9% среди опухолей яичников, т.е. у каждой десятой обследуемой был установлен процесс озлокачествления, что в последующем подтверждено гистологическим исследованием операционного материала.
Заключение. Таким образом, полученные результаты свидетельствуют о развитии патологических образований малого таза после гистерэктомии как овариального, так и экстраовариального происхождения. В структуре образований малого таза после гистерэктомии наибольшую долю занимают ретенционные образования яичников и маточных труб – гидросальпинкс, перитонеальные кисты и доброкачественные эпителиальные опухоли яичников, наименьшую долю – другие дополнительные изолированные образования малого таза, доброкачественные неэпителиальные опухоли и рак яичников.
