Актуальность. Гестационный сахарный диабет (ГCД) - это нарушение толерантности к углеводам различной степени, возникшее или впервые выявленное во время беременности. Это наиболее широко распространенное в настоящее время определение используется уже более 2 десятилетий [1-3]. Проблема беременности и родов при ГСД весьма актуальна и далеко еще не разрешена. Сахарный диабет (CД) и беременность – сочетание, очень неблагоприятное как для матери, так и для плода. У 80% женщин, страдающих СД, беременность сопровождается акушерскими осложнениями [1,3,4]. Значительны перинатальные потери во время беременности и родов.
Цель исследования. Изучение факторов риска развития ГСД, их распространенности, частоты гестационных и перинатальных осложнений.
Материал и методы исследования. Проведен ретроспективный анализ данных 3623 индивидуальных карт беременных и историй родов за период с 2006 по 2009 год. ГСД диагностирован у 238 беременных. Частота ГСД составила 6,6%. Нами изучены некоторые клинические аспекты течения и исхода беременности у 221 беременной с ГСД, уровень гликемии которых корригировался диетой. Из числа обследованных женщин, были исключены пациентки с предгестационным сахарным диабетом (СД 1 и СД 2 типа), а также беременные с ГСД, получавшие инсулинотерапию.
Возраст беременных варьировал в пределах 19-38 лет: 19-25 лет -72(32,58%) , 26-30 лет - 52(23,53%) 31-35 лет - 87(39,37%), 36 лет и старше -10(4,52%). Профессиональной деятельностью занимались 79 (35,75%), домохозяйками были 142 (64,25%) женщины.
При проведении ретроспективного анализа было осуществлено разделение женщин, чьи беременности протекали на фоне ГСД, на 2 группы. I группу составили 138 (62,44%) беременных с ГСД без преэклампсии, II группу - 83 (37,56%) беременные с развившейся на фоне ГСД преэклампсией, контрольную группу представили 24 здоровые беременные с нормальной массой тела, без диабета в «семейном анамнезе», без высокого кровяного давления и других хронических нарушений.
В работе мы использовали классификацию гипертензивных нарушений во время беременности, предложенную ВОЗ.
Результаты исследования. В I группе первобеременными были 10(7,25%), повторнобеременными первородящими - 21 беременная (15,22%). Анамнез этих беременных был отягощен: мертворождением у 2-х беременных, самопроизвольными выкидышами - ранними у 12, поздними у 7, неразвивающаяся беременность была у 8 беременных.
Повторнородящими были 107 (77,54%) женщин. В анамнезе у 8 (7,48%) женщин было по 1 мед. аборту, у 10 (9,35%) женщин по 2 мед.аборта, у 6 (5,61%) женщин - 3 и более мед. абортов. Самопроизвольный поздний выкидыш имели 12 (11,21%) женщин, аборт на ранних сроках гестации - 24 (22,43%), 4 (3,74%) женщины имели неразвивающуюся беременность. У 3 (2,8%) женщин беременность осложнилась антенатальной, у 4 (3,74%) неонатальной смертью.
Из 83 беременных II группы первобеременными были 2 (2,41%) пациентки, повторнобеременными первородящими 7 (8,43%) пациенток. Репродуктивный анамнез этих беременных был отягощён неразвивающейся беременностью у 6 пациенток, ранним самопроизвольным выкидышем у 2 беременных. Среди 74 (89,16%) повторнородящих 7 (9,46%) имели в анамнезе по 1 мед. аборту, 9 (12,16%) - по 2 мед аборта, 7 (9,46%) беременных - 3 и более мед. абортов, у 13 был ранний самопроизвольный выкидыш, у 12 поздний, неразвивающаяся беременность у 29. Мертворождение у 12 беременной.
Нами изучена частота распространенности факторов риска развития ГСД во время беременности по анамнестическим данным (табл.1). Репродуктивный анамнез был более отягощён у женщин II группы, у которых изучаемая настоящая беременность осложнилась преэклампсией. Так, в сравнительном аспекте, несмотря на примерно одинаковую отягощённость «семейного анамнеза» пациенток обеих групп, частота макросомии в репродуктивном анамнезе женщин II группы приблизительно в 2,36 раза превысила таковую у беременных I группы.
Таблица 1. Частота факторов риска развития ГСД - данные анамнеза
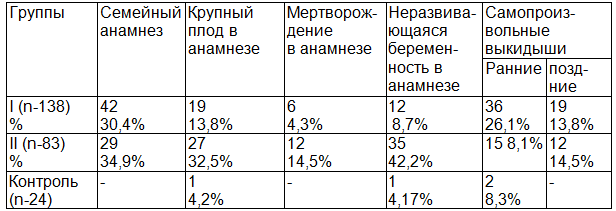
Аналогичные тенденции прослеживаются и в отношении полученных данных о мертворождениях (в 3,3 раза выше), неразвивающейся беременности (в 4,85 раза выше) соответственно. В то же время частота самопроизвольных абортов оказалась на 18,38% ниже относительно обследованных I группы.
Материнские факторы, связанные с увеличенной частотой макросомии, включают гипергликемию, высокий ИМТ, возраст старше 30 лет, мультипаритет. При анализе полученных нами данных имеет место значительное распространение этих факторов (табл.2).
Беременных с ИМТ >30 было 127 женщин (57,47%). Возраст старше 30 лет имели 97 (43,89%) беременных. Частота встречаемости ожирения в 1,1, патологической прибавки в весе в 3,3, глюкозы крови натощак более 5мМ/л в 1,2 и возраста старше 30 лет в 1,1 раза было выше в группе с развившейся преэклампсии на фоне ГСД.
В структуре фоновой экстрагенитальной патологии у женщин I группы ведущее место занимали хронические заболевания почек (пиелонефрит, гломерулонефрит) - 22 (15,94%); алиментарно-конституциональное ожирение II-III степени - 76 (55,07%); сердечно-сосудистые заболевания - гипертоническая болезнь - I-II стадии и нейроциркуляторная дистония по гипертоническому типу - 9 (6,52%); субклинический гипотиреоз - 13 (9,42%) пациенток.
Во II группе 51(61,45%) беременная страдала алиментарно-конституциональным ожирением I-II степени, гипертонической болезнью - I-II стадии или нейроциркуляторной дистонией по гипертоническому типу - 27 (32,53%), хроническими заболеваниями почек (пиелонефритом, гломерулонефритом) - 19 (22,89%), субклиническим гипотиреозом - 8 (9,64%) женщин.
Таблица 2. Частота факторов риска развития ГСД и макросомии плода – данные настоящей беременности
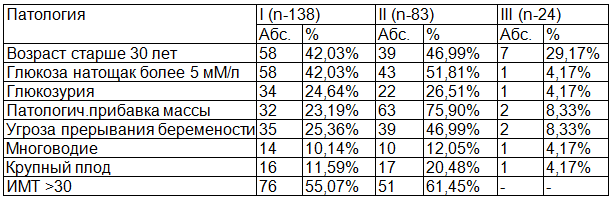
Изучение влияния беременности на организм тучных женщин со всей очевидностью подтвердило, что выраженное ожирение является предиктором возникновения не только гипертензии, но и ГСД. Проведённый нами ретроспективный анализ позволил установить, что при выраженном алиментарно-конституциональном ожирении ГСД развился у 6,9% беременной.
Согласно проведенным нами исследованиям частота преэклампсии у беременных с ГСД составила 37,6%. У беременных с ГСД и ИМТ > 30 частота этого осложнения повышалась до 40,2% (51 из 127 беременной с ИМТ > 30).
При сопоставлении значений артериального давления у пациенток обеих групп в I и во II триместрах беременности значительно более высокие значения систолического и диастолического давления были зарегистрированы у пациенток II группы с ГСД, чьи беременности осложнились преэклампсией. Результаты показали, что этим беременным были присущи более высокие паритет, материнский возраст и индекс массы тела, которые могут быть отнесены к факторам высокого риска развития преэклампсии.
Особенностью преэклампсии у женщин с ГСД явилось её прогрессирование с 26-32 недель беременности до тяжелой стадии. Протеинурия выявлялась с 22-28 недель гестации, артериальная гипертензия присоединялась после 26 недель гестации. Сроки развития преэклампсии при ГСД представлены в таблице (табл. 3).
Таблица 3. Сроки развития преэклампсии у женщин с ГСД - данные ретроспективного исследования (n-83)
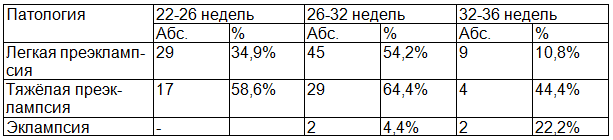
Выявлено, что для преэклампсии, наслаивающейся на ГСД, характерно раннее начало: в 22-26 недель у 34,94% и в 26-32 недели у 54,22% женщин и прогрессирование до тяжелых форм: у 64,44% беременных преэклампсия прогрессировала от легкой до тяжелой при развитии ее в сроках 26-32 недели.
Существует связь между уровнем гликемии и частотой и сроками развития преэклампсии. При сравнении влияния уровня гликемии на частоту преэклампсии нами выявлена более высокая частота развития преэклампсии при ненадлежащем контроле содержания глюкозы в крови - 55,42%. При хорошем контроле частота ее снижалась до 44,58%.
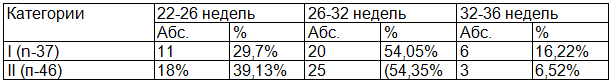
Из табл. 4 следует, что раннее развитие преэклампсии наблюдалось среди беременных с более высокими уровнями гликемии. У этих беременных прогрессирование легкой преэклампсии до тяжелой наблюдалось у 34 беременных, у 11 из них легкая преэклампсия развилась в 22-26 недель, у 20 в 26-32 недели, у 3 в 32-36 недель. У беременных с гликемией приближенной к норме тяжелая преэклампсия развилась у 16, из них легкая преэклампсия развилась и прогрессировала до тяжелых форм в сроки 22-26 недель у 6 , у 9 в 26-32 недели, у 1 беременной в 34 недели беременности соответственно. В сроки 22-26 недель частота развития преэклампсии в группе с высокой гликемией превышала данный показатель в группе с «оптимальным» уровнем глюкозы (n=37) в 1,3 раза. В тоже время частота преэклампсии в группе пациенток с «хорошим» контролем гликемии в сроки 32-36 недель была выше (в 2,5 раза) относительно группы с высоким содержанием глюкозы крови (n=46).
Таблица 4. Сроки развития преэклампсии у женщин с ГСД в зависимости от тяжести гликемии (n-83)
В общей совокупности беременных с ГСД (n=221) частота развития СЗРП, макросомии, антенатальной гибели составила - 20,81%, 14,93%, 2,26% соответственно. В этой же группе частота неонатальной асфиксии зарегестрирована на уровне 31,67% от общего количества беременных. Развитие асфиксии I, II, III степени наблюдалось у 19,91%, 10,41%, 4,98% беременных.
В группе пациенток с ГСД(138) у 36 (26,09%) беременных роды закончились преждевременно индукцией родовой деятельности в 34-37 недель. Родоразрешение путем кесарево сечения произведено 24 (17,39%) беременным. Остальные 78 (56,52%) беременных были родоразрешены в связи с развитием спонтанной родовой деятельности. Показаниями к операции явились: наличие рубца на матке после предшествовавшей аналогичной операции у 12 беременных, полная отслойка нормальной расположенной плаценты (ПОНРП) - в 1 случае, клинический узкий таз в 11 случаях. Во время родов у рожениц произведено ручное обследование полости матки: у 1 - контрольная ревизия после наложения акушерских щипцов, у 1 - после вакуум - экстракции плода, у 9 - с дефектом последа у 4 родильниц - в связи с гипотонией матки.
У 18 (13,04%) беременных наблюдался синдром задержки роста плода (СЗРП), у 16 (11,59%) - развилась макросомия плода, у 2 (1,45%) - антенатальная гибель плода. В 22 (15,94%) случаях новорожденные родились в асфиксии I степени, 11 (7.97%) - II степени, у 5 (3,62%) новорожденных была асфиксия III степени.
Во II группе у 32 (38,55%) беременных роды закончились преждевременно индукцией родовой деятельности на 34-37 неделе гестации. Кесарево сечение произведено 23 (27,71%) пациенткам данной группы в 32-37 недель гестации. Остальные 28 (33,73%) беременных были родоразрешены в связи с развитием спонтанной родовой деятельности. Показаниями к операции явились: клинически узкий таз у 7, тяжелая преэклампсия и эклампсия у 16, у 3 из них отмечена ПОНРП. Во время родов у 13 рожениц произведено ручное обследование полости матки: у 5 родильниц - в связи с гипотонией матки, у 8 - с дефектом последа.
У 28 (33,73%) беременных наблюдался синдром задержки роста плода (СЗРП), у 3 (3,61%) - антенатальная гибель плода. Макросомия плода у пациенток с преэклампсией и ГСД развивалась значительно чаще, нежели при отягощённой исключительно ГСД беременности - у 17 (20,48%) беременной. В 22 (26,51%) случаях новорожденные родились в асфиксии I степени, 12 (14,46%) -II степени, у 6 (7,23%) новорожденных была асфиксия III степени. Данные о перинатальных осложнениях приведены в табл. 5.
Таблица 5. Сравнительная характеристика перинатальных осложнений у беременных с ГСД - данные ретроспективного изучения
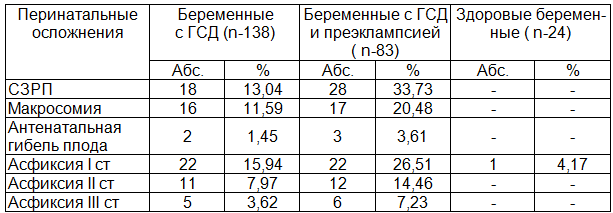
Выводы. Сравнительный анализ частоты перинатальных осложнений у беременных с ГСД (n=138) и ГСД ассоциированном с преэклампсией (n=83) позволил сделать вывод о том, что ассоциация ГСД и преэклампсии значительно усугубляет частоту неблагоприятных исходов беременности. Частота развития СЗРП, антенатальной гибели плода, макросомии у беременных с ГСД и преэклампсией возрастала, относительно группы с ГСД (n-138) в 2,6, 2,5 и 1,8 раза соответственно. Частота неонатальной асфиксии в группе с преэклампсией на фоне ГСД увеличивалась, приблизительно, в 1,8 раза. Уровень асфиксии I, II, III степени в данной группе (n=83) превысил аналогичный показатель в группе с ГСД (n=138) в 1,7, 1,5 и 2,0 раза.
Таким образом, гестационный сахарный диабет значительно отягощает течение беременности, являясь фактором высокого риска развития преэклампсии и перинатальных потерь. Женщины обычно проходят обследование на гестационный диабет в начале третьего триместра. Но к тому сроку остается очень мало времени, чтобы справиться с проблемой, и гестационный диабет обычно уже оказывает негативное влияние на плод, на течение беременности и родов. Разработка методов прогнозирования, раннего выявления и лечения гестационного диабета будет иметь положительный эффект на течение беременности и здоровье ребенка.
