Хроническая сердечная недостаточность (ХСН) и сахарный диабет (СД) типа 2 являются наиболее частыми коморбидными и прогностически неблагоприятными состояниями. Распространенность СД в популяции пациентов с ХСН составляет от 13 до 47% [1]. Несмотря на достижения в лечении как ХСН, так и СД типа 2, вопрос о контроле, целевых уровнях гликемии и выборе оптимальной тактики ведения у пациентов в период декомпенсации ХСН остается не до конца изученным.
Снижение уровня глюкозы у пациентов с ХСН зачастую осложняется потенциальными побочными эффектами сахароснижающих препаратов. Является ли такое явление одним из объяснений неблагоприятного прогноза у пациентов с ХСН и СД не совсем понятно [2-4].
В Российских алгоритмах специализированной помощи пациентам с СД отсутствуют указания по ведению пациентов в критических состояниях, ведению пациентов в период госпитализации, в том числе и при декомпенсации ХСН [5].
Цель исследования – проанализировать эффективность сахароснижающей терапии в условиях сложившейся клинической практики и оценить качество гликемического контроля и вариабельность гликемии у пациентов с СД типа 2 в период декомпенсации ХСН.
Материалы и методы. Нами была проведена сплошная выборка 1067 карт стационарного больного пациентов, госпитализированных в терапевтические (кардиологические) отделения ГБУЗ Архангельской области «Первая городская клиническая больница им. Е.Е. Волосевич» города Архангельска в период с 1 января 2014 года по 31 декабря 2017 года по поводу декомпенсации диагностированной до госпитализации ХСН различной этиологии II-IV функционального класса (ФК) (по Нью-Йоркской классификации). Для того чтобы дать характеристику вариабельности гликемии и контроля гликемии, сахароснижающей терапии при СД типа 2 в период госпитализации, из 1067 человек была сформирована группа, состоящая из 402 пациентов с СД 2 типа. Далее была сформирована группа из 279 пациентов в соответствии с критериями включения и исключения.
Критерии включения: диагностированный до госпитализации СД 2 типа в соответствии с критериями Всемирной организации здравоохранения, подтвержденный до госпитализации диагноз ХСН II-IV ФК, длительностью более 12 месяцев, декомпенсация ХСН как причина госпитализации в стационар, как минимум два измерения гликемии за период госпитализации.
Критерии исключения: врожденные клапанные пороки сердца, инфаркт миокарда или острое нарушение мозгового кровообращения в течение последних 6 месяцев, коронарное шунтирование или ангиопластика в течение последних 6 месяцев, заболевания бронхолегочной системы с формированием хронического легочного сердца, заместительная почечная терапия, алкогольная болезнь, системные заболевания, злокачественные новообразования, острые осложнения СД (кетоацидоз, гиперосмолярное состояние, лактатацидоз).
Статистическая обработка материала проводилась с использованием пакета статистических программ SPSS for Windows (версия 20.0). Данные были проверены на нормальность распределения с помощью графических методов (histogram, Q-Q-plot). Величины с распределением, отличным от нормального, представлены в виде медианы (Ме) и перцентильного ранжирования (25-й и 75-й перцентили). В связи с наличием распределения, отличного от нормального, для сравнения двух независимых выборок использовался критерий Манна-Уитни для количественных величин и χ2 для номинальных переменных. Для сравнения трех и более независимых переменных использован критерий Краскела-Уоллеса. Простой и множественный логистический регрессионный анализ был использован для определения влияния сахароснижающей терапии на летальность. Критический уровень значимости (р) принимался за p≤0,05, тенденция – при 0,05<р<0,1.
Результаты и их обсуждение. В структуре исследуемых пациентов с декомпенсацией ХСН и СД типа 2 преобладали женщины (60,9%). Медиана возраста всей выборки составила 74,00 (66,00; 80,00) года. Продолжительность госпитализации в среднем составила 13,00 (10,00; 17,00) дней. Более половины (n=158) пациентов (56,6%) имели фибрилляцию предсердий, 135 (48,4%) – постинфарктный кардиосклероз, 53(19,0%) – перенесли коронарное шунтирование, 5 (1,8%) – пластику или протезирование клапанов сердца и 34 (12,2%) пациента – острое нарушение мозгового кровообращения или транзиторную ишемическую атаку.
Из причин, приведших к декомпенсации ХСН преобладали сочетанные кардиальные причины. Клинические проявления декомпенсации по степени тяжести были различны: 26 (9,2%) пациентов имели признаки анасарки, 81 (28,5%) пациентов – отека легких, 211 (74,3%) – застоя в легких, 109 (38,4%) – гидроторакса и 190 (66,9%) – периферических отеков.
Проведен анализ 2182 измерения гликемии (в среднем 7,8 измерения у одного пациента). Медиана гликемии, зарегистрированной при поступлении в стационар, среди всех исследуемых составила 8,46 (6,50; 11,94) ммоль/л. Медиана средней гликемии в период госпитализации составила 8,80 (6,74; 11,04) ммоль/л. Более 80% измерений гликемии свидетельствуют о гипергликемических состояниях разной степени при минимальном количестве гипогликемических состояний [6] (рис. 1).
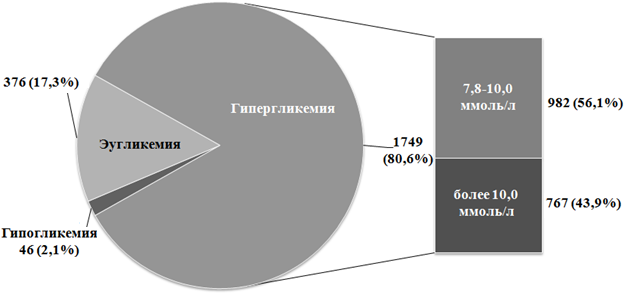
Рисунок 1. Гликемический контроль у пациентов с СД типа 2 в период госпитализации.
У 50,2% (n=140) пациентов наблюдалась высокая вариабельность гликемии (ВГ) (стандартное отклонение (SD) более 2) [7; 8]. По разнообразию вариационного ряда (с учетом коэффициента вариации) исследуемые распределились следующим образом: 169 (60,6%) пациентов имели сильное, 89 (31,9%) – среднее и 21 (7,5%) – низкое разнообразие вариационного ряда [9].
После оценки показателей гликемии в период госпитализации нами была проанализирована сахароснижающая терапия на госпитальном этапе, варианты ее коррекции, а также ее влияние на летальность.
Наибольшую длительность СД 2 типа имели пациенты, получавшие до госпитализации моноинсулинотерапию – 20,00 (15,50; 25,00) лет и получавшие комбинированную сахароснижающую терапию с применением препаратов инсулина – 17,50 (10,00; 23,50) лет. Меньшая длительность СД определена у пациентов, получавших комбинированную пероральную сахароснижающую терапию – 13,00 (9,00; 18,00) лет, монотерапию пероральными сахароснижающими препаратами (ПССП) – 11,00 (7,25; 18,00) лет и без терапии – 9,00 (6,00; 15,00) лет (p<0,001).
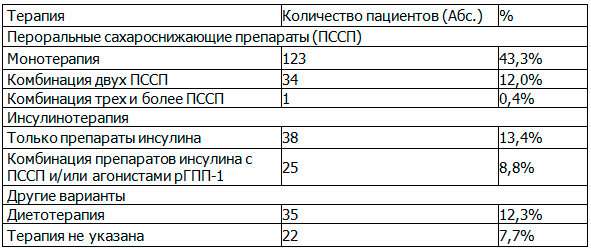
До госпитализации большинство пациентов получали терапию пероральными сахароснижающими препаратами (57,3%), как в монотерапии ПССП (47,9%), так и в комбинации с другими ПССП и с инъекционными препаратами (9,4%), так и в комбинации разных ПССП с иньекционными препаратами, в подавляющем большинстве случаев представленными препаратами инсулина. Меньшее количество пациентов получали моноинсулинотерапию с использованием различных схем и препаратов инсулина и его аналогов (14,3%). В таблице 1 представлена структура терапии СД 2 типа у пациентов до госпитализации в стационар.
Таблица 1. Варианты сахароснижающей терапии до госпитализации
Согласно данным регистра СД Архангельской области, до госпитализации только 18 (6,4%) пациентов не достигали индивидуального целевого контроля гликемии, а 171 (61,1%) имели удовлетворительный контроль гликемии. Следует отметить, что у 90 (32,3%) пациентов гликированный гемоглобин не определялся. Пациенты с более интенсивной сахароснижающей терапией до госпитализации имели более высокий уровень гликированного гемоглобина: получавшие комбинированную сахароснижающую терапию с применением препаратов инсулина – 7,05 (6,58; 7,90) %, моноинсулинотерапию – 6,98 (6,70; 7,50) %, комбинированную пероральную сахароснижающую терапию – 6,80 (6,20; 7,38) %, монотерапию ПССП – 6,25 (5,80; 6,90) % и без терапии – 6,40 (5,60; 7,00) % (p<0,001).
Наиболее высокие уровни начальной гликемии при поступлении имели пациенты, получавшие до госпитализации моноинсулинотерапию (11,96 (8,89; 15,25) ммоль/л), комбинированную сахароснижающую терапию, включавшую инсулинотерапию (10,90 (7,96; 12,60) ммоль/л) и комбинированную ПССТ (9,65 (7,34; 12,61) ммоль/л) в сравнении с теми, кто находился на монотерапии ПССП (7,96 (5,93; 10,72) ммоль/л) и диетотерапии (7,37 (6,06; 9,75) ммоль/л) (р<0,001). Значимого влияния сахароснижающей терапии до госпитализации на риск гипогликемических состояний при поступлении выявлено не было.
Значимых различий в клинических проявлениях декомпенсации ХСН между пациентами, получавшими различные виды сахароснижающей терапии до госпитализации, выявлено не было. Значимого различия в концентрации натрийуретического пептида у пациентов, получавших до госпитализации моноинсулинотерапию (4802,00 (4202,70; 23116,00) пг/мл) в сравнении с исследуемыми, получавшими комбинированную терапию с применением препаратов инсулина (1619,00 (136,10; 7930,00) пг/мл), терапией пероральными сахароснижающими препаратами (2408,50 (1144,25; 5316,25) пг/мл) и без проводимой ранее медикаментозной терапии СД (1437,50 (517,30; 7728,25) пг/мл) выявлено не было (p=0,264).
Нами были использованы стандарты ведения пациентов с СД 2018 года Американской диабетической ассоциации, в которых имеется раздел по ведению пациентов в стационаре. Согласно данному рекомендательному документу гипергликемия у госпитализированных пациентов определяется как уровень глюкозы более 7,8 ммоль/л, а персистирующая гипергликемия более 10,0 ммоль/л является показанием для назначения инсулинотерапии. Определены целевые показатели гликемии, которых следует достигать при лечении, используя те или иные терапевтические стратегии с целевой концентрацией глюкозы от 7,8 до 10,0 ммоль/л у большинства пациентов [6].
В нашем исследовании более половины (69,1%) пациентов (n=193) имели от одного до семи показателей гликемии (1,00 (0,00-2,00)), определяющихся как гипергликемические (7,8-10,0 ммоль/л), а 169 пациентов (60,5%) имели от одного до 29 показателей гликемии (1,00 (0,00; 4,00)), являющихся показаниями для назначения инсулинотерапии (более 10,0 ммоль/л). Учитывая данные показатели, в коррекции терапии, а именно назначении инсулинотерапии или интенсификации инсулинотерапии, нуждались 169 (60,5%) пациентов. Однако изменение терапии в период госпитализации было проведено только у 67 (39,6%) из них, а рекомендуемый перевод на инсулинотерапию или интенсификация инсулинотерапии проведены только у 41 (24,3%) пациента.
Несмотря на факт коррекции сахароснижающей терапии, в стационаре наблюдался риск возникновения гипергликемии более 10,0 ммоль/л (ОШ 1,924; 95% ДИ: 1,134-3,262, р=0,015). Несмотря на проведенную коррекцию сахароснижающей терапии в большинстве случаев после коррекции (67 (70,5%)) наблюдалось наличие значимой гипергликемии (более 10,0 ммоль/л) в период госпитализации.
В стационаре 69 (24,7%) пациентов не получали медикаментозного лечения СД (из них 38 находились на диетотерапии до госпитализации), 118 (42,3%) получали ПССП, 72 (25,8%) пациентов – моноинсулинотерапию и 20 (7,2%) – комбинированную терапию с применением препаратов инсулина (табл. 2).
Таблица 2. Варианты коррекции сахароснижающей терапии в стационаре (n=97)
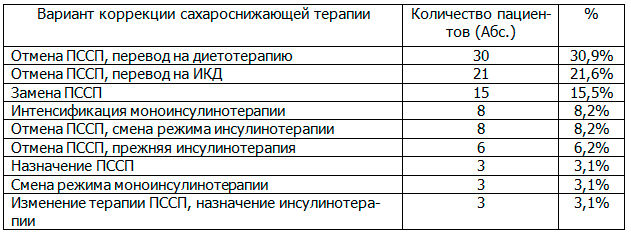
Несмотря на коррекцию сахароснижающей терапии, средняя гликемия за период госпитализации составила 9,76 (6,98; 12,30) ммоль/л, а высокая ВГ наблюдалась у 59 пациентов (62,1%), переведенных на другие варианты сахароснижающей терапии или интенсифицированные схемы прежней терапии. Высокому разнообразию вариационного ряда соответствовали 66,3% (n=63) пациентов, которым сахароснижающая терапия была изменена.
Значимых различий в длительности госпитализации у пациентов в зависимости от коррекции или отсутствия коррекции сахароснижающей терапии выявлено не было (р=0,114), в том числе и у пациентов, переведенных на инсулинотерапию или с интенсифицикацией инсулинотерапии (р=0,904).
Показатели ВГ у пациентов с измененной в стационаре сахароснижающей терапией представлены в таблице 3.
Таблица 3. Показатели ВГ у пациентов с измененной сахароснижающей терапией (n=97)

Примечание: *для расчета среднего показателя всей выборки учитывалось среднее значение для одного пациента.
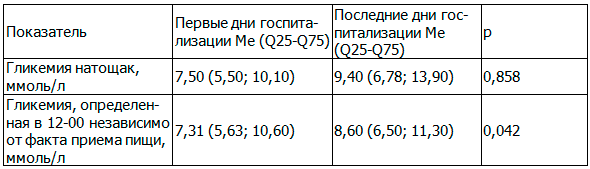
Дополнительно нами проанализированы доступные значения гликемии в начале (первые 3 дня) и конце (последние 3 дня) госпитализации. На фоне коррекции сахароснижающей терапии только у 31 (54,4%) пациента гликемия натощак стала ниже в конце госпитализации в сравнении с начальной, в 25 (43,9%) случаях увеличилась, и в одном (1,7%) случае – осталась прежней. Уровень глюкозы, определенный в 12 часов, оказался более низким в конце госпитализации только у 47 (54,7%) пациентов, стал выше у 39 (45,3%) пациентов. Такая тенденция свидетельствует о неэффективности коррекции сахароснижающей терапии в период госпитализации у значительного количества пациентов (табл. 4).
Таблица 4. Изменение показателей гликемии у пациентов в период госпитализации при коррекции сахароснижающей терапии (n=97)
У пациентов с прежней сахароснижающей терапией наблюдалась гипергликемия за период госпитализации (8,39 (6,54; 10,44) ммоль/л). Высокое разнообразие вариационного ряда сохранялось у 57,6% (n=106) пациентов, в 35,9% (n=66) и 6,5% (n=12) случаев – среднее и низкое разнообразие вариационного ряда. Почти половина пациентов (44,0%) имели высокую ВГ (SD>2). Различия показателей ВГ у пациентов без изменения сахароснижающей терапии представлены в таблице 5.
Таблица 5. Показатели ВГ у пациентов без коррекции сахароснижающей терапии (Me (Q25-Q75))
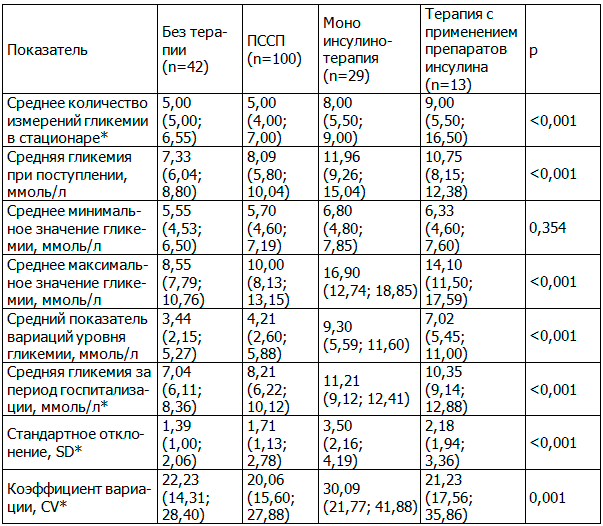
Примечание: *для расчета среднего показателя всей выборки учитывалось среднее значение для одного пациента.
Интересными представляются факторы и состояния, которые, инициировали коррекцию сахароснижающей терапии в период госпитализации.
Наши результаты демонстрируют, что начальная гликемия при поступлении являлась поводом для коррекции сахароснижающей терапии (ОШ 1,107; 95% ДИ: 1,042-1,176, р=0,001).
Количество гипергликемических состояний более 10,0 ммоль/л в период госпитализации являлось поводом для назначения или интенсификации инсулинотерапии (ОШ 1,183; 95% ДИ: 1,105-1,266, р<0,001).
Отек легких и гидроторакс значимо увеличивали ВГ (ОШ 1,76; 95% ДИ: 0,98-3,16, р=0,05 и ОШ 1,86; 95% ДИ: 0,98-3,52, р=0,05, соответственно), однако вместе с другими проявлениями декомпенсации ХСН не являлись факторами, определяющими тактику коррекции сахароснижающей терапии. Несмотря на связь маркеров повреждения миокарда, маркеров воспаления с выраженностью ВГ, они также не являлись поводом для изменения тактики ведения СД.
Несмотря на то, что снижение почечной функции является важным критерием для выбора сахароснижающей терапии и доз сахароснижающих препаратов, снижение скорости клубочковой фильтрации (СКФ) в нашем исследовании не являлось фактором, инициирующим изменение терапии СД (ОШ 1,132; 95% ДИ: 0,688-1,862, р=0,626). Только у 53 (35,3%) пациентов со сниженной СФК (менее 60 мл/мин по CKD EPI) [10] проводилась коррекция сахароснижающей терапии. Однако отмечалась тенденция назначения инсулинотерапии в случае сниженной СКФ (ОШ 1,190; 95% ДИ: 0,972-3,716, р=0,061). Исходя из алгоритмов специализированной помощи больным СД 2017 года, ограничением приема метформина служит снижение СКФ менее 45 мл/мин. Тем не менее в стационаре 11 из 78 пациентов (14,1%) имели СКФ<45 мл/мин и получали метформин в монотерапии или комбинации с другими сахароснижающими препаратами. Следует отметить, что 6 (7,3%) из 82 пациентов получали препараты сульфонилмочевины в монотерапии или комбинации с другими препаратами при снижении СКФ менее 30 мл/мин, что является противопоказанием для назначения данной группы.
Факт коррекции сахароснижающей терапии не являлся фактором, влияющим на госпитальную летальность (ОШ 0,796; 95% ДИ: 0,272-2,331, р=0,678), так же как назначение или интенсификация инсулинотерапии (ОШ 2,312; 95% ДИ: 0,773-6,921, р=0,134). Однако более интенсивная сахароснижающая терапия в стационаре (комбинированная терапия с применением препаратом инсулина) являлась фактором риска летального исхода в течение одного года после госпитализации (ОШ 1,816; 95% ДИ: 1,276-2,584, р=0,001). Из 36 пациентов, переведенных на инсулинотерапию, 15 (41,7%) пациентов умерли в течение четырех лет после выписки (χ2=3,914, р=0,048).
Выводы:
- Неудовлетворительный контроль гликемии до госпитализации и большая распространенность гипергликемии при поступлении чаще наблюдались у пациентов, получавших на амбулаторном этапе моноинсулинотерапию или комбинированную терапию препаратами инсулина;
- Коррекция сахароснижающей терапии в период госпитализации проводилась в недостаточной мере: только в 39,6% случаев при наличии у пациентов персистенции гипергликемии более 10 ммоль/л, при этом рекомендуемое назначение инсулинотерапии или интенсификация инсулинотерапии проведены только в 24,3% случаев;
- Дополнительных факторов, инициировавших коррекцию сахароснижающей терапии или назначение инсулинотерапии, выявлено не было;
- Ни один из госпитализированных пациентов не получал до госпитализации препараты из группы ингибиторов SGLT-2, являющихся препаратами выбора у пациентов с ХСН;
- Высокая вариабельность гликемии в период госпитализации, определенная по показателям SD и CV, наблюдалась почти у половины пациентов без коррекции сахароснижающей терапии и более 60% у пациентов, которым терапия была изменена.
- Сохраняющаяся высокая ВГ и тенденция к гипергликемии свидетельствуют о недостаточной эффективности коррекции сахароснижающей терапии у пациентов с СД 2 типа в период декомпенсации ХСН в стационаре.
