Дети с врожденными диафрагмальными грыжами (ВДГ) живут в мире бесчисленных социальных и соматических проблем, включая дыхательную недостаточность и гемодинамическую неустойчивость. Риск смерти при ВДГ достигает 70-90 % [3]. Кроме того, относительно низкая частота заболевания делает затруднительным создание четко разработанной тактики лечения, поскольку ни один медицинский центр не располагает достаточным количеством пациентов, позволяющим сделать значащие выводы. Не случайно, лечение ВДГ формировалось на базе, в основном, ретроспективных обзоров клиник с небольшим числом пациентов. При этом, множество факторов усложняет интерпретацию данных, полученных в разных клиниках. Во-первых, лечебные учреждения отличаются по своему профилю и алгоритму исследования пациентов, поэтому осуществляемые группировки случаев больных с ВДГ, с различным диапазоном тяжести, несопоставимы. Во-вторых, разные подходы к лечению влияют на сравниваемые показатели. В-третьих, громоздкие системы стратификации риска в одних медицинских центрах невозможно использовать в других клиниках или иной популяции младенцев.
Этиология врожденных диафрагмальных грыж, как и патогенез до конца неясны и продолжают активно изучаться [3]. Предпринимаются попытки выявить факторы риска у беременных женщин, родивших детей с врожденным пороком развития (ВПР), и сформировать группы риска [2], что в перспективе позволит разработать меры профилактики и усовершенствовать терапевтические методы. С другой стороны, рациональное формирование групп риска повысит качество диагностики ВПР, и, следовательно — повлияет на показатели перинатальной и младенческой смертности.
Материал и методы. С целью выявления различных факторов риска к рождению ребенка с ВДГ и определения прогноза, с учетом возможных особенностей течения, осложнений беременности и родов, ретроспективно проанализировано 58 историй родов и развития плодов и новорожденных 20-40 недель гестации с подтвержденным морфологически диагнозом ВДГ (основная группа). Произведена выкопировка основных сведений о патологии соматической и репродуктивной систем родителей погибших детей. Для объективизации оценки сформированы 2 дополнительные группы, включающие данные из 45 историй родов и развития новорожденных, появившихся на свет без каких-либо аномалий развития (группа контроля) и сведения из 17 подобных комплектов документации от плодов, рожденных с различными пороками развития, кроме дефектов грудобрюшной перегородки и пороков органов дыхания (группа сравнения).
На основании анализа историй родов оценивались параметры и сведения, согласующиеся с классическими литературными данными негативного влияния физических, химических, биологических факторов на внутриутробное аномальное формирование органов [1].
По возрасту роженицы разделены на три подгруппы: до 18 лет, 18-34 года, 35 лет и старше. Учитывалось образование (общее среднее, среднее специальное и высшее), трудоустройство, семейное положение, социальное благополучие, наличие профессиональных и бытовых вредностей и вредных привычек, таких как курение, алкоголизм и наркомания. Вероятно, определенную роль играет осложненный акушерско-гинекологический анамнез, поэтому обращали внимание на результаты УЗИ, обследования на инфекции до и во время беременности, на данные дополнительных исследований (α – ФП, ХГТ), консультации генетиков. Анализировались перенесенные заболевания, травмы, операции, сопутствующая соматическая патология матери. Проводились сопоставления с особенностями течения, исходом настоящей беременности, сроком и способом родоразрешения, осложнениями во время родов. Обращали внимание на половую принадлежность плода. Дополнительно оценивали сведения о плаценте, являющейся маркером внутриутробной жизни плода. Из параметров последа анализировали массу органа, длину и место прикрепления пуповины, аномалии плаценты и пуповины, нарушение созревания ворсин, локализация и характер воспаления. Осуществляли органометрию плода с определением роста, массы при рождении и окружность груди. Оценивали массу и размеры легких, макроскопическую картину, в первую очередь цвет ткани органа с поверхности и на разрезе, консистенцию, патологические очаги и структурные изменения в легких. Важным прогностическим фактором считается оценка содержимого грыжевого мешка [5].
Для оценки достоверности частоты встречаемости изучаемых показателей между группами использовали критерий Фишера. При сравнении периода родов использовался непараметрический критерий Манна-Уитни.
Результаты исследования. Все полученные данные, оцененные как факторы риска, для проведения анализа сгруппированы в таблицу № 1.
Анализ показал, что большая вероятность рождения ребенка с ВДГ существует у женщины среднего возраста до 34 лет, со средним специальным образованием. В то время как при беременности пациенток с низким уровнем образования, достоверно чаще формируются врожденным пороками развития (ВПР) различной локализации. При сопоставлении параметров первой (ВДГ) и второй (ВПР) групп, ВДГ встречается чаще у женщин с высшими образованием. Матери плодов с диафрагмальной грыжей достоверно чаще трудоустроены, чем женщины сравниваемых групп, что, вероятнее всего, можно объяснить наличием профессиональных вредностей.
Согласно нашим данным такие социальные факторы, как семейное положение, материальное благополучие, так и осложненный акушерский анамнез не относятся к факторам риска рождения ребенка с ВДГ.
Наличие любой соматической патологии и болезней органов репродуктивной системы у матерей достоверно увеличивают шансы рождения ребенка с любым ВПР, в том числе и с ВДГ. Среди женщин-носительниц TORCH-инфекции, особенно при инфицировании токсоплазмой, значительно выше возможность формирования ВДГ по отношению к группе плодов и новорожденных без ВПР.
К сожалению, результаты УЗИ в I триместре беременности во всех изучаемых группах одинаково недостаточно информативны, как в плане диагностики патологии, так и в плане прогнозирования. Наибольшее значение имеет УЗИ во II триместре беременности и для выявления порока развития плода, и для диагностики фетоплацентарной недостаточности в основной (с ВДГ) и в группе сравнения у детей с ВПР любой другой локализации, по сравнению с контрольной. Вероятность выявления патологии плода и плаценты по результатам УЗИ в III триместре также значительно выше в основной группе и группе сравнения.
Возможность развития осложнений беременности в I триместре больше среди пациенток основной группы и группы сравнения, в то время как угроза прерывания беременности у женщин, родивших детей с ВДГ, встречается значительно реже, чем в оставшихся группах. Осложнения во II триместре беременности достоверно чаще встречаются у женщин, родивших детей с ВДГ или с ВПР, по сравнению с группой контроля. Из совокупности осложнений беременности II триместра у пациенток из группы с ВДГ чаще встречается гестоз и фетоплацентарная недостаточность, по сравнению с контрольной группой. Вероятности развития осложнений беременности в III триместре между группами недостоверны.
Продолжительность беременности у женщин с новорожденными, имеющими ВДГ, составила 30,5 недели, что достоверно выше контрольной – 26,5 недели. Беременность пациенток с ВПР плода в среднем равна 27,8 недели, т.е. занимает промежуточное положение. Необходимо отметить, что самопроизвольные роды значительно реже встречались у пациенток группы сравнения. Осложнения родов и половая принадлежность плода существенно не отличаются между группами.
При оценке сравниваемых характеристик последа выявлены следующие особенности. Достоверно чаще выявлены гипоплазия плаценты и морфологические признаки плацентарной недостаточности в основной и сравниваемых группах. Аномалия прикрепления пуповины (краевое) чаще встречалась в плацентах от детей с ВПР. Патология формы плаценты, напротив, реже выявляется в основной группе. Встречающиеся варианты нарушений созревания ворсин и воспаление в последе не отличаются между исследуемыми группами.
Оценка антропометрических параметров, позволила установить гипотрофию плодов с ВПР. Массово-ростовые показатели плодов с ВДГ достоверно не отличаются от параметров группы контроля. Вместе с тем, органометрические параметры легких плодов основной группы (с ВДГ) значительно меньше одноименных показателей в остальных группах. Кроме того, легкие плодов основной группы достоверно отстают в развитии по сроку гестации. Однако, признаки персистирующей внутриутробной инфекции в легких встречаются реже по сравнению с группой сравнения и контрольной.
Таблица1. Сравнительный анализ выкипированных параметров из историй родов, развития плодов и новорожденных 20 - 40 недель гестации
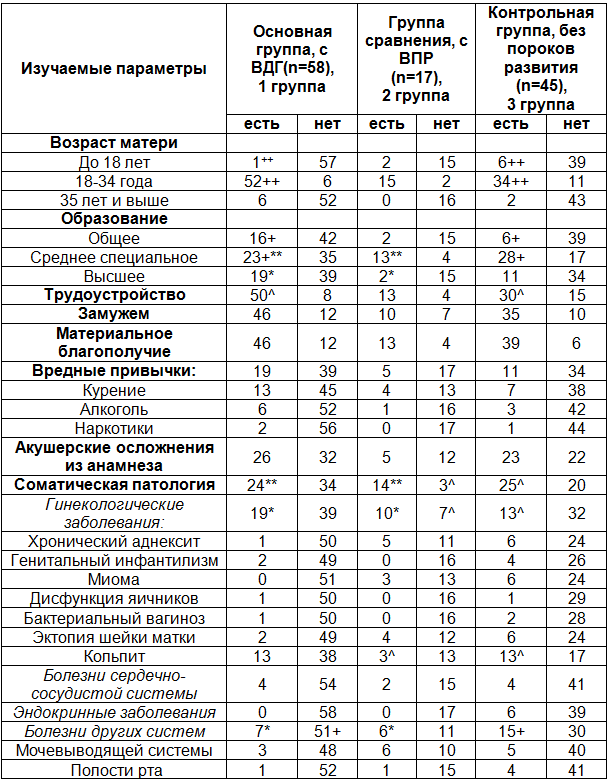
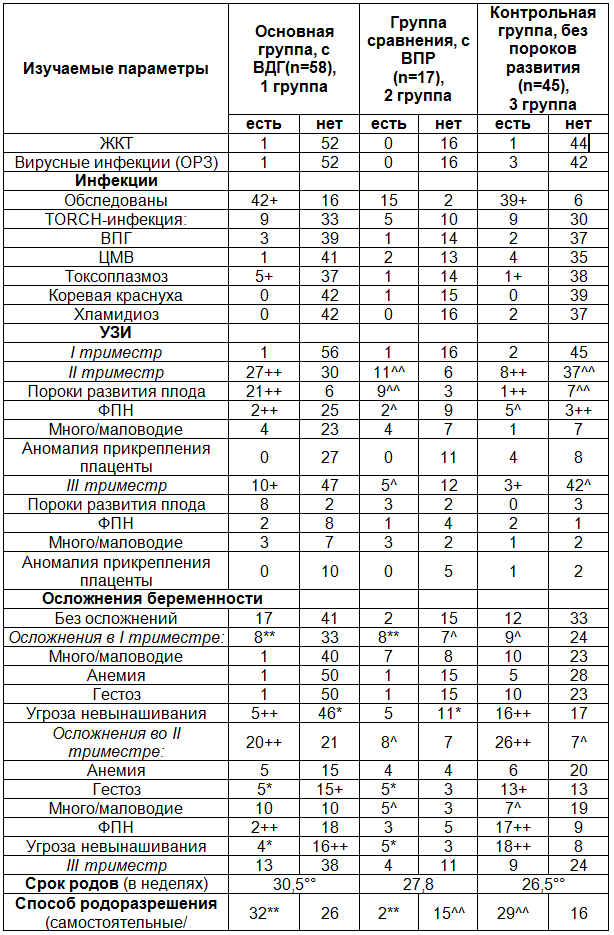
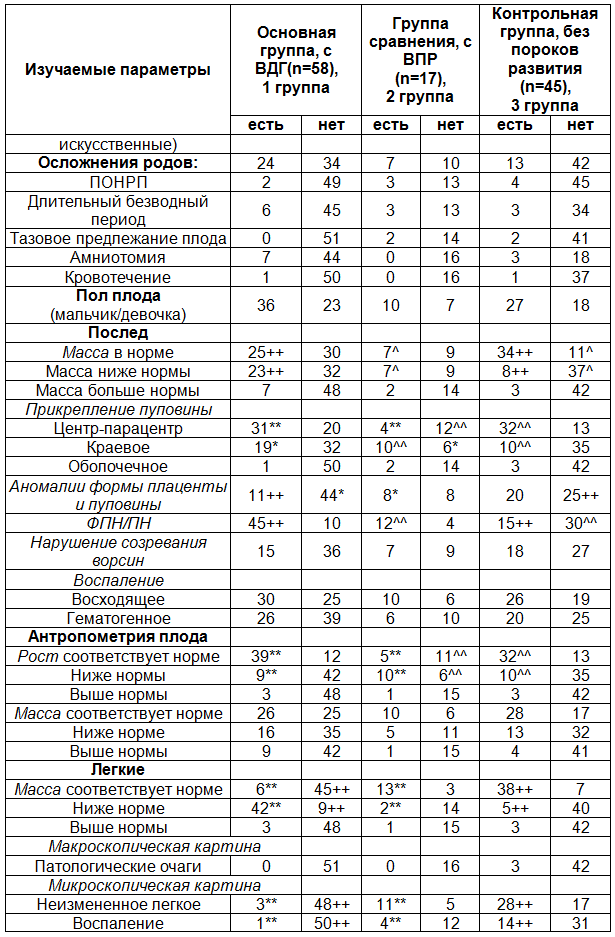

Примечания: достоверность различий между группами 1-2 (критерий Фишера): * - φ<0,05; ** - φ <0,01; *** - φ <0,001; достоверность различий между группами 1-3: +- φ<0,05; ++ - φ <0,01; +++ - φ <0,001; достоверность различий между группами 2-3: ^ - φ <0,05; ^^ - φ <0,01; ^^^ - φ <0,001; статистическая достоверность различий (U-критерий Манна-Уитни): р<0,05 - °; р<0,01 - °°; р<0,001- °°°.
Обсуждение полученных результатов. Проведенными исследованиями установлено существование целой группы факторов риска к рождению ребенка с врожденной диафрагмальной грыжей и другими ВПР. Дополнительно выявлены факторы, позволяющие прогнозировать у ребенка ВДГ и другие пороки развития.
В литературе существует бальная шкала стратификации риска к рождению ребенка с врожденными аномалиям [2]. Экзогенными факторами риска рождения ребенка с каким-либо пороком в период беременности являются [2]: TORCH-инфекция, неудовлетворительное питание, прием лекарственных препаратов, обладающих тератогенным действием, гемодинамические нарушения с патологическим типом КТГ, обусловленного нарушениями плодо-плацентарного и маточно-плацентарного кровотока. Повышение среднего уровня a-ФПР и ХГЧ, а также снижение среднего уровня не конъюгированного эстриола [4] согласно нашим данным не относятся к прогностическим факторам рождения ребенка с ВДГ. Данное исследование показало (таблица 2), что риск рождения ребенка с ВПР, включая порок диафрагмы, существенно увеличивается при наличии у матери: соматической патологии, гинекологических заболеваний и TORCH-инфекции.
К сожалению, диагностика с помощью УЗИ диафрагмальных грыж и ВПР в целом достаточно поздняя, не ранее 20-24 недели беременности. В указанные сроки кроме пороков развития выявляется и фетоплацентарная недостаточность (ФПН). Такие осложнения беременности, как гестоз и ФПН чаще встречаются во II триместре, на фоне сформировавшейся гипоплазии с соответствующими клинико-морфологическими проявлениями плацентарной недостаточности. Из литературных источников известно, что юный возраст беременной является высокой степенью риска для риска рождения ребенка с врожденным пороком развития, как и возраст старше 35 лет [6]. Согласно полученным нами данным, вероятность рождения ребенка с ВДГ больше у женщин из возрастной группы 18-34 года. Отягощенный акушерско-гинекологический анамнез, осложнения беременности в I триместре, как и рождение ребенка с ВПР анамнезе, разными авторами оцениваются неоднозначно [2], что не расходиться с нашими данными. К предрасполагающим факторам ВДГ у детей относятся: среднее специальное и высшее образование матери, профессиональные вредности, токсоплазмоз, особенности течения беременности, проявляющиеся редкостью угрозы невынашивания в I триместре. Новорожденные с ВДГ по антропометрическим параметрам соответствуют гестационному сроку или незначительно отстают. Однако, легкие плода в отличие от группы с ВПР любой другой локализации гипоплазированы (табл. 2) и отстают по развития от гестационной нормы. Исследования не подтвердили данные литературы о большей частоте рождения детей с ВДГ мужского пола [1].
Таблица 2. Основные факторы риска формирования врожденной диафрагмальной грыжи
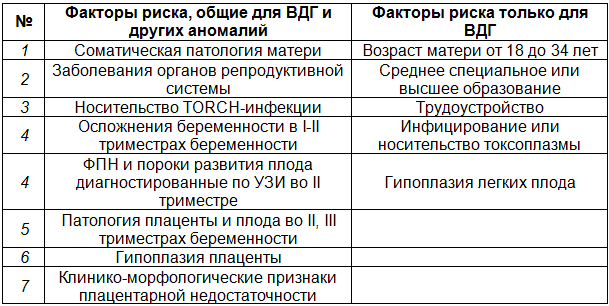
Резюме. На основании результатов проведенного исследования выявлены факторы риска формирования ВДГ. Сведения о факторах риска развития пороков у плодов, в том числе врожденной диафрагмальной грыжи, требуют периодической коррекции, в связи с постоянно меняющимися социальными, антропогенными, биологическими и другими этиологическими составляющими. Кроме этого следует учитывать местные или регионарные особенности.
Остается нерешенным чрезвычайно важный вопрос о ранней, своевременной и, желательно, специфической диагностике врожденных пороков развития, в общем, и ВДГ, в частности, поскольку широко используемая в настоящее время скрининговая УЗ-диагностика информативна лишь во II-III триместрах беременности.
