Введение. Несмотря на достижения современной медицины и в частности акушерства и перинатологии, в последние годы в нашей стране отмечается тревожная тенденция к увеличению числа врожденных заболеваний, детерминированных морфофункциональными нарушениями в фетоплацентарной системе, прежде всего у матерей с отягощенным акушерско-гинекологическим и соматическим анамнезом, а также осложненным течением беременности [1, 4]. Особое значение в аспекте совершенствования подходов к предгравидарной подготовке в настоящее время приобретает проблема хронических цервицитов (ХЦ) поскольку при наличии признаков заболевания высока вероятность невынашивания беременности, преждевременных родов, внутриутробного инфицирования плода, послеродовых гнойно-септических осложнений [2, 3, 5, 6].
Целью работы явилась оптимизация предгравидарной подготовки к беременности женщин с хроническим цервицитом.
Материалы и методы исследования. На базе родильного дома №1 г. Хабаровска в период с 2010 по 2012 г. обследовали 98 женщин репродуктивного возраста с диагнозом «хронический цервицит», средний возраст 29,2±10,8 лет. Больных разделили на группы:
1 основная группа (ОГ) - 48 пациенток с ХЦ, в отношении которых была проведена предложенная нами программа предгравидарного мониторинга;
2 группа сравнения (ГС) - 50 пациенток с диагнозом ХЦ, которые в силу разных причин не получили курс мероприятий предгравидарного мониторинга (ПГМ). Обследование и лечение ХЦ у этих пациенток выполнялось после наступления беременности.
Пациенткам с ХЦ было проведено комплексное лечение, при этом в соответствии с результатами обследования в основной группе этапное лечение включало: антимикотическую, антибактериальную и иммуномодулирующую терапию.
На 1 этапе при наличии кандидозного вагинита назначали антимикотические препараты (флуконазол 150 на 1-4-7 дни). Затем проводили лабораторное обследование: определение водородного показателя (рН) влагалища, микроскопия мазка на флору (оценка наличия ключевых клеток), амино-тест. Оценивали данные клинического осмотра. Если при этом, обнаруживались обильные гомогенные выделения белого цвета, а также положительный амино-тест, наличие ключевых клеток, рН>4,5, то на основании этих данных диагностировали бактериальный вагиноз.
На 2 этапе проводили лечение бактериального вагиноза, которое включало применение свечей с метронидазолом и миконазолом №7 (по 1 свече на ночь во влагалище, 7 дней). После лечения выполняли микроскопию мазков с определением рН.
Целью 3 этапа было лечение бактериальной инфекции (хламидиоза, уреоплазмоза, микоплазмоза), которое включало применение антибактериальных препаратов группы полусинтетических антибиотиков тетрациклинового ряда (юнидокс солютаб в первый день 200 мг однократно, затем по 100 мг 2 раза в день в течение 14 дней), ферменты (вобэнзим). На данном этапе осуществляли профилактику кандидоза (микосист 150 мг дважды).
На время антибактериальной терапии назначались гепатопротекторы (эссенциале форте), а также средства, восстанавливающие кишечную и влагалищную флору.
При обострении герпетической инфекции назначали противогерпетические препараты (валоцикловир по 1,0 каждые 12 ч в течение 7-10 дней), витамины с антиоксидантным эффектом (С, Е, А).
С 1 этапа лечения в комплекс терапии, инфекций передаваемых половым путем (ИППП), был назначен иммуномодулятор «Виферон» по пролонгированной схеме: 500 000 международных единиц (МЕ) 2 раза в день, в течение 10 дней, затем по 500 000 МЕ 2 раза в день через день в течение 3 мес.
Части пациенток этой группы (25 %) необходимо было проводить повторный курс антибактериальной терапии, который заключался в приеме доксициклина 0,1 по 2 раза в день в течение 7 дней.
Пациентки ГС получали стандартное лечение, включавшее антибактериальные препараты (Амоксицикллин /клавулонат/ 500 мг 2 раза в день в течение 10 дней), местное лечение (свечи «Клеон-Д» по 1 свече на ночь, в течение 10 дней).
Всем женщинам выполняли общеклиническое и гинекологическое исследование, простую и расширенную кольпоскопию, определение уровня кислотности влагалищной жидкости, бактериоскопическое и бактериологическое исследования. Ультразвуковые исследования включали в себя оценку шейки матки, тела матки до беременности у пациенток с хроническим цервицитом, а также ультразвуковую фетометрию. Исследование проводили с помощью ультразвукового диагностического прибора «Medison SonoAce - 8000 Live» (Корея). Оценивали состояние плаценты, ее расположение, наличие соответствия степени зрелости плаценты гестационному сроку, количество околоплодных вод. Изучали состояние фетоплацентарного комплекса (ФПК): при ультразвуковом исследовании определяли основные фетометрические показатели, на основании которых вычисляли предполагаемую массу плода по методам F. Headlock, M. Shepard и В.Н. Демидова.
Оценивали также состояние новорожденных по шкале Апгар.
Статистическая обработка полученных данных выполнена на персональном компьютере при помощи пакета программ для статистической обработки данных STATISTICA for Windows 7.0.
Результаты. Сравнительная характеристика ФПК у обследуемых беременных показала, что у женщин ОГ достоверно (p<0,05) выше, чем у беременных группы сравнения были значения показателей массы плода и массы плаценты (табл. 1). У пациенток ОГ больше были также объем и площадь плаценты, а также значение плодово-плацентарного коэффициента.
Таблица 1. Характеристика фетоплацентарного комплекса у пациенток обследуемых групп (M+m)
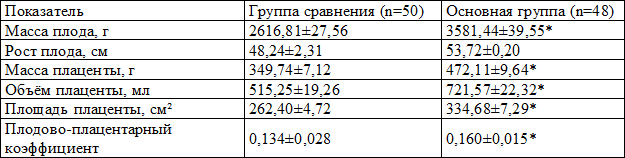
Примечание: здесь и далее * – различия достоверны (при р<0,05) относительно значений группы сравнения
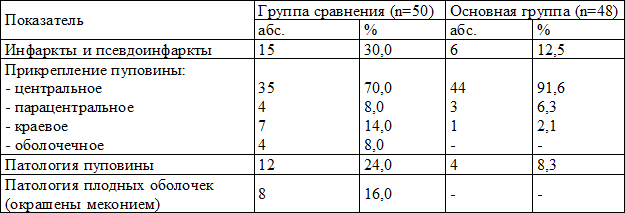
Исследование проявлений макропатологии плаценты у обследованных беременных позволило выявить достоверно (p<0,05) более высокую частоту инфарктов и псевдоинфарктов у беременных ГС – в 15 (30,0 %) случаях, в ОГ – у 6 (12,5 %) женщин (табл.2). При этом у женщин ОГ значительно чаще отмечено центральное прикрепление пуповины, патология пуповины чаще была выявлена в ГС.
Таблица 2. Макропатология плацент в обследуемых группах
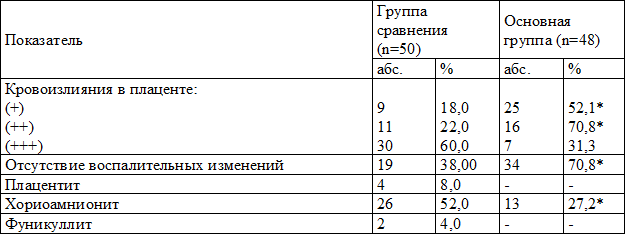
Как видно из табл. 3, у пациенток ГС были более выраженными кровоизлияния, достоверно (p<0,05) чаще обнаруживался хориоамнионит, были случаи плацентита и фунникулита.
Заключение. В целом полученные данные оценки состояния ФПК свидетельствуют о том, что, у беременных с ХЦ снижается вероятность патологических изменений в плаценте при своевременном и полном выполнении мероприятий ПГМ. Наши данные согласуются с результатами, представленными другими исследователями [2, 7, 8]. Послеродовый период у всех женщин после самопроизвольных родов протекал гладко. Среди детей матерей ГС чаще отмечалось состояние средней тяжести, а при рождении 3 (6,0 %) детей – тяжелое состояние. Следует отметить и значительно меньшую частоту проявлений различных транзиторных неврологических нарушений, внутричерепных изменений и гипоксически-ишемической энцефалопатии у новорожденных матерей ОГ.
Таблица 3. Состояние плацентарного комплекса в исследуемых группах
Оценка состояния новорожденных по данным шкалы Апгар на 1 минуте свидетельствовала, что в группе пациенток ГС, новорожденных с оценкой до 4 баллов было 14 (28,0 %) случаев, достоверно (p<0,05) чаще, чем в основной группе – 5 (10,4 %) случаев. Примерно равной была доля новорожденных с оценкой 5-7 баллов. Доля новорожденных с оценкой 8-10 баллов в ОГ составила 27 (56,3 %) случаев, в ГС доля таких новорожденных была достоверно (p<0,05) меньше 22 (44,0 %) случая.
Более выраженные отличия были обнаружены при сравнении результатов оценки новорожденных на 5 минуте после рождения. Так, если новорожденных с оценкой 8-10 баллов среди детей женщин ОГ было 39 (81,3 %) случаев, то в группе матерей ГС таких детей было достоверно (p<0,05) меньше - 30 (60,0 %) случаев. В то же время в последней группе была достоверно большей доля детей с оценкой до 4 баллов - 10 (20,0 %) случаев, тогда как в ОГ было 2 (4,2 %) таких случая.
Результаты работы подтверждают имеющиеся в литературе данные о том, что патологическая трансформация эпителия шейки матки и эндометрия у обследованных женщин с ХЦ является фоном для осложненного течения беременности, что отражается общей реакцией организма, выражающейся в изменении течения беременности, ряда показателей клинико-инструментального обследования беременных, а также состояния новорожденных [2,3,7,9]. Использование предложенного алгоритма предгравидарного мониторинга у женщин с ХЦ, комплексная клинико-лабораторная оценка и лечение до беременности и мониторинг системы «мать-плацента-плод» в течение беременности позволяет снизить частоту осложнений беременности, способствует значительному улучшению показателей течения беременности и перинатальных исходов.
Выводы
1. У пациенток с ХЦ, в отношении которых не были своевременно выполнены предложенные мероприятия ПГМ, отмечается повышенная вероятность развития нарушений состояния ФПК в период беременности.
2. Изменения ФПК у беременных, в отношении которых не были выполнены мероприятия ПГМ, проявляются снижением показателей массы плода и массы плаценты, уменьшением плодово-плацентарного коэффициента, объема и площади плаценты.
3. Изменения ФПК могут приводить к нарушениям состояния новорожденных (при оценке по шкале Апгар).
4. Для улучшения показателей течения беременности и перинатальных исходов необходимо заблаговременное проведение комплекса мероприятий ПГМ у женщин с ХЦ.
