Актуальность проблемы. Несмотря на успехи современной медицины, во всём мире наблюдается неуклонный рост количества пациентов с аллергопатологией. Аллергическими воспалительными заболеваниями дыхательных путей, такими как: аллергический ринит (АР) и бронхиальная астма (БА), страдает около 30% всей человеческой популяции [5]. Согласно Международному консенсусу по лечению аллергического ринита (2000) в сотрудничестве со Всемирной организацией здравоохранения (ВОЗ) (2001), АР поражает около 10–20% населения различных стран [2,3]. Эпидемиологические исследования, выполненные в институте иммунологии Федерального медико-биологического агентства (ФМБА) России определили более реальные данные по распространению аллергопатий в России. В частности, ими было установлено, что АР страдают в различных климатогеографических регионах от 0,1 до 10% населения России. При этом отмечена тенденция роста заболеваемости АР за последние десятилетия в 4 – 6 раз, особенно в экологически неблагоприятных регионах, а так же учащение начала заболевания в молодом возрасте [1]. По данным других авторов заболеваемость АР в России колеблется от 12,7 до 24%, в том числе им болеют 9–25% детей в возрасте 5–8 лет [3]. При этом данные о заболеваемости АР не отражают истинной распространённости этой нозологии, так как не учитывают огромное количество лиц, не обратившихся за медицинской помощью, или тех, у кого АР не диагностирован.
Несмотря на то, что АР не считается тяжелым заболеванием, он приводит к существенному снижению качества жизни больных, нарушению сна, ограничению обучаемости, работоспособности, социальной и профессиональной дезадаптации. Поэтому, совокупность таких моментов как: широкая распространенность, негативное влияние на качество жизни пациента, затратность терапии – определяют АР как медико-социальную и экономическую проблему [7,8].
Многие отечественные и иностранные ученые подчеркивают тесную взаимосвязь БА и АР [9,12]. Другие исследователи отмечают не только их частое сочетание (60–90 %), но и отрицательное влияние АР на течение БА [10,11]. Считается, что АР являлся фактором риска у 50% больных БА [13,14]. Данная взаимосвязь АР и БА была неоднократно подтверждена в крупных научных исследованиях, в том числе в докладе рабочей группы международной программы «Глобальная стратегия лечения и профилактики бронхиальной астмы» (Global Initiative for Asthma (GINA), 2006) [4]. Таким образом, практически все больные бронхиальной астмой имеют проявления аллергической патологии со стороны верхних дыхательных путей, что утяжеляет течение астмы. Тесная анатомическая и функциональная взаимосвязь (общность строения слизистой оболочки, наличие ринобронхиального рефлекса и др.) верхних и нижних дыхательных путей, роль гистамина в развитии заболеваний, результаты иммуногистопатологических исследований позволяют предположить, что симптомы АР и БА можно рассматривать как местные проявления системного воспалительного процесса, который отдельные авторы называют «аллергическим каскадом». Следует отметить, что если влияние АР на течение БА достаточно хорошо изучено, то в литературе значительно меньше сведений о том, как изменяется течение АР, осложненного БА.
Цель данного исследования – изучение особенностей течения АР, осложненного БА.
Материал и методы. Исследование выполнено на кафедре оториноларингологии Сибирского государственного медицинского университета (СибГМУ) и Федерального государственного бюджетного учреждения науки «Томского научно-исследовательского института курортологии и физиотерапии Федерального медико-биологического агентства (ФГБУН ТНИИКиФ ФМБА) России», г. Томска. Под наблюдением находилось 97 больных, из которых были сформированы две группы. Первая - группа сравнения - 25 больных, страдающих АР. Вторая – основная – 72 больных АР, у которых подтверждена БА. Набор групп проводился методом свободной выборки. Группы были сопоставимы по форме и степени тяжести АР, но в основной группе отмечалась тенденция к более тяжёлому течению АР. В частности у 8,3% больных с сочетанной патологией было диагностировано тяжелое течение АР, в то время как в группе больных, не имевших сопутствующей БА, таких пациентов не выявлено. Средний возраст больных первой группы составил 39,2±12,1 лет, во второй - 44,9±13,1 лет (p=0,011), т.е. больные АР без сопутствующей БА были моложе больных, имеющих сопутствующую патологию, что позволяет предположить возможность присоединения БА к АР. Средняя давность АР в группе сравнения составила 8,4±5,2, а в основной - 12,6±7,0 лет (p=0,048), что также свидетельствовало о том, что у большинства обследованных нами больных АР предшествовал возникновению БА.
При сравнении двух указанных групп учитывались клинические проявления АР: заложенность носа, ринорея, приступы чихания и зуд в носу.
При диагностической эндоскопии полости носа оценивали наличие и выраженность цианотичности и/или гиперемии слизистой носа, её отёчности, характер отделяемого в полости носа. Диагностическая эндоскопия проводилась с использованием жёстких эндоскопов («KARL STORZ», Германия). Все перечисленные выше эндоскопические признаки оценивались по выраженности в баллах (от 0 до 3), а также по частоте выявления в процентах.
О наличии и выраженности местного воспаления в дыхательных путях судили по данным риноцитограммы: оценивали содержание в мазках со слизистой носа мерцательного эпителия, нейтрофилов, эозинофилов, лимфоцитов, бокаловидных и тучных клеток. Кроме того, проводилось исследование назальных смывов, в которых определяли содержание белка, сиаловых кислот (СК), секреторного иммуноглобулина А(SIgA), фактора некроза опухолей – α (ФНО–α), интерлейкинов 1,4,6(IL1, IL4, IL6). В выдыхаемом воздухе определялось содержание оксида азота (NOвв) с помощью реактива Грисса.
Проходимость верхних дыхательных путей исследовалась методом передней активной риноманометрии (ПАРМ) на аппарате «Rhinomanometr 300» фирмы «АТМОС» (Германия) с определением величины суммарного воздушного потока (СВП) и общего воздушного сопротивления (ОВС).
Весь фактический материал был математически обработан с помощью статистической программы SPSS.13. При этом количественные данные представлялись в виде медианы (Me), верхнего и нижнего квартилей [LQ;UA], средних значений (M) и стандартного отклонения(D).Значения качественных признаков были выражены в виде частот (%) с расчетом доверительного интервала (ДИ). Для сравнения показателей в двух независимых выборках использовались непараметрические методы статистического анализа с расчётом критерия Манна-Уитни. Критический уровень статистической значимости при проверке нулевой гипотезы принимался равным 0,05 (p).
Результаты сравнения и их обсуждение. Выявлено, что особенностью больных основной группы является несколько более редкое предъявление ими жалоб на симптомы со стороны верхних дыхательных путей. Так, например, на заложенность носа во второй группе жаловалось 88% обследованных (ДИ79,6-94,4%), тогда как в первой – 96%(ДИ 80,5-99,3%). Ринорея беспокоила 76% больных основной группы (ДИ 65,4-84,7%) и 88%(ДИ 70,0-95,8%) группы сравнения. На приступы чихания предъявляли жалобы 33%(ДИ 23,5-44,8; р<0,05) больных второй группы и 96%(ДИ 80,5-99,3%) - первой. Зуд в носу беспокоил 34,7%(ДИ 24,7-46,2%; р <0,05) обследуемых из второй группы и 84%(ДИ 65,3-93,6%) – из первой. Полученные результаты можно объяснить, вероятно, тем, что при присоединении БА, появляются симптомы со стороны нижних дыхательных путей, такие, как кашель, приступы удушья, на фоне которых жалобы со стороны верхних дыхательных путей становятся для пациентов менее значимыми.
Результаты эндоскопического осмотра полости носа показали, что частота встречаемости цианотичности и/или гиперемии слизистой достигает 100% в обеих группах. Однако степень выраженности данных признаков была выше во второй группе, что ещё раз подтверждает факт взаимо-отягощающего влияния БА и АР друг на друга (табл. 1).
Таблица 1. Сравнительная характеристика выраженности жалоб и данных эндоскопии полости носа у больных АР с сопутствующей БА и без БА
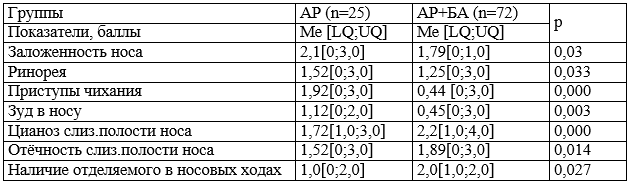
Примечание: Ме – медиана, [LQ;UQ] – верхний и нижний квартили, P – достоверность различий
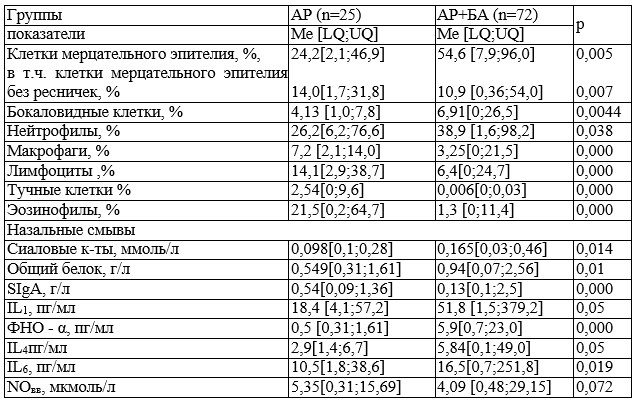
Анализ мазков–отпечатков со слизистой полости носа показал значительное снижение содержания в них клеток мерцательного эпителия, причем у больных обеих групп, в том числе клеток, имеющих нормальные ворсинки. Этот процесс был более выраженным у больных основной группы. В мазках больных основной группы также чаще (у 17,5% против 0% в группе сравнения) наблюдалось увеличение содержания бокаловидных клеток, нейтрофилов (у 46,7% против 20%). У пациентов этой группы в мазках со слизистой носа чаще имелось сниженное содержание макрофагов (у 37,7% обследованных против 0% в группе сравнения) а так же лимфоцитов (у 37,7% против 0% в группе сравнения). Эти данные могли свидетельствовать, на наш взгляд, о большей выраженности воспалительного (инфекционного) процесса у больных данной группы. В противоположность этому у больных АР без БА отмечалось более частое и более выраженное повышение содержания в мазках эозинофилов (у 100% обследуемых против 55,6% в основной группе, р<0,05) и тучных клеток (у 88% обследованных против 21,7% в основной группе, р<0,02), что является доказательством большей выраженности у них аллергического эозинофильного воспаления.
О степени выраженности воспаления в дыхательных путях можно было также судить по повышенному содержанию в назальных смывах СК и белка. Так повышение СК было выявлено у 28,8% (ДИ 18,3-42,3%) и белка у 58% (при ДИ 32,7 – 57,2%) больных основной группы. В группе сравнения повышение значений этих показателей выявлялось у 21,4% (при ДИ 7,6 – 47,6%) и 17,7% (при ДИ 1,37 – 33,3%) обследованных соответственно.
В обеих группах отмечено частое снижение содержания в назальных смывах SJgA, причём чаще оно наблюдалось у больных основной группы–у 95,6% (при ДИ 85,2 – 98,8%), против 16% (при ДИ 6,4 – 34,6%), что позволяет говорить о проявлении местного иммунодефицита у больных с сочетанной патологией.
При анализе данных цитокинового профиля назальных смывов, была выявлена дисрегуляция секреции провоспалительных цитокинов. Так, в обеих группах отмечено повышение секреции IL1, однако в основной группе повышение значений этого показателя наблюдалось почти в два раза чаще: у 28,3% (при ДИ 17,3 – 42,5%) , против – 14,3% (при ДИ 4,01 – 39,9%) в группе сравнения. У 36,2% (при ДИ 24,0-50,5%) больных основной группы было повышено содержание в назальном смыве ФНО-α, чего не наблюдалось в группе сравнения. У 42,5% обследованных (ДИ 29,5-56,7%) назальные смывы содержали повышенное количество IL6, тогда как у больных группы сравнения повышенное содержание этого интерлейкина наблюдалось несколько реже: у 35,7% (ДИ 16,3-61,2%). Повышенное содержание в назальном секрете IL4, играющего ключевую роль в развитии локальной аллергопатологии, чаще имело место в группе сравнения, т.е. у больных, не имеющих сопутствующей БА. Среди них уровень IL4 был повышен у 50% (ДИ 26,8-73,1%) обследованных, в основной группе при наличии сочетанной патологии – у 21,2% (ДИ 11,9-34,9%). Кроме того, обращал на себя внимание интересный факт: при сочетанной патологии несколько чаще - у 38,3% (ДИ25,8-52,6%) против 7,14% (ДИ 1,27-31,4%) в группе сравнения - содержание в назальном смыве IL4 было сниженным, что могло быть отражением более частого снижения у них активности Т - хелперов 2 типа, т.е. более частого снижения у этих больных противовоспалительного потенциала.
Содержание NO в выдыхаемом воздухе было практически одинаково часто повышенным в обеих исследуемых группах и имело место в основной группе у 80% (ДИ 64,1-89,9%), в группе сравнения – 76,6% (ДИ 52,4-92,3%) обследованных. Значения всех указанных выше показателей, а так же результаты межгруппового сравнения, отражены в табл. 2.
Таблица 2. Значение показателей, характеризующих выраженность воспаления в дыхательных путях больных АР с сопутствующей БА и без БА
Изучение проходимости носа методом ПАРМ выявило снижение СВП у 71,4% больных основной группы (ДИ 52,9-84,7%) и у 47,6% (ДИ28,3-67,6%) группы сравнения. При этом средние значения этого показателя по исследуемым группам так же были ниже в группе с сочетанной патологией: 430,0[40,0;940,0] и 560,2[330,0;882,0] см3/сек, р=0,016.Однако ОВС чаще (в 100% случаев при ДИ 84,5-100%) и более значительно (0,294[0,17; 0,45] против 0, 200[0,07;0,60] Ра/см2/с; р=0,000 ) было повышено в группе сравнения, причина чего нам пока не ясна.
Таким образом, полученные результаты подтверждают наличие тесной взаимосвязи между АР и БА. При этом выявлено негативное влияние БА на течение АР: на фоне уменьшения жалоб больных на клинические проявления АР при сочетанной патологии наблюдается усиление выраженности местного воспаления в дыхательных путях, более выраженное снижение их иммунологической защиты, что приводит к более значимому нарушению проходимости полости носа. Особенностью воспалительного процесса при сочетанной патологии является, по всей видимости, наличие элементов как аллергического, так и нейтрофильного воспаления, в то время как при отсутствии у больного БА аллергический ринит чаще протекает по типу чисто аллергического эозинофильного воспаления. Выявленные различия в течении АР необходимо учитывать при выборе методов лечения таких пациентов.
