Введение. Синдром обструктивного апноэ-гипопноэ сна (СОАГС) признан серьезной медико-социальной проблемой во всем мире. Основное место в лечении СОАГС отводится неинвазивной вентиляции легких в режиме постоянного положительного давления на вдохе и выдохе, так называемая nСPAP-терапия (от англ. nasal continuous positive airway pressure). Такой режим вентиляции предотвращает возможность развития коллапса стенок глотки и обструкции верхних дыхательных путей [1]. При этом важно добиться согласия и понимания пациента, так как лечение должно проводиться длительно и регулярно, в течение 4 ч сна и более. Прерывистый (субтерапевтический) режим обычно сопровождается редицивом СОАГС [2]. Накапливается все больше клинических данных, подтверждающих тот факт, что только долгосрочная nСРАР-терапия приводит к снижению смертности от сердечно-сосудистых заболеваний и к снижению риска внезапной смерти [3-5].
Вместе с тем, на фоне проведения nСPAP-терапии у 13-20% пациентов с СОАГС могут развиться центральные эпизоды апноэ [6, 7]. В таких случаях принято говорить о синдроме комплексного апноэ сна [8, 9]. К его развитию предрасполагают гипертоническая болезнь (ГБ), ишемическая болезнь сердца, хроническая сердечная недостаточность (ХСН). Перечисленные сердечно-сосудистые заболевания патогенетически связаны с СОАГС и часто встречаются в популяции. Синдром комплексного апноэ сна остается малоизученной проблемой.
Цель: оценить динамику обструктивных и центральных эпизодов апноэ во сне при проведении краткосрочной неинвазивной респираторной поддержки (nCPAP-терапии) у пациентов с гипертонической болезнью и СОАГС.
Материал и методы исследования. Исследование выполнялось на базе ФКУЗ «Медико-санитарная часть МВД России по Воронежской области» (начальник, полковник внутренней службы, д.м.н. Смольянинов С.В.) в период с 2012 по 2014 г.
Критерии включения в исследование: 1) пациенты с ГБ II и III стадии и стабильным течением ХСН, функциональный класс (ФК) I и II; 2) СОАГС с индексом апноэ-гипопноэ (ИАГ) 15/ч и более. Все пациенты дали информированное согласие на проведение исследования.
Критерии исключения из исследования: пациенты с ИАГ <15/ч; наличие в анамнезе буллезной болезни легких, пневмоторакса; предшествующие хирургические вмешательства на мозге, среднем или внутреннем ухе, нарушение целостности барабанной перепонки.
Всех пациентов тестировали по Эпвортской шкале дневной сонливости (Epworth Sleepiness Scale, ESC). Суммарный балл, набранный по ней может достигать значений от 0 до 24 баллов. Разброс значений 0-10 отражает отсутствие дневной сонливости, 11-15 – избыточную дневную сонливость, 16-24 – выраженную дневную сонливость [9].
Трансторакальная импульсная допплер-эхокардиография проводилась по стандартной методике на аппарате Hitachi EUB-7000. Фракцию выброса ЛЖ рассчитывали по формуле Тейхольца.
Диагностику СОАГС проводили при 24-х часовом полифункциональном мониторировании на портативном программно-аппаратном комплексе «Кардиотехника» (ИНКАРТ, Санкт-Петербург). Пациенту устанавливали портативный монитор, в котором использовалась система регистрации ЭКГ (3/12 отведений), интегральной реопневмограммы (РПГ) с нижних отделов обоих легких (с ЭКГ электродов), актограммы, ороназального потока воздуха, храпа и пульсоксиметрии. Датчик для регистрации ороназального потока воздуха и портативный пульсоксиметр все пациенты накладывали самостоятельно (перед сном), после предварительного инструктажа. Обработка полученных результатов осуществлялась на программном обеспечении «KT Result 3», версия 3.4.206.
Обработка записи выполнялась одним специалистом, при этом автоматический анализ дополнялся визуальным. Полифункциональная мониторограмма разделялась на периоды сна (или покоя) и бодрствования. Начало и окончание сна определяли объективно по изменению характера сигналов, записанных синхронно с датчиков актограммы, РПГ и ЭКГ [10]. При автоматическом поиске эпизодов апноэ и гипопноэ, выполнялись нижеизложенные требования.
Поиск проводился только в период сна. Из анализа исключались участки во время измерений артериального давления, смены положения тела пациента. Использовался комбинированный режим поиска, при котором решение о наличие эпизодов апноэ и гипопноэ принималось по спирограмме, а при ее отсутствии – по РПГ.
Минимальная длительность анализируемых эпизодов составляла 10 сек. Дифференцировка эпизодов на апноэ и гипопноэ выполнялась по соотношению амплитуд сигнала. Апноэ – снижение амплитуды сигнала на 90% и более относительно предшествующей изолинии. Гипопноэ – снижение амплитуды сигнала в пределах 50-80% относительно средней амплитуды, зарегистрированной в течение предшествующих двух минут.
Дифференцировка эпизодов апноэ на типы (центральное или обструктивное) проводилась только тогда, когда его длительность достигала 25 сек и более.
Центральное апноэ определялось при полном снижении амплитуды сигнала спиро- и РПГ. Граница определения центрального апноэ составляла менее 20% времени, при котором сохранялись движения грудной клетки внутри эпизода апноэ, выделенного по спирограмме.
Обструктивное апноэ определялось при отсутствии сигнала на спирограмме и сохраняющемся сигнале на РПГ. Граница определения обструктивного апноэ составляла более 55% времени, при котором наблюдались движения грудной клетки внутри эпизода апноэ, выделенного по спирограмме.
Для лечения СОАГС использовали аппарат «Somnobalance» (Weinmann, Германия) в условиях стационара. Во всех случаях применяли автоматический режим, функцию снижения давления на выдохе, увлажнение и подогрев подаваемого воздуха. Продолжительность краткосрочного лечения составила от 1 до 8 дней (в среднем 4 дня), при этом учитывались субъективные ощущения пациента, а также его добровольное желание продолжить или прекратить этот метод лечения.
На фоне nCPAP-терапии проводили оценку эффективности краткосрочного лечения по следующим показателям: ИАГ, индексы обструктивных (ИОА) и центральных апноэ (ИЦА). Обработка результатов осуществлялась на программном обеспечении «Weinmann Support», версия 1.11 SP 1.
В зависимости от полученных значений вышеперечисленных показателей лечение считали оптимально или субоптимально эффективным и неэффективным. Решение об оптимальной эффективности принималось тогда, когда перечисленные выше показатели достигали значений менее 5/ч; при субоптимальной эффективности ИАГ превышал значения 5/ч, но ИОА и ИЦА составляли менее 5/ч. Лечение считали неэффективным в тех случаях, когда не только ИАГ достигал значения 5/ч, но и один из двух других индексов также. С учетом полученных данных исследованная выборка была разделена на три группы.
Во всех случаях nCPAP-терапия проводилась на фоне медикаментозной терапии, среди применяемых препаратов: ингибиторы ангиотензин-превращающего фермента, бета-адреноблокаторы, диуретики, антагонисты медленных кальциевых каналов, гиполипидемические и дезагреганты.
Для статистической обработки полученных данных воспользовались программой «Биостат». Описание полученных данных выполняли методами непараметрической и параметрической статистики. В первом случае, при отсутствии нормального распределения изучаемого признака, определяли медиану (Ме), 25 и 75 процентили (Р25, Р75). Данные представили в виде Me (Р25–Р75). Во втором случае, при нормальном распределении изучаемого признака, определяли среднюю арифметическую (М); стандартное отклонение (σ). Данные представили в виде M±σ. Для отдельных показателей приводятся минимальное и максимальное значение (Хmin,–Xmax). При межгрупповом сравнительном анализе использовали критерии Крускала-Уоллиса и Данна. Различия считали достоверными при уровне p<0,05.
Результаты. Согласно указанным выше критериям, в исследование вошли 52 пациента (48 мужчин и 4 женщины) в возрасте от 28 до 72 лет (47,3±9,5 лет). ГБ II стадии диагностирована у 38 (73%) из них, III стадии – у 14 (27%); ХСН I ФК – у 28 (54%), II ФК – у 24 (46%). Колебания ИАГ в пределах от 15 до 29/ч наблюдались у 17 (33%), от 30/ч и более – у 35 (67%), что соответствует средней и тяжелой степени СОАГС. После проведения краткосрочной nCPAP-терапии и оценки ее эффективности представленная выборка разделена на 3 группы.
1-ю группу составили 25 (48%) пациентов (22 мужчины, 3 женщины), средний возраст 46,8±10,7 лет, индекс Кетле 34,6 кг/м2 (31,2-39,3 кг/м2), у которых лечение оказалось оптимально эффективным. Разброс минимального и максимального значений на фоне лечения составил для ИАГ 0,6-4,9/ч, ИОА 0-2,7/ч, ИЦА 0,3-4,4/ч.
2-ю группу составили 12 (23%) пациентов (все мужчины), средний возраст 48,5±9,4 лет, индекс Кетле 41,3 кг/м2 (34,1-42,3 кг/м2), у которых лечение оказалось субоптимально эффективным. Разброс минимального и максимального значений на фоне лечения составил для ИАГ 5,2-7,5/ч, ИОА 0,4-4,1/ч, ИЦА 4,4-4,9/ч.
3-ю группу составили 15 (29 %) пациентов (14 мужчин, 1 женщина), средний возраст 47,0±7,5 лет, индекс Кетле 36,0 кг/м2 (31,2-38,8 кг/м2), у которых лечение оказалось неэффективным. Разброс минимального и максимального значений на фоне лечения составил для ИАГ 6,3-28,7/ч, ИЦА 5,4-28,6/ч, ИОА 0-5,2/ч. Отметим, что на фоне nCPAP-терапии у 14 (93%) пациентов этой группы установлено превышение значений ИАГ 5/ч за счет ИЦА и только у одного за счет обоих составляющих показателей.
Характеристика обследованных в анализируемых группах по нозологиям представлена в табл. 1.
Таблица 1. Общая характеристика обследованных
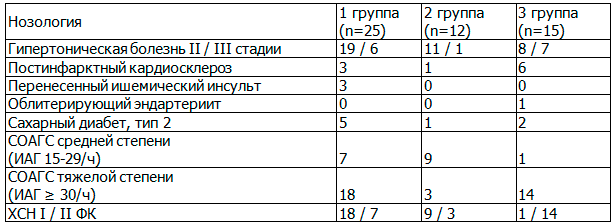
В 1-й и 2-й группе значительно больше оказалось пациентов с ГБ II стадии (76 и 92%). В 3-й группе доля больных с ГБ II и III стадией примерно одинаковая (53 и 47%). САГС средней степени чаще выявлялся во 2-й группе (75%), в то время как САГС тяжелой степени – в 1-й и 3-й (72 и 93%). ХСН ФК I доминировал в 1-й и 2-й группе (72 и 75%), ФК II – в 3-й (93%).
По данным импульсной допплер-эхокардиографии наиболее низкие значения ФВ ЛЖ диагностировались в 3-й группе, а более высокие – в 1-й и 2-й. Средние значения по этому показателю составили, соответственно, 53 % (50-60%), 63% (60-65%), 62% (59-65%). Различия статистически достоверны между 3-й группой и остальными.
Результаты тестирования по ESC показали отсутствие дневной сонливости в 3-й группе (6,0; 2-10 баллов), наличие выраженной дневной сонливости в 1-й (11,0; 8,0-12,0 баллов) и избыточную дневную сонливость во 2-й (16; 10,5-18 баллов). Различия статистически достоверны между 3-й группой и остальными.
До начала лечения у всех обследованных регистрировались эпизоды апноэ обструктивного типа, в то время как эпизоды апноэ центрального типа имели место только у 21 пациента, что составило 40% от всей выборки. Из них 7 (28%) пациентов 1-й группы; один (8%) – 2-й и 13 (87%) – 3-й. Усредненные по группам значения для индексов дыхательных нарушений во время сна до лечения и на фоне лечения систематизированы в табл. 2.
Таблица 2. Средние значения индексов дыхательных нарушений во время сна до и на фоне лечения
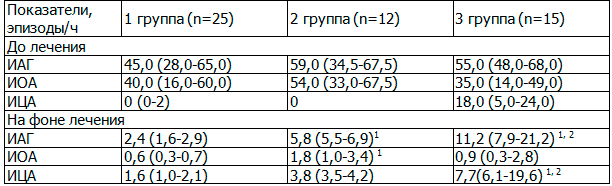
Примечание: здесь и далее данные представлены в виде Ме (Р25-Р75); 1, 2 – достоверность межгрупповых различий.
В 3-й группе оказалось довольно высоким среднее значение ИЦА до лечения – 18,0/ч (5,0-24,0/ч), что составило 1/3 от значения ИАГ и 1/2 от значения ИОА, полученных для этой группы (табл. 2).
Наибольшие значения ИАГ до лечения наблюдались во 2-й группе (59,0/ч; 34,5-67,5/ч), наименьшие в 1-й (45,0/ч; 28,0-65,0/ч). Статистически значимые межгрупповые различия отсутствовали (табл. 2).
Насыщение артериальной крови кислородом во время сна у обследованных в целом было сниженным и составляло в среднем: 90,6% (88,4-92,2%) в 1-й группе; 87,3% (83,3-90,0%) – во 2-й; 89,9% (86,4-91,6%) – в 3-й, различия недостоверны.
Лечение пациентов продолжалось в среднем на протяжении четырех ночей в 1-й группе, пяти ночей – во 2-й и трех ночей – в 3-й. При этом среднее время использования аппарата более 4-х ч за одну ночь отмечалось у большинства пациентов: 76% (n=19) 1-й группы, 58% (n=7) – 2-й, 80% (n=12) – 3-й. Усредненные значения терапевтического давления составили, соответственно, 7,4±1,8 гПа; 7,7±1,6 гПа и 6,7±1,7 гПа, различия недостоверны.
На фоне nCPAP-терапии наблюдалось существенное уменьшение значений ИАГ, ИОА в каждой группе (табл. 2). Динамика индексов дыхательных нарушений во время сна на фоне nCPAP-терапии (ΔИАГ; ΔИОА; ΔИЦА) приводится в табл. 3.
Таблица 3. Динамика индексов дыхательных нарушений во время сна на фоне nCPAP-терапии
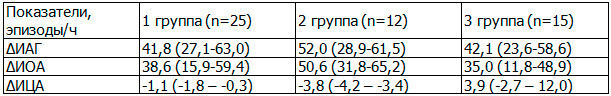
Наибольшее снижение ИАГ (ΔИАГ) отмечалось во 2-й группе, наименьшее – в 1-й (табл. 3). Так, динамика этого показателя на фоне nCPAP-терапии составила 52,0/ч (28,9-61,5/ч) для первого случая и 41,8/ч (27,1-63,0/ч) для второго, различия недостоверны. Полная нормализация ИАГ (<5/ч) наблюдалась только в 1-й группе (табл. 2). Статистически значимые межгрупповые различия отсутствовали.
На фоне лечения в 1-й и 2-й группе зарегистрировано выраженное снижение ИОА: в среднем на 38,6/ч и 50,6/ч и незначительный прирост ИЦА: в среднем на 1,1/ч и 3,8/ч (табл. 2). Этот прирост можно объяснить возникновением эпизодов центральных апноэ у подавляющего большинства пациентов: 72% (n=18) и 92% (n=11) соответственно. Вместе с тем, ИЦА уменьшился в тех случаях, когда центральные апноэ регистрировались до лечения. Индивидуальные колебания по динамике этого показателя в 1-й и 2-й группе составили от 0,4 до 10,2/ч.
В 3-й группе эпизоды центральных апноэ до лечения регистрировались у 13 (87%) пациентов, на фоне nCPAP-терапии – у всех 15. Индивидуальные колебания индекса ЦА до лечения составляли 5-42/ч. На фоне лечения у 10 (67%) пациентов этой группы индекс ЦА уменьшился, но достигал 5/ч и более; у трех (20%) – превысил значения до лечения (на 1,5-5,7/ч). Информация об усредненных значениях для ΔИЦА в анализируемых группах содержится в табл. 3.
Обсуждение результатов. В настоящем исследовании, включавшем 52 пациента (из них 48 мужчин), среди которых подавляющее большинство страдали ГБ II стадии (73%), ожирением 1-3 степени (90%) и СОАГС тяжелой степени (67%) отмечена высокая эффективность краткосрочной nCPAP-терапии по предотвращению развития эпизодов апноэ обструктивного типа. На долгосрочную терапию перешли только 17 (33%) пациентов, из тех двух групп, в которых краткосрочная эффективность расценивалась как оптимальная и субоптимальная. Довольно низкая приверженность больных к nCPAP-терапии отмечается также разными авторами. По статистике, эта цифра может составлять 65-80% [11]. К основным причинам относятся возникающие проблемы с использованием маски и отсутствие образовательных программ до начала терапии. Эти вопросы обсуждались нами ранее [12].
У 15 (29%) пациентов на фоне краткосрочной nCPAP-терапии регистрировались эпизоды апноэ центрального типа >5/ч, что может свидетельствовать о развитии у пациентов этой группы синдрома комплексного апноэ сна. Отметим, что до и на фоне лечения у 4-х из них диагностировались эпизоды периодического дыхания Чейна-Стокса (паттерн крещендо-декрещендо) во время сна. Эти клинические случаи мы подробно описали в наших более ранних работах [13, 14].
В заключение необходимо отметить, что в группе пациентов с синдромом комплексного апноэ сна чаще диагностировались ГБ III стадии и ХСН ФК II. Также для них характерным оказалась более низкая ФВ ЛЖ. Несмотря на то, что в подавляющем большинстве случаев до начала лечения они имели СОАГС тяжелой степени, выраженная дневная сонливость отсутствовала. При этом среднее значение суммарного балла по ESC соответствовало нормальным значениям и было самым низким в изучаемой выборке.
Приведенные выше клинические характеристики согласуются с той информацией, которая приводится в недавно опубликованном литературном обзоре, посвященном комплексному апноэ сна [9]. По мнению зарубежных коллег, для лечения этого состояния более эффективными могут оказаться приборы, создающие двухуровневое положительное давление воздуха (разное для вдоха и выдоха) или с автоматической регулировкой лечебного давления (адаптивная сервовентиляция). К сожалению, в практической деятельности эти методы неинвазивной респираторной поддержки используются довольно редко.
Выводы
- У всех пациентов (n=52), получавших nCPAP-терапию на протяжении 3-5 ночей установлено эффективное снижение индекса обструктивных апноэ до значений менее 5/ч. Вместе с тем снижение индекса апноэ-гипопноэ до этого уровня произошло только у 48% из них.
- Эпизоды апноэ центрального типа регистрировались до начала nCPAP-терапии у 21 (40%) пациента, на фоне лечения – у остальных 31 (60,0%). При этом у 15 (29%) из них индекс апноэ-гипопноэ и индекс центральных апноэ превысили пограничное значение 5/ч.
- При проведении краткосрочной nCPAP-терапии появляется возможность диагностировать синдром комплексного апноэ сна. Для этой категории пациентов характерно наличие сердечно-сосудистых заболеваний и систолической дисфункции левого желудочка, а также отсутствие выраженной дневной сонливости.
