Введение. Пролапс тазовых органов у женщин репродуктивного возраста представляет собой не только медицинскую, но и серьезную социально экономическую и психологическую проблему, существенно влияющую на качество жизни. Распространенность этого заболевания у женщин моложе 30 лет достигает 10,1%, в возрасте 30-45 – 40,2%, а у женщин старше 50 лет – 50%, причем в 18% случаев отмечаются тяжелые формы заболевания [6, 7]. Опущение и выпадение внутренних гениталий приводят к значительным топографическим изменениям смежных органов, особенно мочевого пузыря и прямой кишки, что неизменно отражается в нарушении функции данных органов [1]. У 85,5% больных пролапсом тазовых органов развиваются функциональные расстройства смежных органов: недержание мочи – у 70,1%, нарушение дефекации – у 36,5%, диспареуния – у 53,3% больных [3, 7]. По данным Хименес С.И и соавт. (2008), у 1/3 женщин с пролапсом тазовых органов выявлено ректоцеле, у 2/3 – цисто- и ректоцеле [10]. Наиболее распространенным видом выпадения является цистоуретроцеле, опущение матки и ректоцеле. Актуальность проблемы сочетанных заболеваний промежности заключается в том, что больные оперируются поочередно различными специалистами и подвергаются, тем самым повторным хирургическим вмешательствам.
Это полиэтиологическое заболевание, в его развитии важную роль играют физические и генетические факторы, которые влияют на состояние тазового дна и связочного аппарата матки [2, 9]. Основными факторами являются: возраст, наследственность, роды, родовые травмы, тяжелая физическая работа, повышение внутрибрюшного давления при различных болезнях, астенизация, старческая атрофия половых органов, изменения в продукции половых стероидов, состояние гладкой мускулатуры, неспособность поперечнополосатой мускулатуры обеспечить полноценность тазового дна и т.п.
Решение проблемы лечения сочетанных заболеваний промежности до настоящего времени не найдено, о чем свидетельствует не только наличие многочисленных вариантов хирургического лечения, но и количество рецидивов [3-5, 7, 11]. Вышеуказанное объясняет непрекращающийся поиск оптимального метода оперативного лечения и подтверждает клиническую необходимость в усовершенствовании и патогенетическом обосновании дифференцированного подхода к выбору методов коррекции пролапса тазовых органов.
Цель исследования: разработка индивидуализированных подходов к лечению ректоцеле с цистоуретроцеле в зависимости от характера местных и общих изменений аноректальной области.
Материалы и методы. Для изучения причин развития и результатов лечения пролапса гениталий цистоуретроцеле, ректоцеле и других заболеваний аноректальной области было обследовано 42 женщины с сочетанными патологиями в возрасте от 22 до 65 лет. Из них у 21 (50%) отмечено ректоцеле в сочетании с цистоуретроцеле (опущения передней и задней стенки влагалища), у 11 (26,2%) выпадения матки в сочетании с геморроем, у 10 (23,8%) женщин с разными патологиями (у 5 – выпадение матки I степени в сочетании с ректоцеле III степени, у 3 – ректоцеле в сочетании с полипом устья уретры, у 2 – цистоуретроцеле в сочетании с трещиной заднего прохода). Длительность заболевания колебалась от 1 до 20 лет. При изучении характера жалоб во всех случаях уточнялось наличие болевых ощущений в нижних отделах живота, в промежности, гениталии, нарушений функций мочевого пузыря (недержание мочи), кишечника (чувство неполного опорожнения кишечника, затруднение при дефекации, боли, выделение слизи, крови из ануса), болевые ощущения при половом контакте, наличие или отсутствие полового удовлетворения у самой больной, а также на то, какие проблемы создают заболевания женщины у супруга.
У всех больных в обязательном порядке проводились общепринятые исследования крови и мочи, ЭКГ, рентгенография грудной клетки, УЗИ внутренних органов, в том число специальные методы влагалищное исследование, пальцевое исследование прямой кишки, бактериоскопическое и бактериологическое исследование содержимого влагалища и мочи, ректороманоскопия, гистероскопия, цистоскопия, проктография, электромиография, определение ректо-анального рефлекса и кольпоцитологическое исследование. Проводились консультации гинеколога и уролога, по необходимости – кардиолога.
Результаты и их обсуждение. Основными жалобами были: чувство неполного опорожнения прямой кишки (у 76%), запоры (у 56%), боли и дискомфорт в области промежности (у 68,5%), недержание мочи (у 36,4%), частое болезненное мочеиспускание (у 8,5%), боль при дефекации (у 14,6%), бели (у 16,6%), зуд (у 18,4%), сухость во влагалище (20,5%). Выявлены также жалобы эмоционально-сексуального характера (у 10,5% женщин). Степень выраженности симптомов, указанных больными, зависела от длительности и выраженности основного заболевания. Значительное число пациенток вынуждены были уделять продолжительное время акту дефекации (от 10 мин до 60 мин), при этом около 70,4% женщин, страдающих ректоцеле II-III степени и опущением задней стенки влагалища III степени, использовали ручное пособие при акте дефекации. Более половины больных (56,2%) прибегали к очистительным клизмам, 58,4% больных постоянно принимали слабительные средства. У 59,3% больных при опросе выявлены жалобы, характерные для заболеваний анального канала и дистального отдела прямой кишки.
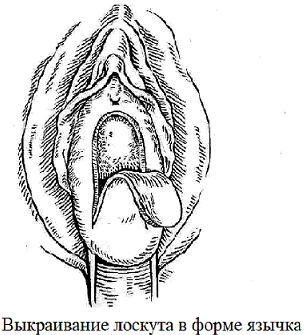
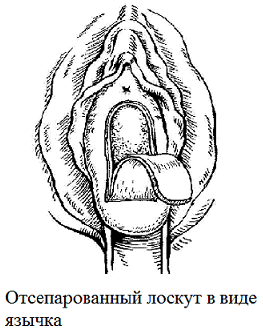
Выбор оперативного вмешательства осуществлялся индивидуально с учетом степени поражения аноректальной области. У больных с ректоцеле в сочетании с цистоуретроцеле выполнена следующая операция: под регионарным сакральным обезболиванием, предложенным нами способом передней и промежностной кольпоперинеолеваторопластики, включающем восстановление анатомических структур промежности путем применения непрерывных фиксирующих перекрещивающихся швов «рант». Основные этапы операции с использованием влагалищного лоскута. На внедренный модифицированный метод операции получена приоритетная справка патентового управления РУз. Схематические изображения операции при цистоуретроцеле приводятся на рис. 1.
 |
 |
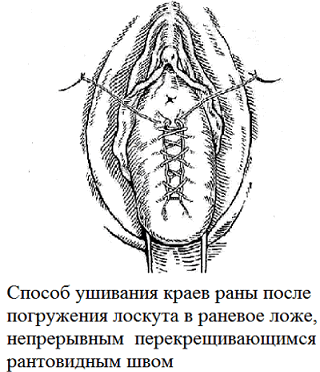 |
Рис. 1. Схематические изображения операции при цистоуретроцеле.
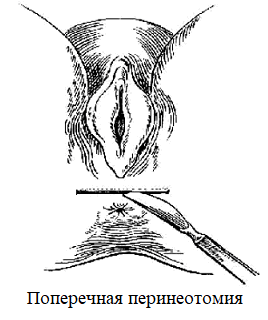
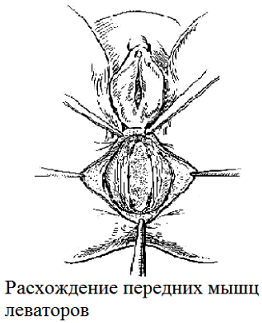
На рис. 2 представлены схематические изображения модифицированного способа операции при ректоцеле в сочетании с цистоуретроцеле промежностно кольпоперинеолеваторопластики с использованием непрерывных фиксирующих перекрещивающих швов «рант».
 |
 |
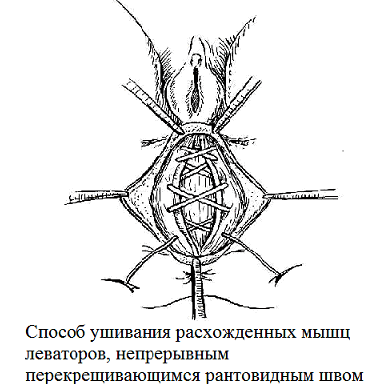 |
Рис. 2. Схематические изображения операции при ректоцеле.
Данная методика не требует специального инструментария и использования синтетических материалов, малотравматична, обладает высокой эффективностью, позволяет снизить частоту послеоперационных осложнений и рецидивов заболеваний, является органосохраняющей и приводит к анатомо-функциональному восстановлению нарушенных функций половой, мочевой систем, а также прямой кишки. Предложенная нами методика отличается от других методик тем, что при передней кольпо- и перинеолеваторопастике использовались непрерывные фиксирующие перекрещивающие швы с вагинальными лоскутами на сосудистой ножке, которые захватывают одноименные ткани, при этом не нарушается кровоснабжение и иннервация подлежащих органов. При натягивании швов давление ткани в области раны распределяется равномерно.
У больных с выпадением матки в сочетании с геморроем выполнена операция по способу Лефора-Нейгебауэра (при полном выпадении матки у пожилых женщин с тяжелыми экстрагенитальными заболеваниями, исключающими возможность объемных операций под местным обезболиванием). Произведена срединная кольпоррафия: на передней и задней стенках влагалища иссекают прямоугольные лоскуты слизистой оболочки и сшивают раневые поверхности на всем протяжении, геморроидэктомия производится по методу Ирли. Узлы захватывают зажимами и вытягивают. Снаружи у основания узла производят разрез, дистальный конец раны прошивают длинной лигатурой. На основание узла накладывают зажим, узел отсекают, а основание его под зажимом прошивают непрерывным швом длинной лигатурой. Зажим удаляют и шов затягивают.
У больных с выпадением матки в сочетании с ректоцеле выполнена под общим эндотрахеальным наркозом срединно-нижняя лапаротомия, произведена вентеропекция матки (фиксация матки к передней брюшной стенке) с последующим восстановлением ректовагинальной перегородки предложенными нами непрерывными фиксирующими перекрещивающимися швами «рант».
Больным с ректоцеле в сочетании с полипами устья уретры выполнена операция циркулярного иссечение полипа (полипэктомия) с восстановлением ректовагинальной перегородки методам предложенном нами с непрерывными фиксирующими перекрещивающимися швами «рант». Больным с заболеванием цистоуретроцеле в сочетании с трещиной заднего прохода выполнено восстановление ректовагинальной перегородки предложенным нами методом с наложением непрерывных фиксирующих перекрещивающихся швов «рант» с вагинальными лоскутами на сосудистой ножке. При трещинах заднего прохода выполнена операция по методу Рыжих (овальным разрезом слизистой иссекают трещину с надсечением сфинктера на глубину 1см).
Общая интраоперационная кровопотеря колебалась от 50 до 300 мл. после окончания операции в течение 48 часов продолжали антибиотикопрофилактику препаратами из группы цефалоспоринов, который вводили во время хирургического вмешательства. Для предупреждения тромбоэмболических осложнений применяли подкожно фраксипарин в течение 4-5 дней. В первые 3 суток после операции проводили инфузионную терапию, направленную на улучшение микроциркуляции, по показаниям осуществлялось парентеральное питание. В пределах 2 суток у большинства больных имела место субфебрильная температурная реакция. В послеоперационном периоде осложнений не наблюдалось, у всех больных швы зажили первичным натяжением, среднее пребывание больных в стационаре после оперативного лечения составило 6,3-7 койко-дня.
Динамическое наблюдение за больными проводили в течение 8-26 мес. (в среднем 1,3 года) после оперативного лечения. Обследование, проведенное через 6 месяцев после операции, выявило хорошие результаты у 40 больной (95%). При осмотре не обнаруживались признаки цистоцеле, стрессового недержания мочи и пролапса гениталий.
Преимуществами описанной техники сочетанной коррекции дефектов ректовагинальной перегородки, диастаза леваторов, высоты промежности с использованием влагалищного лоскута при цистоуретроцеле и других заболеваниях являются:
- создание надежной перегородки, устраняющей ректоцеле и исключающей развитие рецидива;
- сужение просвета влагалищной трубки не только дистальной, но и передней стенки, что адекватно корригировало недержания мочи и сексуальные расстройства;
- формирование «высокой» промежности, что приводило к смыканию половой щели и опосредованно способствовало восстановлению биоценоза влагалища;
- выполнения операций с другими сочетанными патологиями аноректальной области (комбинированный геморрой, трещина заднего прохода, полипы устья уретры и т.д.).
Современная хирургическая тактика пластики мышц тазового дна основывается на использовании синтетического материала [8, 11], который может обеспечить только фиксацию и пассивную поддержку вместо активной, так как пока не разработаны способы адекватного восстановления функции леваторов после ее нарушения. Применение влагалищной стенки значительно упрощает вмешательство, не уменьшая его эффективности, позволяет выполнять данную операцию с минимальным риском для больной. Вместе с тем возможны и осложнения при установке имплантатов [6, 8]. Однако собственные ткани организма обладают прочностью и эластичностью, достаточной для эффективной и надежной коррекции анатомических нарушений. Предлагаемое использование непрерывных фиксирующихся перекрещивающихся швов «рант» при ректоцеле и при цистоуретроцеле с влагалищными лоскутами позволяет плотно удерживать анатомические структуры, надежную коррекцию данного заболевания и уменьшения риска развития его рецидивов. Он может стать методом выбора у больных с недержанием мочи и выраженными формами цистоцеле, а также при сложных, рецидивных формах ректоцеле.
