После проведенного исследования эффективности ведения ожогов и ран мягких тканей под пенополиуретановой повязкой II поколения в эксперименте на животных, метод был применён в практике лечения ожоговых, постожоговых и длительно незаживающих ран, трофических язв, огнестрельных ран, пролежней, свищей ЖКТ, а так же в качестве средства для профилактики воспалительных изменений со стороны мягких тканей вокруг спиц для скелетного вытяжения, при применении аппаратов внешней фиксации. На базе хирургического отделения Городской клинической больницы №30, г. Нижний Новгород, проводилась клиническая апробация гелеобразного пенополиуретанового раневого покрытия II поколения при лечении больных с длительно незаживающими ранами (ДНР).
Цель работы: определение эффективности применения гелеобразного пенополиуретанового раневого покрытия II поколения при лечении больных с длительно незаживающими ранами (ДНР).
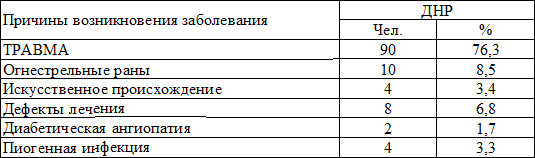
Материалы и методы. В соответствии с поставленной целью был проведен сравнительный анализ лечения больных с ДНР, как традиционным способом, так и с применением гелеобразного пенополиуретанового раневого покрытия II поколения. Мы располагаем опытом лечения 118 больных с длительно незаживающими ранами (ДНР). Мужчин было 71 (60%), женщин – 47 (40%). По возрастному принципу пациенты распределялись следующим образом. От 17 до 30 лет – 19 человек (16,4%), от 31 до 40 – 18 человек (15,9%), от 41 до 50 – 22 человека (18,1%), от 51 до 60 – 27 человек (22,4%), от 61 до 70 – 21 человек (18,1%), старше 70 – 11 человек (9,0%). В зависимости от длительности существования кожного дефекта больные распределились следующим образом: до 3-х месяцев – 83 человека (70,3%); от 4-х до 6-ти месяцев – 35 человек (29,7%). Совершенно очевидно, что большой интерес имеет анализ возможных причин возникновения длительно незаживающих ран. Это важно как с точки зрения выбора адекватного способа лечения, так и для решения вопроса профилактики этих заболеваний. Уже при первой оценке представленных данных видно, что у подавляющего большинства пациентов заболевание связано с перенесенной травмой (потертости, ссадины, ушибы). Полученные при изучении анамнеза больных данные, представлены в табл. 1. Нередко ДНР возникали после вскрытия флегмоны или абсцесса на передней поверхности голени. У части больных ДНР явились следствием дефектов хирургического лечения гнойных заболеваний кожи и подкожной клетчатки – неполноценное или несвоевременное вскрытие гнойников, неадекватное дренирование.
Таблица 1. Причины возникновения заболевания.
Практически все больные до применения наших способов лечения местно использовали с лечебной целью чаще всего 3% раствор перекиси водорода, 5% спиртовый раствор йода, гипертонический раствор физиологического раствора, раствор фурацилина, мазь Вишневского, синтомициновые эмульсии и др. Из физиотерапевтических методов – ультрафиолетовое облучение, УВЧ-терапия (воздействие на организм больного высокочастотного магнитного поля).
Для определения эффективности применения ППУ повязки при лечении больных с ДНР все больные были распределены на 2 группы:
1. Контрольная группа – 57 больных, у которых применялось консервативное общепринятое лечение, включающее повязки с некролитиками, антисептическими растворами, различными мазевыми добавками.
2. Опытная группа, в которой с информированного согласия больных лечение раневого дефекта осуществлялось под ППУ повязкой, состояла из 61 человека.
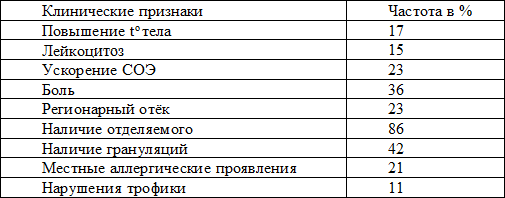
Лечение больных с длительно незаживающими ранами начиналось с изучения жалоб, анамнеза и общего состояния больного. В перевязочной оценивалось состояние ран, их внешний вид, локализация, размеры, глубина поражения, изменение кожных покровов вокруг раны. Туалет раневой поверхности осуществлялся 3% раствором перекиси водорода или стерильным физиологическим раствором. Кожа вокруг раневого дефекта обрабатывалась спиртовым раствором хлоргексидина, после чего на раневую поверхность наносился пенополиуретановый гель, который растекался по раневому дефекту и за пределы его на 3-4 см. В рамках настоящего исследования диагностика ДНР основывалась на критериях разработанных, на кафедре военно-полевой хирургии Военно-медицинского института г. Хабаровска [3]. Частота клинических проявлений у 86 обследованных с ДНР больных представлена в табл. 2.
Для оценки эффективности лечения учитывалось время ликвидации боли, отека, гиперемии, очищения раны, появления грануляций, начало эпителизации. Наряду с общепринятыми критериями оценки (сроки лечения и клинические данные), мы учитывали скорость очищения раневой поверхности от бактериального загрязнения, сроки появления грануляционной ткани, начало эпителизации и полное заживления кожного дефекта. Одним из важных показателей течения репаративных процессов является скорость уменьшения площади кожного дефекта в зависимости от сроков лечения [2]. Исследования проводили на 5,10,15 и 20 сутки. Подсчитывалась средняя скорость заживления раны и средняя длительность лечения [4]. Результаты исследования обработаны с использованием пакета программ «СТАТИСТИКА 6.0» методом дисперсионного анализа по двухфакторной модели [1], а для попарного сравнения выбран критерий Ньюмена-Кейлса, при нормальном распределении значения данных. Статистически значимые различия Р=0,02.
Таблица 2. Частота клинических проявлений ДНР.
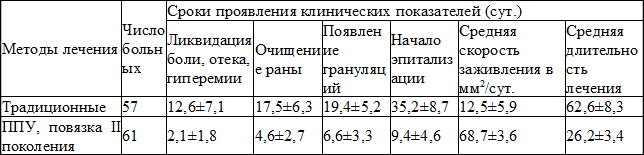
Результаты. В результате проведенного исследования установлено, что после применения ППУ повязки отмечался эффект аналгезии спустя 2-3 часа, боли полностью утихали к исходу 1-х суток, а гиперемия и отек к исходу вторых суток. Очищение ран наступало в сроки 4,6 ± 2,7 суток, а завершение эпителизации – к 26,2 ± 3,4 суток. В контрольной группе ликвидация боли, отека и гиперемии наступали к 12,6 ± 7,1 суток, очищение ран к 17,5 ± 6,3 суток, полное заживление за 62,2 ± 8,3 суток. Временные параметры эффективности лечения ДНР представлены в табл. 3.
Таблица 3. Эффективность лечения длительно незаживающих ран.
Примечание: статистически значимые различия Р<0,02.
В качестве примера лечения ДНР с помощью ППУ повязки II поколения приводим выписку из истории болезни. Больной Б., 47 лет, история болезни № 6114, поступил в хирургическое отделение Городской клинической больницы №30 г., Н. Новгород 02.12.2011 года с диагнозом: "Карбункул спины". В отделении 02.12.2011 г. выполнена операция: разрез, санация, дренирование. В течение 30 суток проводилось консервативное лечение с целью подготовки к кожно-пластической операции. На момент осмотра (02.01.2012) рана с неровными, подрытыми, омозолелыми краями, покрыта некротическими налетами, размерами 10 см х 6 см. Кожные покровы в окружности раны гиперемированы (рис. 1). После туалета раны 3% раствором перекиси водорода на рану нанесена ППУ повязка, в течение 10 дней проводились ежедневные смены ППУ повязки с туалетом раны (рис. 2.). На 10 сутки рана очистилась от налетов, оживилась грануляционная ткань, появилась краевая эпителизация (рис. 3). Наложена повязка, за которой велось наблюдение в течение 5 суток, повязка сохраняла свой первоначальный вид, признаков набухания, и отслаивания не отмечалось. 16.01.2012 г. больной выписан на амбулаторное лечение. На 10-е сутки с момента последнего наложения повязки, отмечено ее самостоятельное отхождение. Рана эпителизировалась (рис. 4). Необходимость в операции отпала.
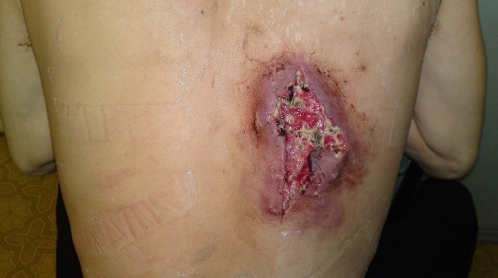
Рис. 1. Больной Б. 47 лет. Вид раны перед нанесением ППУ повязки (после лечения традиционными методами в течение 30 дней).
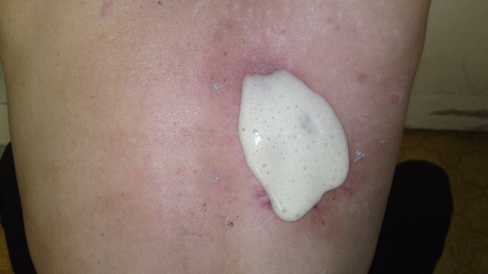
Рис. 2. Больной Б. 47 лет. Вид раны в процессе лечения под ППУ повязкой.
Выводы. На основании данных, полученных в ходе исследования, удалось выявить, что применение повязок из двухкомпонентного пенополиуретана в комплексе лечебных мероприятий при лечении длительно незаживающих ран ведет к сокращению сроков очищения раневой поверхности, а также сокращению размеров раневого дефекта. Наряду с этим, установлено, что повязка обладает адгезивным и болеутоляющим эффектами, способствует улучшению репаративной регенерации. Одновременно показана универсальность метода, его легкодоступность, а также отсутствие какого-либо отрицательного влияния на рану и пациента.
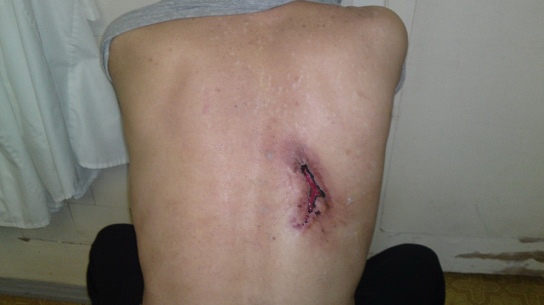
Рис. 3. Тот же больной. Вид раны после ежедневных смен повязки из ППУ в течение 10 суток.
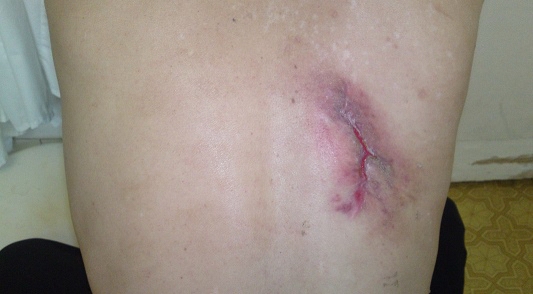
Рис. 4. Тот же больной после отхождения ППУ повязки.
