Введение. В настоящее время, основной причиной перелома вертлужной впадины (ВВ) считаются дорожно-транспортные происшествия (ДТП), на их долю приходится до 91% случаев [15,16,21,24]. Переломы костей таза и вертлужной впадины составляют от 3 – 8% всех переломов скелета [9,27].
Подавляющее большинство пациентов с переломами вертлужной впадины – прежде здоровые трудоспособные люди (до 73%) [2,4,11,13,14], с преобладанием мужчин над женщинами. В этой связи социально-экономический удар, нанесенный данной патологией трудно переоценить. Большое количество пострадавших по данным литературы становятся стойкими инвалидами или вынуждены сменить профессию [3,28].
Впервые в 1964 г. Judet R.и Letournel E. предположили, что открытая репозиция и жесткая внутренняя фиксация могут привести к отдаленным результатам, превосходящим результаты консервативного лечения [12]. Оперативное лечение переломов вертлужной впадины со смещением в западных странах является золотым стандартом и выполняется в 70% случаев [15,18,22,30].
В то же время, в Российской Федерации (РФ), консервативное лечение переломов вертлужной впадины по-прежнему остается более предпочитаемым методом лечения, несмотря на то, что значительная часть (до 62%) переломов сопровождается смещением отломков [1]. Также отсутствует единый, комплексный подход к лечению переломов вертлужной впадины.
Цель исследования. Обосновать необходимость применения хирургического лечения у пострадавших с переломами вертлужной впадины со смещением, с учетом комплексного предоперационного обследования и планирования для улучшения отдаленных функциональных результатов лечения на территории РФ.
Материалы и методы. В период с 04.12.2005г. по 24.11.2011г под нашим наблюдением находилось 60 пациентов (43 мужчины, 17 женщин), которым была выполнена операция открытой репозиции и внутренней фиксации переломов вертлужной впадины.
Средний срок наблюдения составил 27 месяцев (от 6 до 70 месяцев). Длительность госпитализации составила в среднем 27 дней (от 14 до 87 дней).
Средний возраст пациентов из данной группы составил 37,3 лет (в диапазоне от 15 лет до 62 лет).
Оперативное вмешательство было выполнено в среднем на 7 ± 3 сутки.
Мужчин всего было 43 чел. (71,7%), женщин 17чел. (28,3%), т.е. мужчин было в 2,53 раз больше, чем женщин.
Чаще всего перелом ВВ пациенты получали при ДТП. Количество пострадавших при ДТП составило больше половины всех случаев (78,3%).
Пациенты получили травму в результате падения с высоты в 7 случаях (11,6%) и в 1-ом случае (1,5%) –во время занятий экстремальными видами спорта. Также, часть пациентов получили переломы ВВ в результате бытовых травм, из них подавляющее большинство составили пациенты пожилого возраста.
При поступлении в стационар, состояние пострадавших было оценено как «удовлетворительное» у 3 пациентов (5,0%), «средней тяжести» у 13 пациентов (20,9%), «тяжелое» у 39 пациентов (64,8%) и «крайне тяжелое» у 5 пациентов (9,3%).
Изолированная травма была диагностирована у 4 пациентов (6,2%), множественная у 34 пациентов (56,5%), сочетанная у 56 пациентов (93,7%).
Для классификации переломов во всех случаях использовали классификацию Judet R. и Letourne E. 1964 г. [12]. Самыми частыми типами перелома ВВ являлись перелом задней стенки (25%), поперечные переломы с переломом задней стенки (18,3%), и переломы с вовлечением обеих колонн (11,7%). Другие переломы встречались реже – менее 10% случаев.
Оперативное лечение пациентов с переломами вертлужной впадины и средне-срочные результаты.
Показаниями для оперативного лечения перелома ВВ служили [16,19,31]:
- смещение костных отломков с диастазом по высоте внутрисуставных участков более чем 2мм;
- неповрежденная протяженность свода ВВ меньше, чем 45º (рис. 1);
- наличие линии перелома на краниальных 10 мм суставной поверхности на компьютерной томограмме (КТ);
- для переломов задней стенки – ширина отломка больше 40% ширины всей задней стенки на КТ;
- невозможность достижения и получения концентрической репозиции закрытыми методами;
- сохранение нестабильности в тазобедренном суставе (ТБС) после закрытой репозиции;
- вдавление нагружаемой суставной поверхности или наличие внутрисуставных осколков;
- выполнение открытой репозиции и внутренней фиксации в экстренном порядке показана при возникновении повреждения крупного сосуда или пареза седалищного нерва вследствие попытки закрытой репозиции.
К противопоказаниям к оперативному вмешательству относят:
- общие: тяжелое системное заболевание или вторичная полиорганная недостаточность в условиях политравмы; системные инфекции или сепсис;
- местные: местная инфекция; выраженный остеопороз;
- относительные: многоосколчатый характер перелома; предшествующий артроз.
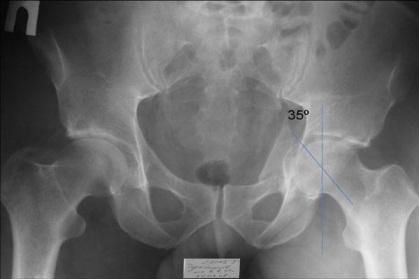
Рис. 1. Измерение свода вертлужной впадины.
Следует отметить, что пожилой возраст и остеопороз являются только относительными противопоказаниями для оперативного вмешательства [20,29].
В настоящее время, применение аппаратов внешней фиксации при переломах вертлужной впадины рассматривают только как промежуточный этап в периоде стабилизации общего состояния пациента [10].
При поступлении пациента с подозрением на повреждение костей таза в обязательном порядке выполняли рентгенографию костей черепа, обзорную рентгенографию грудной клетки, ультразвуковое исследование брюшной полости и обзорную рентгенографию костей таза в переднезадней проекции для уточнения диагноза. При стабильном состоянии пациента с переломом ВВ в рамках предоперационного планирования также выполняли рентгенограммы в дополнительных проекциях: входная или каудальная (inlet), выходная или краниальная (outlet) а также когда состояние пациента позволяло, выполняли рентгенограммы в проекциях Judet, косую запирательную и косую подвздошную.
Всем пострадавшим с диагностированным переломом ВВ при поступлении накладывали скелетное вытяжение с целью создания функционального покоя в области ТБС и возможного лигаментотаксиса отломков. Вытяжение накладывали за бугристость большеберцовой кости или, у крупных пациентов, за мыщелки бедренной кости, поскольку применение больших грузов при тракции через бугристость большеберцовой кости не желательно, так как может привести к значительному болевому синдрому в области коленного сустава и очень редко к отрыву бугристости при некорректном проведении спицы.
При наличии вывиха головки бедренной кости (ГБК), вывих старались устранить закрытым способом в экстренном порядке под наркозом и затем накладывали скелетное вытяжение. При неудаче закрытого вправления, планировали открытое вправление с одномоментной фиксацией перелома по возможности в течение суток и всегда в присутствии травматолога, имеющего опыт в хирургии таза. Вытяжение по оси шейки бедра не накладывали, поскольку возможное инфицирование винта Шанца в этой области может поставить под угрозой дальнейшие оперативные вмешательства в этой области.
После стабилизации состояния пациента, принималось решение о консервативном или оперативном дальнейшем лечении данного перелома ВВ.
При подготовке к оперативному лечению перелома ВВ старались выполнять компьютерную томографию таза с 3-х мерной реконструкцией. На томограммах в костном режиме уточняли характер перелома, величину смещения отломков ВВ, наличие осколков в полости сустава и наличие краевого вдавления суставной поверхности (marginal impression).
Во время операции переломы ГБК старались синтезировать, а свободные костные осколки всегда удаляли из полости сустава.
При переломах с импрессией суставной поверхности и дефектами субхондральной кости, после репозиции остеохондральных фрагментов выполняли пластику с использованием препаратов кальциево-фосфатной массы.
Клинический пример. Пациент Б.В.В, 38 лет, пострадал во время ДТП, находился на переднем пассажирском сидении при лобовом столкновении с другим автомобилем. Состояние при поступлении средней степени тяжести, в сознании, гемодинамический стабилен.
Клинический диагноз: Закрытая черепно-мозговая травма, сотрясение головного мозга, закрытый перелом задней стенки вертлужной впадины со смещением с подвывихом головки бедренной кости справа (рис. 2, 3), закрытый косой перелом диафиза V пястной кости со смещением справа.
В асептических условиях была наложена система скелетного вытяжения за бугристость правой большеберцовой кости, закрытая ручная репозиция V пястной кости, гипсовая иммобилизация правой кисти, пациент госпитализирован в отделение травматологии. Симптоматическое лечение.
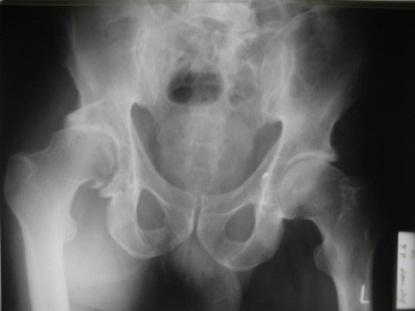
Рис. 2. Обзорная рентгенограмма костей таза где определяется перелом задней стенки ВВ с подвывихом головки бедра справа.
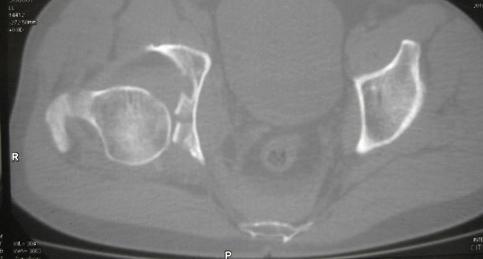
Рис. 3. КТ с аксиальными срезами этого же пациента. Определяется подвывих ГБК, краевая импрессия суставной поверхности. Отломок задней стенки на данном срезе не прослеживается, в связи со значительным смещением.
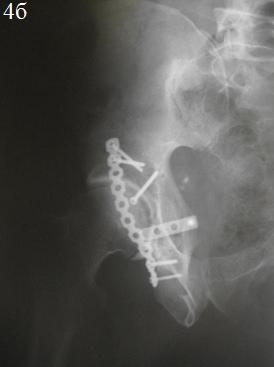
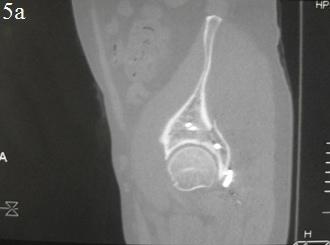
После предоперационной подготовки и осмотра анестезиологом была выполнена открытая репозиция и внутренняя фиксация перелома задней стенки ВВ с применением 3,5 мм кортикального стягивающего винта и защитной, опорной 3,5 мм реконструктивной пластиной (рис. 4а-в). Во время фиксации отломков, выполнили элевацию остеохондрального фрагмента с костной пластики образовавшегося дефекта β-трикальций фосфатом (рис. 5 а,б). Одновременно был выполнен остеосинтез перелома V пястной кости справа винтами.
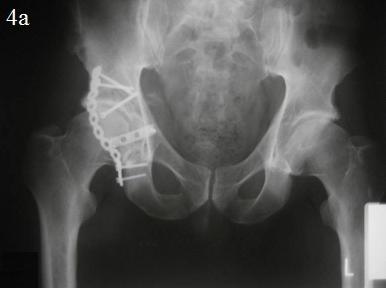 |
 |
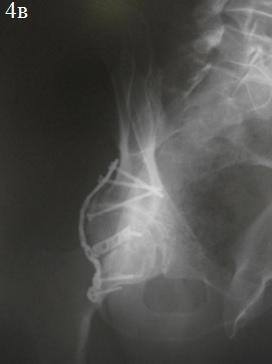 |
Рис. 4. Послеоперационные рентгенограммы костей таза: а – обзорная рентгенограмма, б – косая подвздошная проекция, в – косая запирательная проекция.
 |
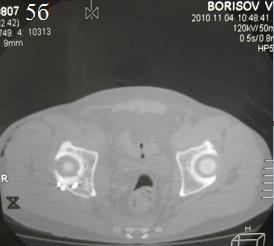 |
Рис. 5 а, б. Сагитальные и аксиальные КТ срезы, подвывих ГБК устранен, удовлетворительное восстановление конгруэнтности ТБС.
Послеоперационный период без осложнений, активизация на следующий день после операции на двух костылях, ходьба без нагрузки на оперированную конечность сроком 6 недель. Выписка в срок, после снятия швов. Частичная нагрузка с 6 недели. С 12 недели, после контрольных рентгенограмм разрешена полная нагрузка на правую нижнюю конечность. 12 месяцев после операции, полное восстановление функции ТБС и кисти, ограничений нет.
При лечении данной группы пациентов в соответствии с характером перелома применяли следующие хирургические доступы (рис. 6, 7).
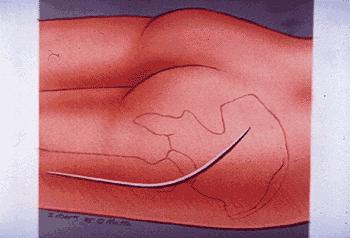
Рис. 6. Хирургический доступ Kocher-Langenbeck.
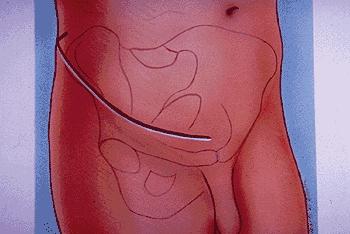
Рис. 7. Подвздошно-паховый хирургический доступ.
Результаты лечения. Средний срок наблюдения результатов хирургического лечения составил 27 месяцев (от 6 до 70 месяцев). Четырем пациентам (6,7%) было выполнено тотальное эндопротезирование тазобедренного сустава в периоде от 24 до 42 месяцев после травмы.
Оценка рентгенологических и функциональных результатов проводилась при помощи следующих систем: Модифицированный опросник Merle d’Aubigne (Matta J., 1996 г.) [18] для оценки функциональных результатов лечения переломов вертлужной впадины (табл. 1).
Таблица 1. Оценка функциональных результатов по модифицированному опроснику Merle d’Aubigne

По данной системе, у 46,7% пациентов были получены отличные, у 25,0% - хорошие, у 13,3% - удовлетворительные и у 15,0% - неудовлетворительные результаты.
Рентгенологическая оценка проводилась по системе, предложенной Matta J в 1994 г. [17,23] и оценивающая следующие показатели: наличие остеофитов, сохранность суставной щели ТБС, наличие субхондрального склероза вертлужной впадины и наличие других факторов, таких как коллапс головки бедренной кости. К 12-14 неделям после операции наличие периостальной мозоли определялась в 100% случаев. Результаты рентгенологической оценки костей таза в послеоперационном периоде изложены в табл. 2.
Таблица 2. Оценка отдаленного результата рентгенологическим способом по Matta J. [17,23]
![Таблица 2. Оценка отдаленного результата рентгенологическим способом по Matta J. [17,23]](/images/articles/2012/5.3/12466/2--.png)
Рентгенологическая оценка результатов показала отличный исход у 58,3% пациентов, хороший – у 23,3%, удовлетворительный – у 10% и не удовлетворительный – у 8,3%. Таким образом, 81,6% пострадавших достигли отличные и хорошие функциональные результаты. Следует отметить, что все не удовлетворительные результаты и, как следствие, III – IV стадия остеоартроза имели место у пациентов, у которых диастаз после репозиции отломков составлял >2 мм, и у которых во время операции было зафиксировано выраженное повреждение суставной поверхности. В нашем исследовании, случаев асептического некроза головки бедренной кости выявлено не было.
К факторам, влияющим на результат операции, относят задержку оперативного вмешательства, тип перелома, возраст пациента, сочетание перелома вертлужной впадины с повреждением хрящевой поверхности впадины и головки бедренной кости, наличие вывиха головки бедра в момент травмы, сочетанное повреждение сосудов и сопутствующие заболевания пациента [6,26].
Анализ осложнений. В нашем исследовании мы получили 8,3% неудовлетворительных рентгенологических и функциональных результатов (5 пациентов). Заслуживает внимание тот факт, что эти 5 пациентов не одни и те же. Некоторые пациенты при удовлетворительном функциональном состоянии имели не удовлетворительную рентгенологическую оценку и наоборот. Этот феномен можно объяснить разницей в болевом пороге среди пациентов и не одинаковыми функциональными требованиями.
Среди пациентов с неудовлетворительным функциональным результатом 3 пациента (5%) имели стойкие нарушения в связи с повреждением седалищного нерва, наступившей при травме, у 1 пациента (1,7%) 5 лет после операции остеосинтеза передней колонны ВВ подвздошно-паховым доступом сохранялось онемение по переднебоковой поверхности бедра после ятрогенного повреждения латерального бедренного кожного нерва при доступе и у 1 пациента (1,7%) имелись стойкие нарушения функций тазовых органов и боль в задних отделах тазового кольца вследствие сочетанного крестца и повреждения крестцовых корешков.
Четырем пациентам (6,7%) с неудовлетворительными рентгенологическими результатами было выполнено тотальное эндопротезирование тазобедренного сустава в периоде от 24 до 42 месяцев после травмы. Один пациент (1,7%), 56 лет, с неудовлетворительным рентгенологическим результатом демонстрировал удовлетворительный функциональный результат.
У 2 пациентов (3,3%) в раннем послеоперационном периоде был выявлен тромбоз глубоких вен голени. После консультации сосудистого хирурга и назначения адекватного тромболитического лечения, оба случая разрешились, не оказавшие влияние на общий результат.
У 2 пациентов (3,3%) имело место поверхностное инфицирование послеоперационной раны в области шва после доступа Кохер-Лангенбек. После выполнения первичной хирургической обработки, обе раны зажили после наложения вторичных швов.
Обсуждение. Ramesh K. Sen, MS, DNB и соавторы изучили результаты консервативного лечения 32 пациентов в Индии, имеющих перелом свода вертлужной впадины со смещением отломков >3 мм, но которым оперативное лечение не было показано, как по медицинским, как и по финансовым соображениям. Хорошие и отличные клинико-рентгенологические результаты были получены в 50% случаев с наблюдением до двух лет.
К главным недостаткам консервативного метода лечения переломов вертлужной впадины относятся: 1) формирование стойких контрактур, в основном в тазобедренном и коленном суставах, 2) развитие гипостатических осложнений в связи с длительным постельным режимом, 3) неполноценная репозиция при сложных переломах со смещением фрагментов, приводящая к раннему и стремительному разрушению тазобедренного сустава [28].
По результатам хирургического лечения переломов вертлужной впадины зарубежных авторов со сроками послеоперационного наблюдения от 11,3 лет (Bircher et al.) [6] до 1 года (Brueton et al.) [7], процент отличных и хороших результатов достигал от 61% (Brueton et al.) [7] до 83% (Ruesch et al.) [25], в среднем 73,5%.
Таким образом, преимущество оперативного лечения переломов вертлужной впадины очевидно. Наши результаты совпадают с результатами хирургического лечения переломов вертлужной впадины опубликованных ранее.
Анализ клинических результатов, выполненный Borrelli J. Jr. в 2002 г. [5], и биомеханический анализ выполненный Engsberg et al. показал, что основные хирургические доступы (подвздошно-паховый и Kocher-Langenbeck) применяемые при современных операциях остеосинтеза переломов вертлужной впадины влияют на различные элементы кинематики ходьбы, однако эти нарушения достоверно не влияют на скорость ходьбы или на функциональный результат, что указывает на эффективность данных хирургических доступов. Они также указали на важность качественной реабилитации и укрепления мышечного аппарата тазобедренного сустава для достижения максимальных функциональных результатов [8].
