Введение. Для детей проблема травмы имеет особое значение. Если общий рост травматизма в Российской Федерации за последние годы составил 3,8%, то у детей и подростков - 11,4% и 17,8% соответственно [1-3]. В настоящее время в России ежегодно регистрируется свыше 600000 случаев переломов костей у детей и подростков. При этом отмечается рост количества больных с тяжелой и множественной травмой, которая достигает 7-12% от всех случаев [4, 5].
Таким образом, травматизм у детей и подростков значительно выше, чем в остальных возрастных группах. Из общего числа травм у детей подросткового возраста около 90% приходится на опорно-двигательный аппарат. Высокие показатели травматизма в настоящее время связаны как с неуклонным ростом дорожно-транспортных происшествий, так и с ранним приходом детей в профессиональный и экстремальный виды спорта [6]. Совершенствование применяемых методов лечения и разработка новых, экономичных и эффективных - основная задача современной травматологии.
В клинической практике ряда поколений закрепилась тактика лечения закрытых переломов трубчатых костей, при которой сначала сращивают перелом, а потом восстанавливают функцию поврежденной конечности. Это свидетельствует о том, что за основной критерий эффективности лечения было взято сращение костных отломков. Такая очередность, во-первых, исключает лечебное действие функции на заживление перелома, во-вторых, пролонгирует сроки лечения, которые определяются сроком восстановления функции, в-третьих, требуют организации дорогостоящей реабилитации.
При сравнительном анализе результатов различных способов лечения переломов включение в понятие эффективности лечения такого критерия, как сроки сращения перелома, возможно нецелесообразно, так как практика показывает, что сращение переломов при консервативном и оперативном методах лечения происходит примерно в одинаковые сроки [7, 8].
В настоящее время является бесспорным тот факт, что только применение хирургических методов лечения пострадавших с переломами длинных трубчатых костей конечностей обеспечивает большую их выживаемость, создает оптимальные условия для консолидации отломков, восстановления структуру и функции поврежденных отделов опорно-двигательной системы, что способствует снижению инвалидизации и улучшению анатомо-функциональных результатов лечения. Но на сегодняшний день нет единой концепции, определяющей рациональную тактику оказания медицинской помощи детям и подросткам с диафизарными переломами длинных трубчатых костей.
Целью настоящей работы является улучшение результатов лечения при диафизарных переломов длинных костей у детей.
Материалы и методы. Нами был проведен анализ результатов лечения 204 детей в возрасте от 0 до 15 лет с 309 диафизарными переломами длинных трубчатых костей, находящихся на лечении в отделении травматологии и ортопедии Хатлонской областной клинической больницы им. Б. Вохидова (республики Таджикистан) в период с 2000 по 2012 г.
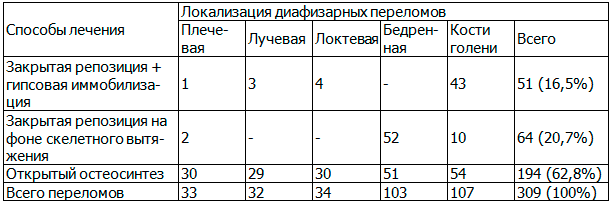
Для объективности анализа результатов лечения все больные были распределены на три группы в зависимости от вариантов лечения. В настоящем исследовании первую группу составили дети обоего пола с 51 переломом, которым проводилась закрытая репозиция с последующей гипсовой иммобилизацией; во вторую группу входили пострадавшие с 64 переломами, лечение которых заключалось в закрытой репозиции на фоне скелетного вытяжения и к третьей группе отнесены больные с 195 переломами, у которых применено оперативное лечение (табл. 1).
Таблица 1. Распределение больных по локализации переломов и способу лечения
Всем пациентам было проведено общеклиническое и физикальное обследование. Кроме этого, проводился общий анализ крови, биохимическое исследование крови, анализ мочи, определялись группа крови и резус-фактор, осуществлялся анализ крови на сифилис (старше 12 лет), гепатит В и С, вирус иммунодефицита человека. В предоперационном периоде проводилась запись электрокардиограмм. Производилась рентгенография в переднезадней и аксиальной проекциях, как при госпитализации для верификации диагноза, так и в динамике для контроля репозиции и консолидации перелома. Для уточнения величины и характера смещения костных отломков при необходимости осуществлялась рентгенография в дополнительных, «косых проекциях».
При выборе вида остеосинтеза учитывали, как правило, локализацию диафизарного перелома и возраст больного (табл. 2).
Таблица 2. Распределение больных по локализации переломов и виду остеосинтеза
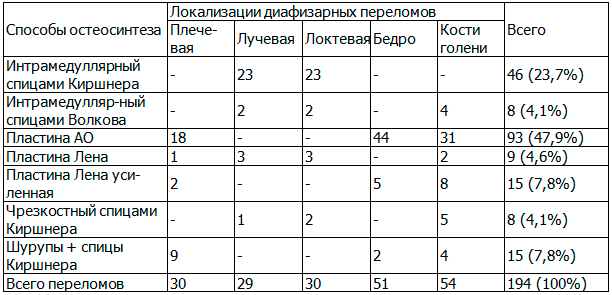
При диафизарных переломах костей предплечья, как правило, использовали интрамедуллярный остеосинтез спицами Киршнера (23,7%) и Волкова (4,1%). При остальных локализациях (бедренная, большеберцовая, плечевая кости) лечение проводилось преимущественно накостным остеосинтезом пластинами ассоциации остеосинтеза (АО) и пластинами Лена. Пластины АО применены в 47,9% случаях диафизарных переломов (плечевой, бедренной и большеберцовой костей), пластина Лена в 12,4% случаях переломов, шурупы и спицы Волкова в 7,8%, чрескостный остеосинтез спицами Волкова в 4,1%. Нужно отметить, что в 21случае переломов плечевой кости (70%) был применен погружной остеосинтез пластиной. У детей 11-15 лет использовали пластину АО, а в остальных возрастных группах - пластину Лена. При переломах костей предплечья в 78% случаев указанных переломов выбран интрамедуллярный остеосинтез.
Результаты исследования и их обсуждение. Проведен сравнительный анализ результатов лечения больных условно выбранных трех клинических групп, длительности стационарного лечения, видов и частоты основных осложнений, проанализированы основные ошибки, совершаемые на различных этапах лечения данных пациентов. Руководствуясь данными критериями, можно оценить эффективность различных вариантов лечения диафизарных переломов длинных трубчатых костей.
Отличные результаты лечения получены в 95% случаев переломов, хорошие - в 0,4%, удовлетворительные - в 3,6% и неудовлетворительный был в 1,0%. Сроки стационарного лечения больных с переломами, леченными оперативным путем значительно меньше, а именно: костей предплечья на 1,5 недели, плечевой кости - на 2 недели, костей голени - от 1 до 2,5 недель, бедренной кости - от 1,5 до 2,5 недель.
Считаем, что весьма важным показателем оценки эффективности лечения пациентов с диафизарными переломами являются средние сроки начала функциональной реабилитации. Так, при переломах бедренной кости у пациентов первой группы они составляли 7 недель, во второй группе - 7,5 недель и в третьей группе - 4 недели. В случае лечения переломов большеберцовой кости эти сроки составляли соответственно, в первой группе - 6 недель, во второй - 5,5 недель и в третьей - 3,5 недели. При переломах плечевой кости начало функциональной реабилитации представлялось возможным во второй группе в 4 недели, в третьей - в 3 недели. При переломах костей предплечья эти сроки составляли в среднем во второй группе - 3 недели и в третьей - 2,5 недели.
Проанализировав средние сроки консолидации диафизарных переломов длинных трубчатых костей у пациентов, леченных различными способами, мы увидели, что сроки сращения мало отличаются в выделенных группах больных. Можно утверждать, что при прочих равных условиях способ лечения (консервативно или оперативно) практически не влияет на сроки сращения переломов. Но оперативное лечение (в частности - погружной остеосинтез) позволяет создать наиболее оптимальные условия для консолидации. К этим условиям мы относим точную анатомическую репозицию и стабильную фиксацию отломков. Причем именно стабильная фиксация отломков позволяет в максимально ранние сроки проводить раннюю функциональную реабилитацию пациента, тем самым значительно уменьшить частоту возможных осложнений. Помимо того, оперативное лечение позволяет избежать многократных попыток закрытой репозиции перелома и соответственно - дополнительной травматизации и нарушения кровоснабжения парафрактурных тканей. Мы установили, что длительность госпитализации пациента при консервативном лечении больше, по сравнению с оперативным методом на 10-18 дней. При оперативном методе лечения функциональная реабилитация пациента возможна, в среднем, на 2-3 недели раньше, чем при консервативном варианте лечения.
На основании изложенного, мы считаем, что показаниями к хирургическому лечению диафизарных переломов длинных трубчатых костей являются следующие:
- сочетанные переломы бедренной кости и костей голени со смещением отломков;
- переломы обеих бедренных или большеберцовых костей со смещением отломков;
- переломы, осложненные повреждением сосудисто-нервного пучка;
- неэффективность проведенной закрытой репозиции (сохранение смещения костных отломков по длине более чем на 0,5 см и по ширине - более чем на 1/2 диаметра кости;
- интерпозиция мягких тканей или костных фрагментов между отломками;
- повреждения диафиза длинных трубчатых костей нижних конечностей у детей с заболеваниями, связанными с расстройствами психики (в т.ч. с эпилепсией).
Все вышеперечисленное позволяет сформулировать следующие выводы:
- при лечении диафизарных переломов длинных трубчатых костей у детей и подростков необходим дифференцированный подход к выбору метода лечения в зависимости от возраста и состояния больного, локализации и характера перелома;
- выбор вида остеосинтеза зависит в основном от локализации перелома;
- при оперативном методе лечения диафизарных переломов длинных трубчатых костей у детей срок пребывания в стационаре меньше на 1,5 недели, что значительно уменьшает экономические затраты на лечение больных;
- при оперативном методе лечения детей с переломами длинных трубчатых костей качество жизни ребенка лучше, чем при консервативном;
- отдаленные результаты оперативного лечения диафизарных переломов длинных трубчатых костей у детей и подростков в 94,5% отличные, несмотря на то, что в процессе лечения на догоспитальном этапе этой группы больных было допущено большое количество ошибок - 87,8%.
